Divulgación
Día Mundial Sin Tabaco 2021
La evidencia ante las imágenes de las cajetillas de tabaco
Exageración o realidad
Publicado
hace 5 añosel

Índice
- 1 Día Mundial Sin Tabaco 2021
- 1.1 Introducción
- 1.2 Insuficiencia Arterial
- 1.3 Cómo reacciona el tabaco en las arterias: (3-6)
- 1.4 Factores y mecanismos responsables de la disfunción vascular mediada por el tabaquismo.(3,8)
- 1.5 Abordaje y tratamiento del tabaquismo.(2,11)
- 1.6 Conclusiones
- 1.7 Fases de la cicatrización
- 1.8 La cicatrización es un proceso complejo caracterizado por una cascada de acontecimientos regulados que se dividen en cuatro fases: (12,13)
- 1.9 Promoción de secreción de vasopresina
- 1.10 Bibliografia:
Día Mundial Sin Tabaco 2021
El tabaco es una planta de la familia de las solanáceas, del género Nicotiana, originaria de América. Los europeos la descubrieron en Cuba en 1492 cuando los marineros de Colón llegaron a la isla; los indígenas la conocían como coviva y se fumaba en una pipa llamada tabaca. Exportada a Europa, fue introducida en las cortes más importantes por Jean Nicot y sir Walter Raleigh; su uso se popularizó y se extendió al resto del mundo. En el siglo XIX, la pipa evolucionó hacia los cigarrillos de papel como se conocen actualmente.(1)
El humo del tabaco contiene más de 4 mil sustancias, entre las que se encuentran cianuros, dióxido de azufre, monóxido de carbono, amoniaco, formaldehido, arsénico, cromo, nitrosaminas, benzopireno, alquitrán y la más estudiada de todas: la nicotina.(1)
El hábito de fumar es socialmente aceptado, pese a que tiene varios efectos nocivos para la salud. Entre los más conocidos están los que afectan los aparatos respiratorio y cardiovascular, así como su influencia para desarrollar diferentes cánceres. Otros aparatos también pueden dañarse con este hábito, como el digestivo y el tegumentario.(1)
Según la Organización Mundial de la Salud (OMS), el tabaco causa más de 10 millones de muertes al año. En España cada día fallecen 150 fumadores afectados por las enfermedades asociadas al consumo de tabaco: cáncer de pulmón, enfermedad pulmonar obstructiva crónica y enfermedad cardiovascular. El consumo de tabaco tiene impacto en todas las fases de la aterosclerosis, desde las más iniciales, que conducen a la disfunción endotelial, hasta los eventos clínicos agudos.(2)
Introducción
El tabaquismo (CS) sigue siendo un riesgo importante para la salud y contribuye significativamente a la morbilidad y mortalidad cardiovascular. El tabaquismo afecta todas las fases de la aterosclerosis desde la disfunción endotelial a eventos clínicos agudos, siendo estos últimos en gran parte trombóticos.(3)
El tabaco es el principal factor de riesgo independiente para desarrollar la Enfermedad Arterial Periférica (EAP), multiplicando el riesgo por dos o incluso por 4 respecto a una persona que no es fumadora.(4)

la EAP consiste en el estrechamiento u obstrucción de las arterias que suministran la sangre a las piernas, y se suele manifestar con dolor en éstas al caminar, en forma de claudicación intermitente.(4)
Para saber más sobre EAP os aconsejamos consultar los siguientes artículos:
Insuficiencia Arterial
Definición
Diagnóstico y Tratamiento
El tabaquismo se relaciona con la enfermedad vascular periférica, pues favorece el desarrollo de la aterosclerosis en la aorta, las carótidas y las arterias de las extremidades inferiores, que da lugar a la claudicación intermitente y progresa a isquemia en reposo, ulceración y gangrena.(2)
El tabaquismo es una enfermedad adictiva crónica con frecuentes recidivas y la primera causa de muerte evitable en el mundo. Es uno de los principales factores de riesgo de enfermedad vascular aterosclerótica coronaria y no coronaria, por lo tanto, debemos esforzarnos mucho más para conseguir una reducción del consumo de tabaco en nuestros pacientes.(2)
Se considera que el consumo de tabaco es el factor de riesgo cardiovascular de enfermedad periférica prevenible, tanto en varones como en mujeres. La relación entre tabaquismo y enfermedad arterial periférica (EAP) es incluso más fuerte que entre tabaquismo y enfermedad coronaria. El diagnóstico de EAP en fumadores se realiza unos 10 años antes que en pacientes no fumadores. Las cifras comunicadas de amputaciones de extremidades inferiores de pacientes con EAP que fuman duplican las de personas que no han fumado nunca. (5,6)
La relación entre tabaco y EAP fue reconocida ya a comienzos del siglo xx, en concreto en 1911, cuando Erb comunicó que la claudicación intermitente era 3 veces más común en fumadores y 6 veces más frecuente cuando se trataba de fumadores importantes5. En una revisión sistemática de la literatura realizada en 2004, se concluye que el tabaquismo es un potente factor de riesgo de EAP, con una importante y constante relación dosis-respuesta, y que este riesgo persiste incluso en ex fumadores. (7)
En esta publicación vamos a analizar la relación entre tabaco y enfermedad vascular describiendo las bases del abordaje y el tratamiento del hábito tabáquico tras una revisión bibliográfica, resaltando la capacidad real que podemos tener de deshabituar, al menos, a una tercera parte de los pacientes.(2)
Los cardiólogos han sido muy sensibles al control de otros factores de riesgo cardiovascular como la diabetes mellitus, la hipertensión arterial y la dislipemia, no tanto ha sido la preocupación sobre el hábito tabáquico. (2)
De manera que el personal sanitario debe hacer campaña para la prevención y disminución de hábito tabáquico, así como la formación para ayudar a estos pacientes a reducir/ abandonar su consumo.
El papel de la enfermería en este ámbito es muy importante, al igual que en el campo de las úlceras ya que somos la primera fuente de contacto para tratar y/o diagnosticar problemas cardiovasculares relacionados con EAP y úlceras que pueden ser provocados por el consumo de tabaco.
Cómo reacciona el tabaco en las arterias: (3-6)
Los datos clínicos y experimentales refuerzan la hipótesis de que el consumo de tabaco incrementa la inflamación, la trombosis, la oxidación del colesterol de las lipoproteínas de baja densidad (cLDL) y el estrés oxidativo (3)
Las sustancias directamente relacionadas con el progreso de las lesiones vasculares son el monóxido de carbono (CO) y la nicotina. El CO en la sangre se une a la hemoglobina y da lugar a la carboxihemoglobina, que desplaza las moléculas de O2, con lo que se reduce su concentración y se produce la consiguiente hipoxemia. La hipoxemia modifica los sistemas enzimáticos que regulan la respiración celular y favorece la disfunción endotelial y el desarrollo precoz de la aterosclerosis. (8–10)
El CO en la sangre se une a la hemoglobina y da lugar a la carboxihemoglobina, que desplaza las moléculas de O2, con lo que se reduce su concentración y se produce la consiguiente hipoxemia. La hipoxemia modifica los sistemas enzimáticos que regulan la respiración celular y favorece la disfunción endotelial y el desarrollo precoz de la aterosclerosis.
La nicotina es el principal alcaloide del tabaco y es lo que determina la dependencia. Su absorción a través de la vía aérea y los alvéolos pulmonares es rápida, por lo que alcanza concentraciones elevadas en sangre.
La acción del tabaco sobre el árbol vascular se produce al principio dando lugar a disfunción endotelial. El consumo de tabaco favorece el desarrollo de la placa de ateroma en todos los estadios de su evolución hasta el evento agudo.
La disfunción endotelial se encuentra ya en fumadores jóvenes asintomáticos. Es un marcador precoz de daño vascular y se relaciona de forma directa con la cantidad de tabaco consumida. El tabaco produce alteraciones de la estructura de las células endoteliales, lo que ocasiona cambios en su función. Las dos principales sustancias sintetizadas por el endotelio, el NO y la prostaciclina, que tienen acciones vasodilatadoras, antiaterogénicas e inhibidoras de la agregación plaquetaria y reducen la migración de los leucocitos hacia el músculo liso vascular, disminuyen su concentración. Por otra parte, se incrementa la síntesis de endotelina, que es un potente vasoconstrictor con efectos opuestos a los del NO.
El humo del tabaco contribuye a la disfunción endotelial favoreciendo el aumento de la concentración y el depósito de moléculas de cLDL, que en su proceso de oxidación producen daño endotelial. Además, la nicotina promueve el aumento de leucocitos, la adhesión y la migración celular a través del endotelio disfuncionante, lo que favorece el desarrollo y la progresión de la aterosclerosis. El aumento de la adhesión y la agregación plaquetarias, el incremento de fibrinógeno y la disminución de la concentración de plasminógeno, la reducción de la disponibilidad de oxígeno y el vasospasmo arterial que el tabaco produce favorecen la disfunción del endotelio.
El humo del cigarrillo se divide en dos fases: una fase de alquitrán y una fase gaseosa. La fase de alquitrán o partículas se define como el material que queda atrapado cuando la corriente de humo pasa a través del filtro de fibra de vidrio Cambridge que retiene el 99,9% de todo el material en partículas con un tamaño> 0,1 μm. La fase de partículas (alquitrán) del humo del cigarrillo contiene> 10 radicales libres / g y la fase gaseosa contiene> 10 radicales libres / bocanada. Los radicales asociados con la fase de alquitrán tienen una vida útil prolongada (horas a meses), mientras que los radicales asociados con la fase gaseosa tienen una vida útil más corta (segundos).
Los pacientes fumadores que sufren EAP pueden presentar alteraciones en los sistemas de coagulación, así como más reactividad y agregación plaquetarias, además de un aumento de la viscosidad y del fibrinógeno.
El tabaco estimula los leucocitos a producir una proteinasa que induce la síntesis de interleucina en el hígado y es el principal estimulador de la síntesis de fibrinógeno. La relación entre la gravedad de la EAP y la concentración de fibrinógeno es proporcional a la cantidad de tabaco consumido.
Asimismo, se relaciona con cambios en el metabolismo de los lípidos, que se caracteriza por aumento de la concentración de colesterol total, cLDL, colesterol de las lipoproteínas de muy baja densidad (cVLDL) y triglicéridos, así como reducción de las concentraciones de colesterol de las lipoproteínas de alta densidad (cHDL). Estos cambios podrían estar relacionados con el aumento de catecolaminas en plasma producido por el tabaco, lo que podría favorecer el desarrollo de la placa de ateroma.
El tabaquismo predispone al individuo a varios síndromes ateroscleróticos clínicos diferentes, que incluyen angina estable, síndromes coronarios agudos, muerte súbita y accidente cerebrovascular. También aumenta la aterosclerosis aórtica y periférica, lo que conduce a claudicación intermitente y aneurismas aórticos abdominales.
La disfunción vasomotora, la inflamación y la modificación de los lípidos son componentes integrales para el inicio y la progresión de la aterosclerosis. Estos componentes preceden a las aparentes manifestaciones estructurales y clínico-patológicas de la aterosclerosis, que por tanto se ven adelantadas en pacientes fumadores.
El deterioro de la función vasodilatadora es una de las primeras manifestaciones de cambios ateroscleróticos en un vaso. Tanto en modelos animales como humanos, varios estudios han demostrado que tanto la exposición activa como pasiva al humo del cigarrillo se asociaron con una disminución de la función vasodilatadora en los lechos macrovasculares, como las arterias coronarias y braquiales y en los lechos micro-vasculares, provocado por el óxido nítrico (NO), un radical libre, es el principal responsable de la función vasodilatadora del endotelio.
El NO solo es una molécula vaso reguladora, sino que también ayuda a regular la inflamación, la adhesión de leucocitos , la activación plaquetaria y la trombosis (41) . Por lo tanto, una alteración en la biosíntesis de NO podría tener efectos tanto primarios como secundarios sobre el inicio y la progresión de la aterosclerosis y sobre los eventos trombóticos.
La respuesta inflamatoria es un componente esencial en el inicio y la evolución de la aterosclerosis. Varios estudios han indicado que el CS provoca un aumento de entre el 20% y el 25% en el recuento de leucocitos en sangre periférica.
Fumar cigarrillos podría promover la aterosclerosis, en parte, por sus efectos sobre el perfil de lípidos. Los fumadores tienen niveles de colesterol sérico, triglicéridos y lipoproteínas de baja densidad (LDL) significativamente más altos, pero las lipoproteínas de alta densidad son más bajas en los fumadores que en los no fumadores, así como el aumento de la modificación oxidativa de las LDL.
Sin olvidar que el tabaquismo potencia el efecto de otros factores de riesgo cardiovascular, como son la hipertensión arterial, la obesidad y la diabetes mellitus, que estos a su a vez son factores predisponentes para sufrir EAP y sus consecuencias.
Por lo tanto, podemos afirmar que el tabaco favorece el desarrollo de las lesiones ateroscleróticas en el lecho arterial periférico actuando tanto de forma directa como mediada por distintos factores de riesgo cardiovascular. El CS se asocia con un mayor nivel de múltiples marcadores inflamatorios que incluyen la proteína C reactiva, LA interleucina-6 y EL factor de necrosis tumoral alfa en fumadores masculinos y femeninos.
El hábito tabáquico aumenta el riesgo de rotura de placa y trombosis aguda de un ateroma de capa fina y rico en lípidos en los hombres; en las mujeres fumadoras, el mecanismo predominante fue la erosión de la placa con trombosis superpuesta. La exposición aguda al humo del cigarrillo también puede aumentar la resistencia vascular de las arterias coronarias, lo que reduce el flujo sanguíneo coronario. El tabaquismo también puede ser un factor de riesgo de vaso espasmo coronario.
También se ha observado que Las plaquetas aisladas de fumadores mostraron un aumento de la agregación estimulada y espontánea. Después de la exposición al suero de los fumadores, las plaquetas aisladas de los no fumadores demostraron hiperagregabilidad. El tabaquismo puede disminuir la disponibilidad de NO derivado de plaquetas y disminuir la sensibilidad de las plaquetas al NO exógeno, lo que lleva a una mayor activación y adhesión asi como, también se ha observado que los fumadores actuales tienen niveles más altos de fibrinógeno que se correlacionan con la cantidad de cigarrillos fumados, provocando además, un mayor recuento de glóbulos rojos , hematocritos, viscosidad sanguínea y un proceso inflamatorio en curso potencian el proceso protrombótico asociado con la exposición al humo.
El consumo de tabaco se asocia además con mecanismos trombo hemostáticos disfuncionales que promueven el inicio y / o propagación de la formación de trombos y limitan su disolución efectiva.
A modo resumen podemos decir que el tabaco influye directamente en la arteriopatía debido a:
- La Disfunción vasomotora
- La Inflamación
- Una Modificación del perfil lipídico
- Aumento de trombosis
- Disfunción plaquetaria
- Alteración de factores antitrombóticos y protrombóticos
- Alteración de la fibrinólisis
Factores y mecanismos responsables de la disfunción vascular mediada por el tabaquismo.(3,8)
El humo del cigarrillo contiene más de 4000 componentes conocidos, de los cuales solo algunos componentes se han examinado de forma aislada. El monóxido de carbono (CO) es uno de esos componentes, pero sus efectos sobre la enfermedad aterotrombótica han sido ambiguos. Un estudio anterior sugirió que el CO podría ser responsable de las alteraciones cardiovasculares relacionadas con el tabaquismo (79) . Sin embargo, datos más recientes sugieren que el CO del humo del cigarrillo era una causa poco probable de aterosclerosis o trombo. También se han estudiado los hidrocarburos aromáticos policíclicos que se encuentran en la fracción de alquitrán del humo del cigarrillo, y estos componentes, al menos en modelos experimentales, aceleran la aterosclerosis .
Actualmente, el estrés oxidativo mediado por radicales libres está emergiendo como el paso fundamental para el desarrollo de la aterosclerosis. En un lugar de fumadores los radicales libres podrían surgir de:
- La fase gaseosa o de alquitrán del humo del cigarrillo.
- Macrófagos y neutrófilos circulantes o activados in situ
- Fuentes endógenas de especies reactivas de oxígeno como la eNOS desacoplada, la xantina oxidasa y la cadena de transporte de electrones mitocondrial.
Esto conduce a una reacción entre radicales libres como el superóxido y el NO no solo disminuye la disponibilidad de NO, sino que también genera peroxinitrito , lo que aumenta aún más el estrés oxidativo celular, es decir, muchas de las anomalías descritas anteriormente, incluida la disfunción endotelial , efectos proinflamatorios en la pared del vaso, efectos protrombóticos como aumento de la reactividad plaquetaria , reducción de la fibrinólisis endógena y peroxidación lipídica , puede explicarse en gran medida por los efectos del aumento del estrés oxidativo.
Abordaje y tratamiento del tabaquismo.(2,11)
El abordaje clínico del tabaquismo es una labor que compete a todos los profesionales sanitarios y en todos los niveles asistenciales. Ayudar a los fumadores a dejar de fumar y hacerlo cuanto antes es el reto más importante de salud pública al que nos enfrentamos en los países occidentales, en los que hoy el tabaco es la primera causa evitable de morbimortalidad. Hacerlo de una forma eficiente y garantizar la equidad para todos los fumadores es una necesidad y una obligación profesional y ética. Las causas por las que se demora el abordaje de este problema, a pesar de las incuestionables evidencias que desde hace muchos años se nos han ofrecido, son complejas.
Cuando la OMS definió el tabaquismo como una epidemia que se transmite a través de la publicidad, en la que las industrias tabaqueras invierten miles de millones todos los años, ya nos ofrecía una primera pista. Sin duda, el tabaquismo es un problema sociosanitario que implica a muchos otros sectores, pero eso no nos exime de la responsabilidad de abordarlo y, para ello, implicarnos en el aprendizaje de su manejo.
Es preciso realizar estrategias de tratamiento en la que es principal el:
1 – Abordaje psicológico del paciente fumador
Debemos insistir en la necesidad de realizar intervenciones más o menos breves en el ámbito de la asistencia clínica diaria. El denominado «consejo médico estructurado», conocido como intervención breve y resumido en el modelo de las «cinco aes»:
- Preguntar
- Registrar
- Aconsejar
- Ayudar
- seguimiento del paciente.
2 – Abordaje farmacológico
Tratamiento sustitutivo con nicotina o terapia de reemplazo de nicotina (TRN): Se define como la administración de nicotina por una vía diferente de la del consumo de cigarrillos y en una cantidad suficiente para disminuir los síntomas del síndrome de abstinencia, pero insuficiente para crear dependencia. En nuestro país disponemos de parches, chicles y caramelos como fármacos sustitutivos con nicotina.
Los medicamentos más estudiados y usados para el manejo de la dependencia al tabaco son aquellos que contienen nicotina. Diversos estudios clínicos han demostrado que son seguros y eficaces, aumentando al doble la tasa de éxito de la terapia conductual.
Sus principales mecanismos de acción: reducción de síntomas de privación, reducción de efectos reforzantes y la producción de ciertos efectos previamente buscados en los cigarrillos (relajación, facilitación del enfrentamiento de situaciones estresantes, etc.). El uso de la TRN debe comenzar el día en que se deja de fumar.
Algunos efectos adversos son comunes a todos los productos de TRN, siendo los más frecuentes mareos, náuseas y cefalea. Las contraindicaciones son enfermedades cardiovasculares graves, arritmias cardiacas severas, HTA no controlada y AVE reciente.
Existen distintas formulaciones de reemplazo de nicotina, que pueden ser usadas en forma aislada o asociadas con otros medicamentos.
2.1. Chicle de nicotina
Corresponde al método de TRN más estudiado y ampliamente usado desde los años 80s. Actualmente en EEUU está disponible en diversos sabores (menta, naranja y fruta) y en formulaciones de 2 y 4 mg, esta última dosis recomendada para fumadores de más de 25 cigarrillos/día. En Chile existe sólo la presentación con sabor a menta de 2 mg.
Hay dos formas de indicar chicles: por horario, en que la dosis inicial recomendada es de un chicle cada 1 a 2 horas por 6 semanas, luego una unidad cada 2 a 4 horas por tres semanas, y luego 1 chicle cada 4 a 8 horas por tres semanas. Otra alternativa de uso es ad-libitum, es decir, cuantos chicles sean necesarios de acuerdo a la urgencia por fumar y especialmente en situaciones estimulantes para fumar.
2.2. Parches de nicotina
Los parches de nicotina generan una dosis estable de nicotina por 16 a 24 horas. Se colocan una vez al día, lo que facilita la adherencia al tratamiento. Están disponibles en dosis de 7, 14 y 21 mg. Se recomienda que aquellos pacientes que fuman más de 10 cigarrillos al día comiencen con la dosis de 21 mg/24 horas, siendo esta dosis titulable según respuesta clínica o con mediciones seriadas de cotinina (realizadas mientras el paciente aún fuma). Se ha recomendado usarlos durante 10 a 12 semanas, disminuyendo las dosis en las últimas 4, aunque a veces se necesitan períodos de tratamiento más largos.
2.3. Spray nasal de nicotina
El spray nasal libera nicotina directamente en la mucosa nasal. Dentro de la TRN, es el método que más rápidamente reduce los síntomas de privación. Se usa un puff en cada fosa nasal, liberando en total 1 mg de nicotina.
2.4. Inhalador de nicotina
Se trata de un producto diseñado para satisfacer las necesidades del ritual mano-boca. Consiste en un dispositivo que contiene un cartridge de nicotina y un sistema vaporizador que se usa en la boca.
En estudios realizados en individuos sanos que han utilizado chicles de nicotina durante 5 años, no se han podido demostrar incrementos de enfermedad vascular, tampoco de alteraciones electrocardiográficas, arritmias, angina o muerte súbita en enfermos cardiovasculares que la han utilizado para su cesación tabáquica.
3 Otras alternativas
3.1 Acupuntura e Hipnosis.
No han demostrado ser mejores que placebo.
Una línea de trabajo promisoria a largo plazo son los estudios farmacogenéticos de drogas, que permitirían predecir el efecto de los medicamentos en determinados subgrupos de fumadores caracterizados de acuerdo a estudios genéticos específicos. Así, medicamentos que parecieran no ser útiles en el conjunto de pacientes, sí podrían ser beneficiosos en un subgrupo de éstos.
3.2 Vacuna antinicotina
La idea detrás del concepto de vacuna antinicotina es impedir que la nicotina llegue al cerebro, a través de la producción de anticuerpos antinicotina. Al reducir la llegada de la nicotina al cerebro se bloquea el efecto de recompensa. Estudios en animales han mostrado una reducción del 65% de la nicotina que alcanza los receptores nicotínicos cerebrales y una disminución significativa de la cantidad de dopamina producida por la estimulación por nicotina.
Conclusiones
Los estudios epidemiológicos han establecido en todo el mundo que la exposición al humo del cigarrillo es una causa importante de morbilidad y mortalidad cardiovascular.
Los estudios clínicos y experimentales indican que la exposición activa o pasiva promueve la disfunción vasomotora , la aterogénesis y la trombosis en múltiples lechos vasculares.
Aunque los mecanismos precisos responsables siguen sin determinarse, el estrés oxidativo mediado por radicales libres parece desempeñar un papel central en las enfermedades aterotrombóticas mediadas por CS. Estos radicales libres podrían surgir directamente del humo del cigarrillo e indirectamente también de fuentes endógenas.
Además, estos radicales libres podrían potenciar a múltiples fármacos protrombóticos y antifibrinolíticos.
Por lo tantos estos efectos descritos además de la trombosis intravascular es la causa predominante de eventos cardiovasculares agudos. Un creciente cuerpo de datos epidemiológicos, clínicos y experimentales también sugiere que los efectos fisiopatológicos de la exposición al humo del cigarrillo sobre la función cardiovascular pueden ser no lineales. Los estudios futuros que investiguen los posibles mecanismos celulares endógenos inducibles por el humo del cigarrillo podrían mejorar nuestra comprensión de la compleja pato-biología del humo del cigarrillo y la disfunción cardiovascular.
Por lo tanto, es recomendable realizar un abordaje integral del paciente de forma multidisciplinar para evitar el consumo de tabaco y provocar un abandono en pacientes con úlceras, EAP, trombosis venosas, cardiopatías etc para evitar riesgos mayores como la amputación, gangrena de MMII entre otros. Así como más campañas para evitar el inicio a su consumo y/o abandono del consumo tabáquico ya que pueden prevenirse enfermedades y mejorar los tratamientos como por ejemplo la cicatrización y reducir el avance de la isquemia crónica.
Y ¿Cómo influye el consumo de tabaco en la cicatrización?
Como hemos explicado anteriormente el tabaco influye directamente en nuestras arterias y por lo tanto también influye en la cicatrización de las heridas. En el siguiente apartado explicaremos cómo influye el tabaco en las fases de la cicatrización de las heridas, por ello es necesario explicar las fases de la cicatrización de una forma resumida.
Fases de la cicatrización
Imagen fases de la cicatrización. (12)
La cicatrización es un proceso complejo caracterizado por una cascada de acontecimientos regulados que se dividen en cuatro fases: (12,13)
- La primera fase consiste en la coagulación de la herida para detener la hemorragia mediante la acción de las plaquetas y la fibrina, en el que las plaquetas son las primeras células en intervenir, con su papel hemostático y su activación de la cascada de liberación de factores de crecimiento que estimulan la cicatrización. El fibrinógeno derivado de las plaquetas se convierte en fibrina, que actúa como matriz para monocitos y fibroblastos. La liberación de prostaciclina por las células endoteliales inhibe la agregación plaquetaria, por lo que limita la extensión del proceso.
Al producirse una herida, se dañan los vasos y el colágeno queda expuesto. Este colágeno y la trombina que se genera en el proceso de hemostasia, estimulan a las plaquetas, produciéndose su activación, adhesión y agregación. Las plaquetas liberan diferentes mediadores como la serotonina, tromboxano A2, fibrinógeno, fibronectina y trombospondina, con lo que se mantiene activo el proceso de agregación para frenar el potencial sangrado.
- La fase de inflamación es una respuesta protectora frente a agentes que representen un peligro para el tejido llevada a cabo por neutrófilos y macrófagos y mediada por citoquinas., es decir En esta fase inflamatoria es esencial el papel de factores de crecimiento, como el PDGF (Factor de crecimiento derivado de las plaquetas), con propiedades quimiotácticas, angiogénicas y mitogénicas, siendo los neutrófilos y los monocitosson las células predominantes en el lugar de la lesión, que posteriormente, disminuyen en su número aumentando la cantidad de los macrófagos.
- Fase de proliferación, los fibroblastos proliferan y migran para formar una matriz extracelular provisional que sirve de andamiaje en la fase de maduración, es decir predomina la respuesta celular y es la etapa en la que se crea una barrera permeable (reepitelización), estableciéndose un adecuado aporte sanguíneo (revascularización) y un refuerzo del tejido dañado (fibroplasia).
Es decir, en esta fase los queratinocitos de los bordes de la herida sufren cambios estructurales, rompen sus uniones celulares y con la membrana basal, y quedan libres para migrar sobre la superficie de la lesión, gracias a la formación de microfilamentos de actina intracelulares. Posteriormente Las células epidérmicas secretan colagenasa y activador de plasminógeno, cuya producción de plasmina promueve la disolución del coágulo y permite la migración de los queratinocitos. Por ello la ealizacion de una cura oclusiva y en ambiente húmedo para limitar la inflamación, restaurar la función barrera e incrementar la hidratación cutánea
- En esta última fase, Modelación o remodelación, tiene lugar la formación, organización y resistencia que obtiene el tejido cicatricial, donde participan los miofibroblastos en la contracción de la herida y se organizan los paquetes de colágenos. Es decir, Para regular este proceso, los inhibidores de las metaloprotesas tisulares limitan la acción de estas enzimas proteolíticas.
El colágeno se organiza, la fibronectina desaparece y el ácido hialurónico y los glicosaminoglicanos son reemplazados por proteoglicanos. El colágeno tipo III es sustituido por colágeno tipo I. Encontrando las citoquinas más importantes en esta como lo son el Factor de Crecimiento Epidérmico (EGF), FGF, PDGF, Factor de Crecimiento Transformante beta (TGFb), Factor de Crecimiento Vascular Endotelial (VEGF).

Imagen fisiopatología de la cronificación de las heridas y proceso de curación. (13)
Por lo tanto, si analizamos las fases de la cicatrización y los efectos del tabaquismo en la piel y arterias detallados anteriormente, dado que el humo del tabaco disminuye la oxigenación de los tejidos, es fácil observar que este hábito influye de una manera u otra en cada uno de ellos. Iniciando con la hemostasia, ya que inhibe la prostaciclina y pierde su efecto antiplaquetario, formando trombos en los vasos de la herida. (14)
La vasoconstricción que se produce por la liberación de catecolaminas y la consiguiente disminución en la oxigenación interfieren en la producción de colágeno, la cual ya es de mala calidad y se encuentra en menor cantidad en los fumadores. (14)
La nicotina provoca una disminución de la circulación periférica ya que el monóxido de carbono del humo compite con el oxígeno por la hemoglobina, lo que disminuye la cantidad de oxígeno que llega a los tejidos periféricos. Además, aumenta la viscosidad de la sangre a través de un incremento de la agregación de las plaquetas y del número de glóbulos rojos, por ello según varios estudios, quienes fuman un paquete de tabaco al día tienen tres veces más probabilidades de sufrir necrosis en una herida que los no fumadores. Por esta razón, se recomienda que una semana antes y después de un acto quirúrgico no se fume, y se recomienda el abandono del consumo del tabaco en el caso de padecer una úlcera y a quienes tienen riesgo de padecerla.(1,14,15)
las principales complicaciones que se presentan en los pacientes fumadores son:
- infecciones
- necrosis
- dehiscencia.
Además del incremento en la necesidad de realizar procedimientos adicionales para fomentar la cicatrización, tales como el drenaje de hematomas, el reimplante de colgajos, la modificación del grosor de los injertos, el desbridamiento y rotación de colgajos. (1,14-16)
Los mecanismos fisiopatológicos que participan en la formación de arrugas que van a interferir directamente en la cicatrización y/o aparición de lesiones en la piel se basa en: (16–18)
Deshidratación del estrato córneo que explicaría en parte la disminución del espesor de la capa córnea
Aumento de la tasa de carboxihemoglobina
El CO es tóxico porque al formarse la carboxihemoglobina, ésta ya no puede captar el oxígeno. Esto provoca que exista menos hemoglobina disponible para transportar oxígeno desde los pulmones al resto del cuerpo.
Promoción de secreción de vasopresina
Actúa sobre el músculo liso vascular provocando una vasoconstricción y por ello un aumento de la resistencia vascular periférica, además eleva la presión sanguínea, ya que sus efectos antidiuréticos se deben a que estimula la resorción del agua en los túbulos renales. La vasopresina produce una contracción de los músculos lisos del tracto digestivo y de los lechos vasculares. Sus efectos constrictores son mayores en arteriolas y capilares que en las venas o arterias de gran calibre.
Isquemia crónica de la dermis
Disminución de la presión parcial transcutánea de oxígeno
Acumulación de fibras elásticas y proteoglicanos distróficos
Tienen la capacidad de restaurar las células de la epidermis mejorando su apariencia, especialmente su hidratación, elasticidad y firmeza.
Degradación por metaloproteínas extracelulares de la matriz
Disminución de la síntesis de colágeno
Aumento de los niveles de radicales libre, incluido el anión superóxido que puede acelerar la elastosis
Cambios en la piel como manchas, lentigos, cambios en el tejido conectivo que reducen la resistencia y la elasticidad de la piel.
Para entender los efectos que el tabaquismo ejerce sobre la cicatrización, describiremos a continuación los efectos del tabaquismo:(16-18)
- Respecto a la cicatrización el consumo del tabaco lleva a una alteración en los procesos de cicatrización así como distintas sustancias; glucocorticoides, agentes antiplaquetarios, anticoagulantes, antineoplásicos, inmunosupresores, colchicina, penicilamina, fenilhidantoína y la nicotina, motivo de nuestra entada. Así como la influencia de los componentes del humo; la nicotina, monóxido de carbono y cianuro de hidrógeno.
Esta alteración se origina por una disminución de la oxigenación tisular como hemos comentado con anterioridad, pero además, se ha comprobado que el tabaco inhibe la proliferación de macrófagos y fibroblastos con la consiguiente inhibición de la síntesis de colágeno, provocando que los fibroblastos dérmicos disminuyan su actividad, su migración, proliferación y por lo tanto disminuye la remodelación de heridas , aumentando la liberación de elastasa por parte de fibroblastos, macrófagos y neutrófilos. Al mismo tiempo estimula la liberación de catecolaminas que actúan como cofactor acelerando la formación de chalonas que inhiben el proceso de epitelización. las que inhiben el proceso de epitelización.
Chalotas
Sustancia producida por las células maduras que ejerce un control del crecimiento intracelular al inhibir la mitosis.
Una cicatrización alterada conduce a un aumento de complicaciones postquirúrgicas, como cicatrices menos estéticas, hipertróficas, dehiscencia de suturas, pérdida de pelo en la cicatriz, menor supervivencia de colgajos e injertos de piel total como hemos descrito anteriormente, observándose una pérdida total o parcial de estos de hasta el 37% respecto al 17% de los no fumadores o exfumadores de al menos 1 año.
- Respecto de la función inflamatoria, el efecto del humo del tabaco sobre la inflamación cutánea y visceral es controversial.
El tabaco altera la función inflamatoria por generar vasoconstricción, inhibición de la síntesis de prostaglandina I2 e inactivación de la alfa-1 proteinasa por oxidación, y aumento de la liberación de elastasa por macrófagos y neutrófilos.
Se podría decir que es un productor de inflamación crónica y por otro lado tiene un efecto antiinflamatorio cuando se une a receptor nicotínico de acetilcolina a7 (son las 5 subunidades iguales). Por eso es controversial su efecto sobre la inflamación, ya que dependerá qué tipo de receptor estimule más. Si a esto le agregamos la vasoconstricción en la piel dañada, aumenta el riesgo de infecciones postoperatorias.
- Respecto de su efecto endocrino Se ha visto que produce un estado de hipoestrogenismo por aumento del metabolismo estrogénico, ya que inhibe la enzima aromatasa.
Además, aumenta la hidroxilación del estradiol y su excreción. Esto en la piel se traduce en xerosis y atrofia cutánea.
- Respecto a la producción de radicales libres, siendo la mayor fuente exógena el humo del tabaco. Se estima que por cada bocanada de humo ingresan al organismo aproximadamente 1015 radicales libres principalmente de tipo peróxilos, alquilos y óxido nítrico.
Los radicales libres son sumamente dañinos porque producen daño a las proteínas esenciales, rupturas de cadenas en el ADN y modificación en sus bases, apoptosis, necrosis, disfunción endotelial y peroxidación lipídica que lleva a una mayor producción aun de radicales libres.
- Además, el tabaco disminuye los niveles de vitamina C, vitamina A, zinc y selenio que tienen funciones en los procesos de respiración celular, replicación de ADN y ARN. Participan en la mantención de la integridad de la membrana celular gracias a que actúan como cofactores de importantes enzimas antioxidantes. El cobre y el zinc son cofactores de la superóxido dismutasa y el selenio de la glutation peroxidasa.
Según la evidencia científica los grandes fumadores presentaron 3 veces más necrosis de colgajos de piel total con relación a los que nunca habían fumado, así como una disminución o detención de la cicatrización de heridas crónicas y disminución de las tasas de curación y una tórpida curación de heridas.
El riesgo es mayor a mayor número de cigarrillos fumados. Por esto es importante suspender su consumo antes y después de las cirugías, en los pacientes que padecen úlceras o tiene riesgo de padecerlas, así como en pacientes diabéticos e hipertensos.
Se comprobó que tras suspender el tabaco por una semana solo disminuye el riesgo de infección, pero no el de dehiscencia. Por lo tanto, para alcanzar una mayor calidad de cicatrización los autores hipotetizan la necesidad de suspender el tabaco cuatro a doce semanas antes de la cirugía.
La evidencia en relación del tabaco y la DM , informa que los fumadores DM tienen mayor riesgo de desarrollar:
- Úlceras
- Infecciones
- Necrobiosis lipoídea
- Enfermedad arterial de extremidades inferiores
- Disminución del flujo sanguíneo
- Menor respuesta inmune
- Mayor posibilidad de neuropatía diabética en diabetes mellitus tipo I (diabéticos que fuman más de 30 cajetillas al año presentaron 3,3 veces más neuropatía que los no fumadores). Estudios demuestran que la suspensión del hábito de fumar en al menos 2 años disminuye a 30% la prevalencia de enfermedad vascular arterial periférica en las extremidades inferiores.
Por lo tanto, en el consumo del tabaco debemos de plantearnos:

Es de vital importancia la educación sanitaria, y el apoyo y los recursos para ayudar a nuestros pacientes al abandono del hábito tabáquico, para prevenir enfermedades, úlceras y/o mejorar el tratamiento de éstas., ya que la mayoría de nuestros pacientes tienen un hábito, que aumenta con el curso de un diagnostico o padecimiento de enfermedad, y aún más en los pacientes que padecen úlceras; debido al aislamiento social que provoca y dolor entre otros, que los pacientes “alivian” con el consumo del tabaco, lo que nos hace más complicado la evolución favorable en la cicatrización.
Por ello es importante realizar una buena entrevista al paciente, darle la confianza y conseguir una empatía ya que dejar de fumar no es fácil, el paciente necesita obtener una escucha activa para adaptar a cada paciente objetivos realistas y alcanzables a corto plazo, siempre con apoyo y animo de que puede conseguirlo.

Bibliografia:
- Álvarez-Gallegos V, Seijo-Cortés JA, Hernández-Pérez E. Tabaco y cirugía dermatológica: una mala asociación. 2005;5.
- Lekuona Goya I, Arruti AS, Bueno MM, Sánchez JU. Tabaco y enfermedad arterial no coronaria. Intervenciones para el abandono del hábito tabáquico. Rev Esp Cardiol. 1 de diciembre de 2009;9:39-48.
- Ambrose JA, Barua RS. The pathophysiology of cigarette smoking and cardiovascular disease: An update. Journal of the American College of Cardiology. 19 de mayo de 2004;43(10):1731-7.
- Press E. La peligrosa acción del tabaco en el desarrollo de la enfermedad arterial periférica [Internet]. Europa Press; 2020 [citado 24 de abril de 2021]. Disponible en: https://www.infosalus.com/salud-investigacion/noticia-peligrosa-accion-tabaco-desarrollo-enfermedad-arterial-periferica-20201026081538.html
- Kool MJ, Hoeks AP, Struijker Boudier HA, Reneman RS, Van Bortel LM. Short- and long-term effects of smoking on arterial wall properties in habitual smokers. J Am Coll Cardiol. diciembre de 1993;22(7):1881-6.
- Dormandy JA, Rutherford RB. Management of peripheral arterial disease (PAD). TASC Working Group. TransAtlantic Inter-Society Consensus (TASC). J Vasc Surg. enero de 2000;31(1 Pt 2):S1-296.
- Influence of smoking on incidence and prevalence of peripheral arterial disease – Journal of Vascular Surgery [Internet]. [citado 24 de abril de 2021]. Disponible en: https://www.jvascsurg.org/article/S0741-5214(04)01141-3/fulltext
- Khosla S, Laddu A, Ehrenpreis S, Somberg JC. Cardiovascular effects of nicotine: relation to deleterious effects of cigarette smoking. Am Heart J. junio de 1994;127(6):1669-72.
- Craig WY, Palomaki GE, Haddow JE. Cigarette smoking and serum lipid and lipoprotein concentrations: an analysis of published data. BMJ. 25 de marzo de 1989;298(6676):784-8.
- Yarnell JW, Baker IA, Sweetnam PM, Bainton D, O’Brien JR, Whitehead PJ, et al. Fibrinogen, viscosity, and white blood cell count are major risk factors for ischemic heart disease. The Caerphilly and Speedwell collaborative heart disease studies. Circulation. marzo de 1991;83(3):836-44.
- Bello S. Tratamiento del Tabaquismo. Revista chilena de cardiología. diciembre de 2011;30(3):230-9.
- Terapia enzimática sistémica en el proceso de cicatrización [Internet]. [citado 29 de abril de 2021]. Disponible en: https://www.douglaslabs.es/blog/terapia-enzimatica-sistemica-en-el-proceso-de-cicatrizacion/
- Pinceladas sobre la cicatrización – Elena Conde Montero [Internet]. [citado 29 de abril de 2021]. Disponible en: https://www.elenaconde.com/pinceladas-sobre-la-cicatrizacion/
- El tabaco y la piel – Artículos – IntraMed [Internet]. [citado 24 de abril de 2021]. Disponible en: https://www.intramed.net/contenidover.asp?contenidoid=67997
- Piel y tabaco, una pareja incompatible [Internet]. [citado 29 de abril de 2021]. Disponible en: https://www.efesalud.com/piel-y-tabaco-una-pareja-incompatible/
- Freiman A, Bird G, Metelitsa AI, Barankin B, Lauzon GJ. Cutaneous effects of smoking. J Cutan Med Surg. diciembre de 2004;8(6):415-23.
- Vander Straten M, Carrasco D, Paterson MS, McCrary ML, Meyer DJ, Tyring SK. Tobacco use and skin disease. South Med J. junio de 2001;94(6):621-34.
- Cutaneous manifestations and consequences of smoking – PubMed [Internet]. [citado 29 de abril de 2021]. Disponible en: https://pubmed.ncbi.nlm.nih.gov/8632065/
Quizás te interese
Divulgación
Sarampión, una enfermedad altamente contagiosa
Publicado
hace 8 horasel
29 de enero de 2026Por
CMUC Admin
El sarampión es el paradigma de la enfermedad más infecciosa que existe. Mientras que una persona con gripe contagia a 1 o 2, alguien con sarampión puede infectar hasta a 18 personas. El virus queda suspendido en el aire hasta dos horas después de que el enfermo se haya ido, lo que facilita brotes explosivos en poco tiempo.
La alarma no es solo por la velocidad de contagio, sino por lo que ocurre después. El virus puede causar neumonía grave, encefalitis y la amnesia inmunológica. El virus “borra” las defensas del cuerpo contra otras enfermedades (como neumonías bacterianas), dejando al paciente vulnerable durante años tras recuperarse.
El sarampión y su peligrosidad han aumentado debido al resurgimiento de brotes globales, donde España ha perdido recientemente su estatus de “país libre de sarampión” tras un aumento drástico de casos en 2025 y 2026.
Los casos han escalado drásticamente: de apenas 11 casos en 2023, se pasó a 227 en 2024 y a 397 casos confirmados en 2025, donde se han registrado brotes importantes en el País Vasco, Cataluña y las Islas Canarias.
Índice
¿Qué debemos saber? Estrategias para calmar el picor y prevenir infecciones.
Es una enfermedad infecciosa exantemática aguda, causada por un virus.
Se transmite a través de gotitas respiratorias (tos, estornudos) o contacto directo, por lo que es altamente contagiosa.
La población de riesgo incluye niños menores de 5 años, embarazadas y personas inmunodeprimidas, aunque afecta a cualquier edad. Además de aquellas que no están inmunizadas.
El sarampión puede derivar en complicaciones graves como neumonía o encefalitis.
Cronología del contagio.
Periodo de incubación (10-14 días): El virus se asienta sin presentar síntomas visibles.
Tiene una ventana de contagio en la que la persona contagia desde 5 días antes de que aparezca el sarpullido hasta 4 días después.
Fase crítica Al 10.º día se inicia la respuesta inmune, coincidiendo con la aparición de fiebre alta y síntomas respiratorios como tos y bronquitis aguda.
Signos y síntomas principales.
Antes del sarpullido, aparece la “facies sarampionosa”:
– Fiebre elevada (hasta 40-41°C).
– Tos seca e irritativa.
– Rinitis: Goteo nasal intenso.
– Conjuntivitis: Ojos inflamados y sensibilidad a la luz (fotofobia).
Manchas de Koplik: Pequeños puntos blancos con centro azulado dentro de las mejillas (signo exclusivo del sarampión) que aparecen antes del exantema cutáneo.
Imagen de manchas de Koplik.
El exantema (evolución de la piel)
El sarpullido tiene un orden específico de aparición:
Inicialmente con manchas rojas planas que pueden estar levemente elevadas.
Comenzando por el rostro y detrás de las orejas, que se extiende hacia el tronco, brazos y, finalmente, piernas y pies.
El aspecto inicial de las manchas rojas tiende a unirse, creando zonas de piel roja intensa.
Imagen de sarpullido rojo moteado por sarampión. 4
Las 4 etapas clínicas
- Incubación (10-14 días): Asintomática.
- Fase prodrómica (4 días): Fiebre, catarro, malestar y aparición de las manchas de Koplik.
- Fase exantemática (5 días): Explosión del sarpullido, fiebre máxima de hasta 40 ºC, somnolencia e irritabilidad.
- Fase descamativa Mejora general, la fiebre baja y la piel presenta una descamación fina (aspecto de harina) que puede durar hasta 10 días.
Recuperación y tratamiento
El sarpullido puede durar hasta 7 días y desaparece en el mismo orden en que apareció.
La tos y la descamación de la piel pueden durar hasta 10 días más.
No existe tratamiento antiviral específico, solo descanso, hidratación constante y cuidado de la piel para evitar la sobreinfección por rascado y aliviar la inflamación, mediante el uso de productos reparadores como productos a base de aceites ozonizados y antisépticos para evitar infecciones.
Así como el tratamiento de los síntomas mediante antipiréticos (paracetamol/ibuprofeno, no aspirina) y controlando complicaciones como neumonía con antibióticos si son bacterianas. En revisiones se recomienda la vitamina A para reducir gravedad en ciertos casos, siendo la vacunación triple viral clave en la prevención del contagio.
Complicaciones:
El sarampión es una enfermedad muy peligrosa y potencialmente mortal, especialmente para niños pequeños no vacunados. No es solo un sarpullido pasajero; es una de las enfermedades más contagiosas del mundo y puede dejar secuelas graves de por vida.
Alrededor del 30% de los infectados desarrollan complicaciones que pueden afectar órganos vitales:
Sistema respiratorio La neumonía es la complicación más frecuente y la causa principal de muerte por sarampión en niños.
Sistema neurológico: 1 de cada 1,000 niños desarrolla encefalitis (inflamación del cerebro), que puede causar sordera, convulsiones o discapacidad intelectual permanente.
Amnesia inmunológica El virus puede “borrar” la memoria del sistema inmunitario, dejando al cuerpo vulnerable a otras infecciones (como gripe o tuberculosis) durante meses o años después de recuperarse, así como una secuela tardía mortal donde, años después de la infección (de 7 a 10 años), puede aparecer la panencefalitis esclerosante subaguda (PEES), una enfermedad degenerativa del cerebro que siempre es mortal.
A modo de resumen, entre sus complicaciones se encuentran:
– Diarrea severa
– Otitis o infección del oído
– Bronquitis y bronquiolitis
– Laringitis
– Neumonía
– Ceguera
– Encefalitis o inflamación del cerebro
– Muerte
Las complicaciones son más frecuentes en bebés y niños menores de cinco años, donde casi 1 de cada 3 niños que contrae sarampión termina en el hospital. Se suma en los adultos mayores de 30 años y, por supuesto, en aquellas personas con sistema inmune deprimido.
Qué recomendamos.
Prevención y medidas generales
Prevención de oro: La vacunación triple vírica es la única medida eficaz
Consejos generales como mantener uñas cortas y usar ropa de algodón, mantener la piel limpia, hidratada y protegida para prevenir infecciones cutáneas, son un apoyo al cuidado, que no sustituyen el tratamiento médico si se precisa, y por supuesto aislamiento para evitar contagios.
Realización de cuidado continuo para mantener la hidratación con cremas suaves para restaurar la elasticidad de la piel, ya que el cuidado correcto de la piel previene cicatrices y complicaciones bacterianas.
NO utilizar productos que contengan alcohol sobre la piel, así como productos agresivos o exfoliantes y corticoides sin indicación médica.
Opciones de cuidado
1. Septomida MD en baños o compresas si hay lesiones exudativas o riesgo de infección, ya que posee una triple acción terapéutica, especialmente cuando la piel está muy comprometida, porque contiene sulfato de zinc, sulfato de aluminio y sulfato de potasio eficaz por sus propiedades secantes, astringentes y antisépticas, siendo útil en casos donde hay exceso de humedad en la piel con afecciones exudativas, así como en irritaciones. Además, ofrece una limpieza antiséptica suave, limpiando la piel sin ser tan agresiva como otros antisépticos.
2. Conjugación de Lipikar y Cicaplast; ambas cremas son excelentes complementos porque abordan dos necesidades distintas durante el proceso del sarampión: la hidratación diaria y la reparación de lesiones específicas.
2.1. Lipikar (Baume AP+M) – El alivio diario del picor. Es un bálsamo relipidizante (aportación de los lípidos que le faltan a la piel, restaurando y fortaleciendo su barrera cutánea natural), diseñado para pieles con picor extremo que reequilibra la microbiota cutánea y calma el rascado de forma inmediata. Es ideal para la fase exantemática, aplicándola en todo el cuerpo para mantener la piel elástica y evitar que la sequedad aumente la sensación de picor.
2.2. Cicaplast (Baume B5+): Contiene pantenol (vitamina B5) al 5% y madecassoside, los cuales aceleran la regeneración de la epidermis y tiene propiedades antibacterianas (cobre/zinc/manganeso). Es perfecta para la fase descamativa o en zonas donde se ha rascado y hay pequeñas grietas o erosiones, además de que ayuda a que no queden marcas o cicatrices.
Rutina con aceites ozonizados
3.La línea completa de Ozoaqua ofrece una solución integral y muy bien tolerada para el cuidado de la piel con sarampión, ya que sus productos están formulados con aceites ozonizados, que tienen propiedades calmantes, purificantes y regeneradoras.
Integrar el jabón y la crema hidratante de Ozoaqua es la rutina perfecta; por eso la recomendamos, no solo por sus propiedades, sino por poder aplicarse una rutina completa de la misma marca, asegurando la compatibilidad de los productos.
3.1. Jabón de aceite ozonizado para la higiene, ya que es un limpiador sin detergentes (syndet) que limpia sin resecar, que gracias a sus aceites ozonizados ejerce un efecto higienizante suave y calmante durante el baño. Evita la tirantez y el picor que causan los jabones tradicionales, usándose durante toda la enfermedad, en los baños tibios diarios.
3.2. Ozoaqua Crema Corporal / Fluido Facial que permite mantener el nivel de ozónidos sobre la piel tras el baño, hidratando de forma profunda y continua, con propiedades regeneradoras y antiinflamatorias que ayudan a la piel a recuperarse más rápido del exantema, por lo que recomendamos usarla inmediatamente después del baño y varias veces al día para mantener la piel nutrida y flexible, minimizando la descamación.
Además, la gama Ozoaqua Sensitive es una opción excelente y aún más específica para aquellas las pieles más delicadas, frágiles o con tendencia atópica, maximizando las propiedades calmantes del aceite ozonizado, ya que poseen una mayor emoliencia por sus ingredientes adicionales como aceite de almendras dulces y jícama que ofrecen una acción altamente emoliente, es decir, suavizan y ablandan la piel seca y escamosa.
Además de proporcionar un refuerzo de la barrera cutánea reduciendo el daño en la piel y colaborando en la integridad de la barrera cutánea, lo cual es crucial cuando el exantema la hace más frágil.
Es decir, la gama sensitive de productos ozonizados mantiene todas las propiedades del aceite ozonizado (regenerantes, higienizantes y calmantes), pero con una fórmula optimizada para la alta tolerancia.
Bibliografía:
1. Organización Mundial de la Salud (OMS). Sarampión: Datos y cifras. Ginebra: OMS; 2024.
2. Centros para el Control y la Prevención de Enfermedades (CDC). Measles (rubeola): Clinical Information. Atlanta: CDC; 2024.
3. Wikipedia. Measles enanthema [Internet]. Imagen del exantema del sarampión. Wikimedia; s. f. [citado 29 ene 2026]. Disponible en: https://es.wikipedia.org/wiki/Sarampi%C3%B3n#/media/Archivo:Measles_enanthema.jpg
4. AboutKidsHealth. Sarampión [Internet]. Toronto: AboutKidsHealth; s.f. [citado 29 ene 2026]. Disponible en: https://www.aboutkidshealth.ca/healthaz/infectious-diseases/measles/?language=es
5. Organización Mundial de la Salud (OMS). Sarampión: Datos y cifras globales y regionales. Ginebra: OMS; 2026.
6. Ministerio de Sanidad, Gobierno de España. Boletín Epidemiológico Semanal: Evolución del sarampión en territorio nacional (2025-2026). Madrid: Centro Nacional de Epidemiología; 2026.
7. Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP). Sarampión. En: Manual de inmunizaciones en línea de la AEP. Madrid: AEP; 2023.
8. Mayo Clinic. Sarampión: síntomas y causas. Rochester: Mayo Foundation for Medical Education and Research; 2023.
9. Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica: Productos dermocosméticos y antisépticos de cuidado cutáneo (Septomida y Ozoaqua). Madrid: AEMPS; 2024.
10. La Roche-Posay Research. El microbioma de la piel: ciencia y cuidado. París: L’Oréal; 2023.
Divulgación
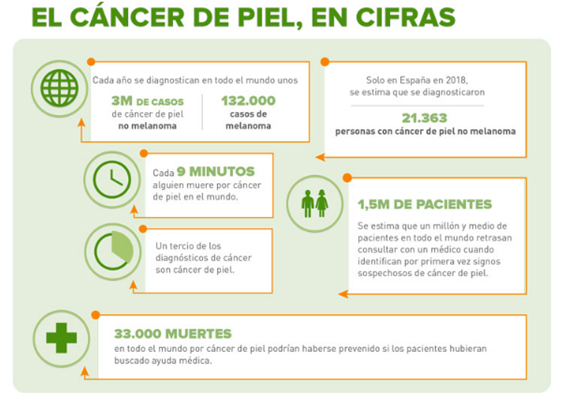
Día Mundial contra el Cáncer 2026: qué es el cáncer y señales del cáncer de piel
Publicado
hace 3 díasel
27 de enero de 2026Por
CMUC Admin
Este blog se publicará el 27 de enero, justo una semana antes del 4 de febrero, fecha en la que se conmemora el Día Mundial contra el Cáncer 2026. Es un buen momento para parar un instante, informarnos con calma y recordar algo importante: conocer y detectar a tiempo puede marcar la diferencia.
A continuación explicamos, de forma clara, qué es el cáncer, qué es un tumor, cuáles son algunos factores de riesgo y síntomas de alerta, y como equipo especializado en deterioro de la integridad cutánea, nos centraremos especialmente en el cáncer de piel para ayudarte a reconocer señales y consultar cuanto antes si aparece algo sospechoso.
Índice
- 1 ¿Qué es el cáncer? (1)
- 2 ¿Qué es un tumor? (1)
- 3 Incidencia del cáncer (2)
- 4 Factores de riesgo del cáncer en 2026 (2,3)
- 5 Síntomas de alerta (4)
- 6 Tratamiento del cáncer (1)
- 7 Cáncer de piel: lo que debemos vigilar (5,6)
- 8 1) Signos y síntomas del cáncer de piel (5,6)
- 9 Recomendaciones para reducir el riesgo de cáncer en 2026(11,12)
- 10 Cierre
¿Qué es el cáncer? (1)
Todos hemos oído hablar del cáncer y, por desgracia, muchas personas lo han vivido de cerca. Pero… ¿qué significa exactamente?
El cáncer es una enfermedad en la que un grupo de células del cuerpo crece de forma anormal e incontrolada, formando un bulto o masa. Esto sucede en la mayoría de los cánceres, excepto en la leucemia (cáncer de la sangre).
Si no se trata, el tumor suele invadir los tejidos cercanos y puede producir metástasis, es decir, diseminarse a otros órganos y tejidos del organismo.
¿Qué es un tumor? (1)
Muchos cánceres dan lugar a una masa (tumor o crecimiento). Ahora bien: no todas las masas son cáncer.
Para saberlo, el médico puede extraer un fragmento y analizarlo (una biopsia).
-
Si no hay células cancerosas, hablamos de tumor benigno.
-
Si hay células cancerosas, se trata de tumor maligno.
Y, como decíamos antes, hay cánceres (como la leucemia) que no forman tumores, porque se desarrollan en células sanguíneas u otras células del cuerpo.
Incidencia del cáncer (2)

Se estima que 1 de cada 2 hombres y 1 de cada 3 mujeres tendrá cáncer en algún momento de su vida. Cada año se diagnostican en el mundo más de 14 millones de casos nuevos y se producen 9,6 millones de muertes anuales.
En España, la tendencia es parecida. Según el informe de la SEOM, en 2019 se diagnosticaron 277.234 tumores. Esta cifra implica un aumento del 12% en cinco años. Por sexo, el incremento en mujeres fue de casi 18% y en hombres de 8%. En 2020 se esperaba acercarse a los 300.000 y se indica que esa cifra se superaría en 2025. Manteniendo la tendencia, para 2040 se estima un incremento del 40%, superando los 370.000 casos.
Con estos datos, es muy probable que nosotros o alguien cercano se vea afectado en algún momento. Por eso es un tema que nos toca a todos.
Factores de riesgo del cáncer en 2026 (2,3)
El cáncer engloba enfermedades complejas y puede estar relacionado con múltiples causas: hábitos de vida, genética, agentes cancerígenos y factores ambientales. En ocasiones, incluso, no se identifica una causa clara.
Hay factores que no podemos modificar (como edad o genética). Pero también existen factores que sí se pueden controlar, y se estima que aproximadamente un tercio de los cánceres podrían evitarse reduciendo los principales riesgos.
Entre los factores modificables se incluyen:
-
Consumo de alcohol, tabaco y drogas.
-
Alimentación y dieta.
-
Actividad física y ejercicio.
-
Radiaciones o exposición a sustancias cancerígenas.
-
Determinadas infecciones.

Síntomas de alerta (4)
Los síntomas varían según el tipo de cáncer y la persona, pero hay señales que merecen atención. Tener uno o varios síntomas no significa automáticamente cáncer, pero sí conviene consultar con un médico si aparecen:
-
Bultos o masas en cualquier zona del cuerpo.
-
Fatiga, cansancio, falta de aire, tos o ronquera.
-
Sangrados inesperados.
-
Hematomas o hemorragias sin causa aparente.
-
Cambios intestinales: sangre en heces o cambio de hábitos.
-
Pérdida de peso repentina o falta de apetito.
-
Dolor persistente.
-
Dificultad al tragar, orinar u otras funciones.
-
Síntomas neurológicos: cefaleas, convulsiones, cambios en visión/audición, parálisis facial.
-
Fiebre o sudores nocturnos intensos sin motivo.
-
Cambios en lunares o manchas: bulto color carne que sangra o se vuelve escamoso, lunar nuevo o cambios en uno existente, lesión que no cura, o ictericia.
-
Hinchazón o bultos en cuello, axilas, abdomen o ingles.
-
Cambios en las mamas.

Tratamiento del cáncer (1)
Con frecuencia se utilizan medicamentos para destruir células cancerosas o frenar su crecimiento impidiendo que sigan multiplicándose. Algunos se administran por vía intravenosa y otros por vía oral. A veces se combinan varios tratamientos.
Entre los tipos de tratamiento se incluyen:
-
Quimioterapia
-
Terapia dirigida
-
Inmunoterapia
-
Terapia hormonal
-
Radioterapia
Cáncer de piel: lo que debemos vigilar (5,6)
Como equipo especializado en deterioro de la integridad cutánea, en este blog nos centraremos en el carcinoma de piel, para tener nociones básicas y detectar anomalías de forma temprana.
El cáncer de piel en 2026 es un crecimiento anormal de células cutáneas. A menudo aparece en zonas expuestas al sol, pero también puede surgir en áreas que normalmente no reciben luz solar.
Los tres tipos principales son:
-
Carcinoma basocelular
-
Carcinoma espinocelular
-
Melanoma
Para reducir el riesgo, es importante limitar la radiación UV y revisar la piel para identificar cambios sospechosos. La detección precoz aumenta las posibilidades de éxito del tratamiento.
1) Signos y síntomas del cáncer de piel (5,6)
Puede aparecer en personas de todos los tonos de piel, también en pieles oscuras.
Suele manifestarse en áreas más expuestas al sol: cuero cabelludo, cara, labios, orejas, cuello, pecho, brazos, manos; y en mujeres, también piernas. Pero puede desarrollarse en zonas menos expuestas: palmas, debajo de uñas o área genital.
En personas con piel más oscura, el melanoma es más probable en zonas habitualmente no expuestas al sol, como palmas y plantas.
1.1 Carcinoma basocelular: signos y síntomas (5,6)
En 2026, es el cáncer de piel más frecuente y su incidencia aumenta un 10% anual. Suele aparecer en zonas expuestas al sol: cara, orejas, cuero cabelludo, hombros y espalda.
Se origina por crecimiento de células basales en la capa más profunda de la epidermis. No da metástasis, aunque puede ser invasivo localmente por crecimiento lento y progresivo.
Puede presentarse como:
-
Bulto ceroso o perlado
-
Lesión plana similar a cicatriz marrón o del color de la piel
-
Úlcera con costra o sangrante que cura y vuelve a aparecer
(Aquí podéis enlazar la entrada interna: “Carcinoma basocelular”)

1.2 Carcinoma espinocelular: signos y síntomas (5–7)
Es el segundo más frecuente, representa el 20–25% de los tumores malignos cutáneos. Su incidencia ha aumentado por mayor exposición solar y cambios en la forma de vestir.
Se produce por crecimiento anormal de queratinocitos (células escamosas de la epidermis). Puede tener aspecto de heridas con costra y bordes sobreelevados que sangran con facilidad.
Suele aparecer en orejas, cara, cuero cabelludo, manos, brazos y piernas. El daño solar es acumulativo, y el riesgo aumenta con la edad. Tiene capacidad de metástasis (sobre todo ganglionar), aunque es infrecuente y suele ser en casos avanzados.
Puede verse como:
-
Nódulo rojo y firme
-
Lesión plana con superficie escamosa y costras


1.3 Melanoma: signos y síntomas (5,6)
Puede surgir en cualquier parte del cuerpo, en piel normal o en un lunar que cambia y se vuelve canceroso. En hombres es más frecuente en rostro o tronco; en mujeres, suele aparecer en la parte inferior de las piernas. También puede aparecer en piel no expuesta al sol.
En pieles oscuras, tiende a aparecer en palmas, plantas o debajo de uñas.
Suele comenzar como un lunar que cambia de tamaño, forma o color.
Signos posibles:
-
Área grande marronácea con puntos más oscuros
-
Lunar que cambia de color, tamaño o sensación, o sangra
-
Lesión pequeña con borde irregular y colores variados (rojo, rosa, blanco, azul, azul oscuro)
-
Lesión dolorosa que pica o arde
-
Lesiones oscuras en palmas, plantas, yemas o mucosas (boca, nariz, vagina, ano)



Recomendaciones para reducir el riesgo de cáncer en 2026(11,12)
-
No consumir tabaco (incluye evitar el humo ajeno).
-
Evitar o reducir exposición a sustancias cancerígenas; conocer normativa de clasificación y protección laboral (RD 363/95, 255/03, RD 665/97).
-
Mantener una dieta saludable: frutas y vegetales, evitar obesidad, moderar alcohol, limitar carnes procesadas; se recomienda dieta mediterránea.
-
Mantener peso saludable y actividad física (150 min semanales moderada o 75 intensa; objetivo general: 30 min/día).
-
Protección solar: evitar sol central (10–16h), buscar sombra, gafas/sombrero, ropa que cubra, protector solar FPS 30 o superior, reponer; evitar camas solares.
-
Vacunación: hepatitis B (riesgo cáncer de hígado), VPH (cáncer cervicouterino y otros).
-
Revisiones y controles regulares (autoexámenes y exámenes médicos).
Cierre
Esperamos que esta entrada te resulte útil en tu día a día. De cara al 23 de mayo (Día Mundial del Melanoma) y al 13 de junio (Día Mundial del Cáncer de Piel 2026) ampliaremos nuestras entradas sobre estos temas.
Para quienes hayan sufrido úlceras por causa de una neoplasia, os recomendamos leer:
-
Cáncer de mama
-
Úlceras neoplásticas
Bibliografía
- ¿Qué es el cáncer? [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.cancer.org/es/cancer/aspectos-basicos-sobre-el-cancer/que-es-el-cancer.html
- La situación del cáncer en España 2020 [Internet]. Cris Cancer. 2020 [citado 28 de enero de 2021]. Disponible en: https://criscancer.org/es/cancerespana2020/
- Factores de riesgo de cáncer – Instituto Nacional del Cáncer [Internet]. 2015 [citado 28 de enero de 2021]. Disponible en: https://www.cancer.gov/espanol/cancer/causas-prevencion/riesgo
- Síntomas de cáncer – Instituto Nacional del Cáncer [Internet]. 2015 [citado 28 de enero de 2021]. Disponible en: https://www.cancer.gov/espanol/cancer/diagnostico-estadificacion/sintomas
- Cáncer de piel – Síntomas y causas – Mayo Clinic [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/skin-cancer/symptoms-causes/syc-20377605
- Cáncer de piel [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.aecc.es/es/todo-sobre-cancer/tipos-cancer/cancer-piel
- Bonerandi J-J, Monestier S. Carcinoma epidermoide (espinocelular) y sus precursores. EMC – Dermatología. 1 de enero de 2011;45(2):1-19.
- Cderma [Internet]. [citado 28 de enero de 2021]. Disponible en: http://cdermard.com/consulta/deteccion-cancer-de-piel/carcinoma-espinocelular/
- Cáncer de piel – Melanoma [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.aecc.es/es/todo-sobre-cancer/tipos-cancer/cancer-piel/melanoma
- Presentación de diapositivas: Las imágenes de melanomas ayudan a identificar el cáncer de piel [Internet]. Mayo Clinic. [citado 28 de enero de 2021]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/skin-cancer/multimedia/melanoma/sls-20076095
- Prevención del cáncer. ¿Cómo prevenir el cancer? | AECC [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.aecc.es/es/todo-sobre-cancer/prevencion
- Prevención del cáncer: siete consejos para reducir los riesgos – Mayo Clinic [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.mayoclinic.org/es-es/healthy-lifestyle/adult-health/in-depth/cancer-prevention/art-20044816

Con el frío invernal aumentan los sabañones (perniosis). Hoy te explicamos qué son, por qué ocurren, quién tiene más riesgo, cómo prevenirlos y cuál es su tratamiento, tal y como recoge la literatura citada.
Índice
El frío y los sabañones
Con la llegada del invierno y la notable bajada de temperaturas de este año, aparecen problemas como la perniosis, más conocida como sabañones, provocados por el frío.
¿Qué es un sabañón?
Los sabañones son una inflamación dolorosa de pequeños vasos cutáneos que surge tras exposición repetida al aire frío (no helado). También llamados eritema pernio, pueden producir picor, manchas rojas, hinchazón y ampollas en manos y pies. Son más frecuentes desde finales de otoño hasta inicios de primavera, especialmente en invierno, y pueden afectar manos, pies, dedos, orejas o nariz.
Se distinguen dos formas: idiopática (sin enfermedad sistémica asociada) y secundaria (vinculada a diversos trastornos, principalmente lupus eritematoso).
Epidemiología
El eritema pernio es común en países con clima frío o templado y húmedo con invierno marcado (por ejemplo, Gran Bretaña, Francia o la costa norte de EE. UU.). Se observa con mayor frecuencia en mujeres jóvenes (15–30 años), aunque también aparece en niños y ancianos.
Clínica
Signos y síntomas habituales:
-
Pequeñas áreas enrojecidas pruriginosas, sobre todo en pies o manos.
-
Ampollas o úlceras posibles.
-
Edema cutáneo.
-
Sensación de ardor.
-
Cambios de color de rojo a azul oscuro con dolor.
Las lesiones pueden ser únicas o múltiples, a menudo simétricas y bilaterales, y adoptar forma de máculas, pápulas, placas o nódulos eritemato-violáceos sobre base edematosa; pueden ampollarse y ulcerarse, sin síntomas sistémicos.
Histología: edema en dermis papilar e infiltrado inflamatorio linfocitario perivascular superficial y/o profundo.
Eritema pernio primario (idiopático):
-
Agudo: aparece en piel sin vello a las 12–24 h tras ambiente frío y húmedo. Lesiones únicas o múltiples, simétricas y bilaterales; pápulas, máculo-placas o placas eritematosas/violáceas/parduzcas/amarillentas sobre base fría y edematosa, a veces descamativas, con posibilidad de ampollas y úlceras.
-
Crónico: tras exposición repetida al frío, con persistencia de las lesiones, cicatrización y atrofia; puede mantenerse tras la temporada fría o reaparecer con nuevas exposiciones (ese invierno o en años siguientes). Posibles cambios irreversibles: fibrosis, linfedema e hiperqueratosis.
Variantes clínicas:
-
Perniosis ecuestre (paniculitis ecuestre por frío): en glúteos y caderas de mujeres que cabalgan en invierno; pápulas/placas agrupadas que pueden ulcerarse.
-
Manos de frotador: combinación de aire húmedo y frío con trauma por frotado vigoroso en clima frío.
-
Perniosis papular: pequeñas lesiones agrupadas en caras laterales de dedos, a menudo con acrocianosis; clínicamente recuerda al eritema multiforme, sin sus cambios histológicos, y puede surgir todo el año.
-
Pernio inducido por fármacos: descrito con análogos de anfetaminas como fenfluramina y fentermina (adelgazantes).
-
Perniosis senil: lesiones más persistentes y, por lo general, con enfermedad arterial o sistémica de base.
¿Por qué se produce? Causas
La causa exacta no se conoce. El frío puede desencadenar perniosis en unos individuos y no en otros; puede aparecer de forma aislada en personas sanas o en el contexto de otras enfermedades.
Se han propuesto mecanismos como una respuesta anómala al frío con regulación deficiente del flujo cutáneo: vasoconstricción persistente de arteriolas profundas y dilatación de vasos superficiales (en lugar de la vasodilatación de rebote que mantendría la perfusión). La exposición al frío provoca vasoconstricción masiva y descenso de la temperatura cutánea (protege la temperatura central a costa de la piel).
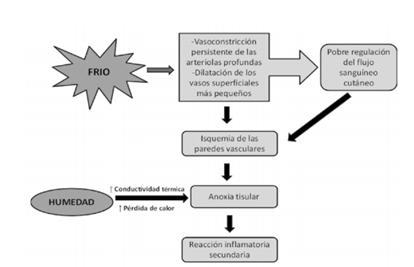
La temperatura cutánea normal (≈ 33–35 °C) al caer por debajo de 31 °C induce vasoconstricción de arteriolas y vénulas, empeorando la conductividad térmica y aumentando la
La temperatura cutánea normal es de 33-35 °C que cuando cae a 31 °C o menos provoca la vasoconstricción de las arteriolas y las vénulas, que empeora la conductividad térmica y aumenta la pérdida de calor y la resistencia a la congelación cuando la piel está húmeda. El trauma inducido por frío produce daño vascular por la anoxia tisular, provocando una reacción inflamatoria secundaria.
La naturaleza y magnitud de la perniosis, al igual que otras lesiones por frío, dependen de la interacción entre el clima, las medidas protectoras y la producción metabólica de calor, así como otros factores como la edad, la raza, el sexo femenino, la malnutrición, un índice bajo de masa corporal, entre otros.
En definitiva, es una reacción anormal del cuerpo a la exposición al frío, seguida de recalentamiento; de forma que cuando se vuelve a calentar la piel fría, los vasos sanguíneos pequeños debajo de la piel pueden expandirse más rápido de lo que pueden soportar los vasos cercanos más grandes. Esto produce un efecto de cuello de botella y pérdida de sangre hacia los tejidos cercanos.
Factores de riesgo o predisponentes.(1–4)
Los factores que pueden aumentar el riesgo de padecer sabañones son:
- El uso de ropa ajustada o que expone la piel al frío.Usar ropa y calzado ajustado en climas fríos y húmedos puede volverte más susceptible a los sabañones.
- El sexo.Las mujeres son más propensas a padecer sabañones que los hombres.
- Pieles frías y húmedas; son mas propensas a la aparición de sabañones.
- Estar por debajo del peso apropiado.Las personas que pesan cerca del 20 % menos de lo que debería según su altura tienen un mayor riesgo de padecer sabañones.
- El ambiente y la estación.Los sabañones son menos frecuentes en zonas más frías y secas porque las condiciones de vida y la ropa que se utiliza en estas zonas protegen más del frío. El riesgo es mayor en zonas de humedad alta y temperaturas frías, pero no heladas.
- Tener mala circulación como una insuficiencia venosa crónica o Enfermedad periférica arterial.Las personas con mala circulación tienden a ser más sensibles a los cambios en la temperatura, lo que las hace más susceptibles a los sabañones, debiendo tener especial atención al curso y tratamiento del sabañón ya que pueden desencadenar en una herida o úlcera.
- Padecer la enfermedad de Raynaud.Las personas con la enfermedad de Raynaud son más susceptibles a los sabañones que pueden llegar a camuflarse ya que la enfermedad de Raynaud causa diferentes tipos de cambios de color en la piel.
- Padecer un trastorno autoinmune como por ejemplo el lupus; una enfermedad del tejido conectivo siendo el trastorno autoinmune más frecuente asociado a los sabañones, asi como otras enfermedades como la Artrosis, Artritis Reumatoide etc
- Especial atención en pacientes que sufren de diabetes Mellitus, neuropatía diabética, Ya que la sensibilidad en Miembros inferiores esta disminuida por lo que la sensación de dolor no es captada por el paciente. Por ello es recomendable la inspección de los pies diarias y ante cualquier alteración acudir a consulta de podología o enfermería para la vigilancia y los cuidados necesarios.
- Con frecuencia afecta en mayor medida a las mujeres que a los varones. A menudo también existe una predisposición familiar a desarrollar lesiones idénticas, sobre todo durante la adolescencia y en los adultos jóvenes.
Complicaciones.(1,4,5)
Por lo general, los sabañones mejoran por sí solos. Busca atención para vigilar y controlar la evolución si surgen complicaciones como:
- Dolor es excepcionalmente intenso.
- Si se sospecha que puedes tener una infección o si los síntomas no mejoran después de 1 o 2 semanas.
- Si los síntomas continúan durante la temporada más cálida, consulta con el médico para descartar otras afecciones.
- Si tienes diabetes o mala circulación, es posible que la curación se vea afectada. Ten cuidado y busca atención especializada.
Los sabañones pueden causar complicaciones si la piel se ampolla. Si eso sucede, es posible que tengas úlceras e infecciones. Además de ser dolorosas, las infecciones podrían poner en riesgo la extremidad o la vida si no se tratan.
Prevención. (1–4)
- Evitar o limitar la exposición al frío.
- Vestirse con varias capas de ropa suelta, y usa guantes y calzado abrigado e impermeable.
- Cubrir lo posible toda la piel expuesta cuando salgas al exterior los días de frío.
- Mantener las manos, los pies, y la cara secos y abrigados.
- Mantener la casa y/o lugar de trabajo a una temperatura cálida agradable.
- Calentar la piel expuesta al frío gradualmente, ya que calentarla de manera repentina la piel fría puede empeorar los sabañones.
- Evitar el tabaco.
Tratamiento.(2–5)
El protocolo de tratamiento inicialmente se va a basar en tomar una serie de medidas que son básicas y un tanto generales.
Estas medidas básicas se van a centrar en proteger la zona lesionada siempre secas y calientes. Para ello el paciente debe hacer uso de guantes y de unos calcetines adecuados.
El tratamiento domiciliario se basa en la aplicación de crema hidro regenerante para prevenir y tratar los sabañones, con componentes como:
- productos ozonizados; entre sus funciones destaca:
- Aumenta la elasticidad.
- Altamente emoliente (alisa y suaviza la piel).
- Evita la aparición de manchas.
- Frena la deshidratación.
- Caléndula;
- Cicatrizante.
- Antiinflamatorio.
- Antiséptico.
- Urea; aumenta la capacidad de hidratación de la piel.
- Centella asiática; acelera la cicatrización.
- Extracto glicólico de manzanilla; contiene alfa-bisabolol con propiedades:
- Antiinflamatorias.
- Calmantes.
- Cicatrizantes.
En definitiva, como prevención y tratamiento es recomendable el uso de una crema de alto poder hidratante y regenerador, que nutra, calme y regenere las pieles irritadas que esté especialmente indicada para manos y/o pies estropeados.
Pero si estas recomendaciones básicas y tratamiento tópico domiciliario no tienen un resultado positivo debemos tratarlos de manera interna, es decir, con tratamientos farmacológicos como la pentoxifilina, la hidrocloroquina y la nitroglicerina tópica parecen ser beneficiosos para el tratamiento de la perniosis crónica, aunque el tratamiento local más común es la betametasona tópica. Estos tratamientos farmacológicos, por un lado, van a aumentar la presión del paciente, del mismo modo el paciente va a ver mejoría en su circulación sanguínea, y, por último, este tratamiento va a favorecer la dilatación de los vasos sanguíneos.
El sabañón causa inflamación, dolor y sensación de quemazón. A veces, puede llegar a producirse necrosis o a surgir pequeñas úlceras. En tal caso habría que hacer un tratamiento con corticoides tópicos o incluso con antibióticos para evitar la sobreinfección.
Desde CMUC os damos unas recomendaciones básicas:
- Evitar la exposición al frío.
- Realizar ejercicio físico con regularidad.
- Usar ropa aislante adecuada.
- Prescindir del tabaco.
- Incrementar la ingesta de alimentos con vitaminas A ya que ayudan a restaurar los tejidos dañados. Para proteger los capilares sanguíneos puedes añadir a tu dieta alimentos ricos en Vitamina C como el kiwi, la naranja, el limón o el brécol.
- Incluye en la dieta especies tales como la cayena, la canela o la pimienta. Cocinar con estos condimentos ayuda a tu circulación, ya que son alimentos vasodilatadores.
- Toma alimentos ricos en Vitamina E, como por ejemplo el aguacate, el brócoli o las espinacas. Estos alimentos ayudan a mejorar el riego sanguíneo.
- Consumir alimentos ricos en vitamina D, estimulan la circulación.
- Masajear las zonas propensas para estimular el flujo sanguíneo.
- Aplicar cremas hidratantes que palíen la sequedad de la piel.
- No exponer las manos ni los pies directamente a la estufa o al radiador pues los cambios bruscos de temperatura aumentan el riesgo de que se generen.
Pero recuerda evitar las verduras de hoja ancha ricas en vitamina K, como por ejemplo las acelgas, lechuga o espinacas, ya que su ingesta no es recomendable más de una vez en semana, porque no favorecen la insuficiencia venosa crónica o si estás en tratamiento con Sintrom o anticoagulantes debido a su acción directa sobre la coagulación en sangre.
Bibliografía.
- Sabañones – Síntomas y causas – Mayo Clinic [Internet]. [citado 30 de diciembre de 2020]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/chilblains/symptoms-causes/syc-20351097
- Bielsa Marsol I. Perniosis. Semin Fund Esp Reumatol. 1 de abril de 2012;13(2):55-61.
- Baker JS, Miranpuri S. Perniosis A Case Report with Literature Review. J Am Podiatr Med Assoc. marzo de 2016;106(2):138-40.
- Tobón MX, Rodríguez G. Eritema pernio: una enfermedad misteriosa. 2013;(1):14.
- Pie IV del. ▷ ¿Qué son los sabañones? Síntomas, causas y tratamiento 🔥 [Internet]. Instituto Valenciano del Pie. 2019 [citado 30 de diciembre de 2020]. Disponible en: https://institutovalencianodelpie.es/sabanones-sintomas-y-tratamiento/

La radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo

¿Por qué hay quien no tolera las medias de compresión?
Insuficiencia Venosa Crónica
Tendencia
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosLa radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo
-
 Divulgaciónhace 5 años
Divulgaciónhace 5 años¿Por qué hay quien no tolera las medias de compresión?
-
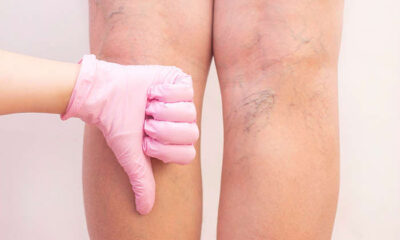
 Divulgaciónhace 3 años
Divulgaciónhace 3 añosInsuficiencia Venosa Crónica
-

 Productoshace 5 años
Productoshace 5 añosApositos DACC Cutimed Sorbact
-

 Divulgaciónhace 5 años
Divulgaciónhace 5 añosLesiones por humedad
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosPresentación de un caso de quemadura por cáusticos en Paciente Diabético
-

 Caso Clínicohace 4 años
Caso Clínicohace 4 añosDermatitis de estasis: a propósito de un caso
-

 Divulgaciónhace 4 años
Divulgaciónhace 4 añosCuras Húmedas y Secas – Diferencias y Usos







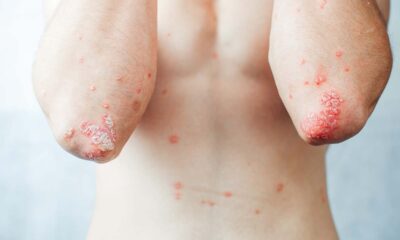









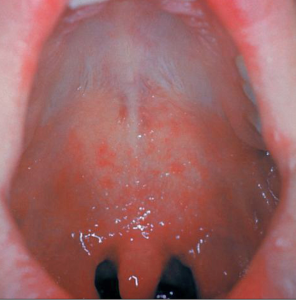
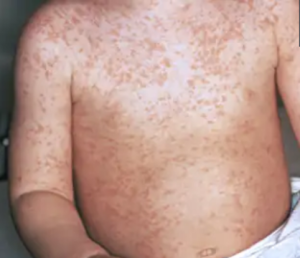







You must be logged in to post a comment Login