Divulgación
Día Mundial de la Hemofilia – 17 de abril
Publicado
hace 3 añosel
Índice
Día Mundial de la Hemofilia – 17 de abril
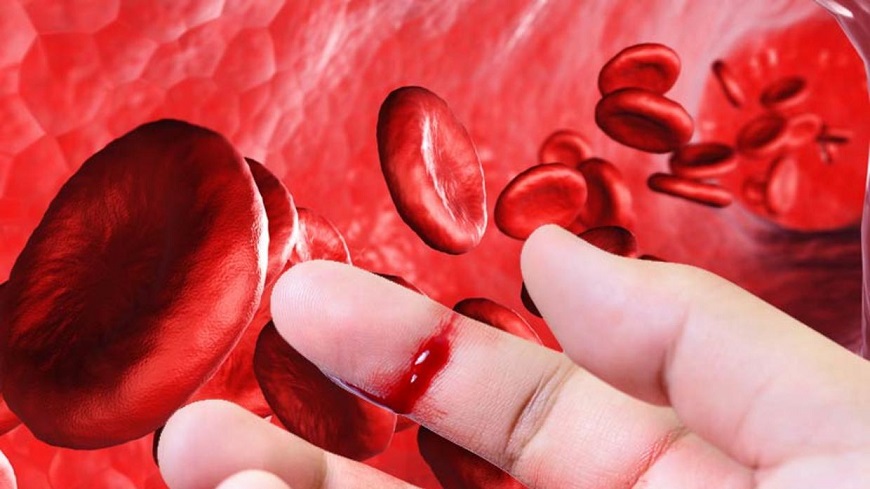
Cada 17 de abril se celebra el Día Mundial de la Hemofilia, un trastorno de coagulación que padecen más de un millón de personas en el mundo. Esta fecha fue elegida por la Federación Mundial de Hemofilia (FMH) para conmemorar el nacimiento de su fundador Frank Schnabel, y que empezó a conmemorar esta enfermedad en 1989. El objetivo de este día es concienciar a la población sobre la enfermedad, compartir conocimientos y investigación para mejorar la calidad de vida de las personas que la padecen.
Definición
La hemofilia es un trastorno hemorrágico poco común. Por eso es tan importante celebrar el Día Mundial de la Hemofilia. Una persona con hemofilia no sangra más rápido, pero si sangra durante un período más largo. Su sangre no contiene una cantidad suficiente de un factor de coagulación. Los factores de coagulación son proteínas necesarias para la coagulación normal de la sangre. Esto puede causar hemorragias espontáneas, después de una operación o de tener una lesión.
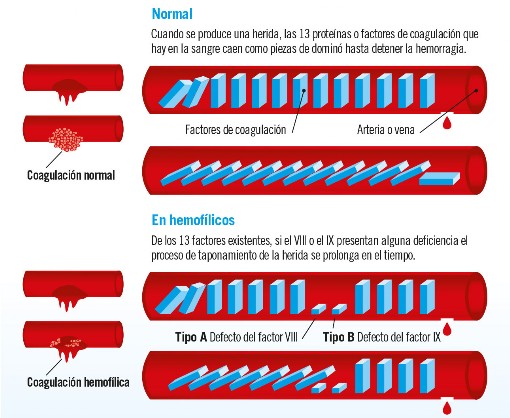
El sistema de coagulación funciona con 13 factores (Factor I, Factor II, Factor III, etc) coagulantes que trabajan juntos en lo que se denomina la “cascada de coagulación”. Si uno de estos factores falla, la cascada se interrumpe y el coágulo que impide el sangrado se forma más despacio. Por consecuencia las lesiones o heridas sangran durante más tiempo, pudiendo producir hemorragias internas y externas.
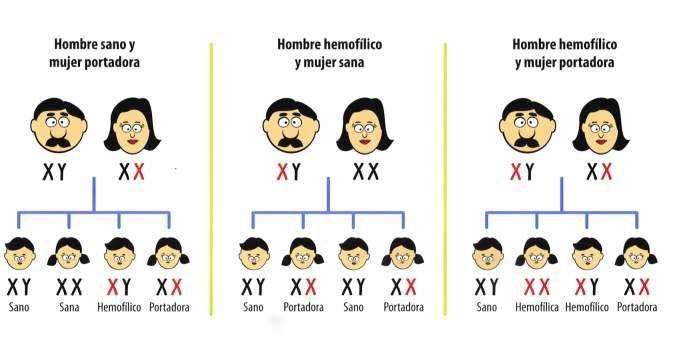
Es una enfermedad hereditaria ligada al cromosoma X, lo que significa en este caso concreto que la transmiten las mujeres (portadoras) y la padecen los hombres, debido a la dotación de dos cromosomas X(XX) de la mujer y una dotación (XY) en el hombre. En cada célula humana hay 46 cromosomas, recibimos una mitad como herencia de la madre y la otra mitad del padre. Los cromosomas contienen las instrucciones que necesitan las células para fabricar las proteínas que el organismo precisa para su funcionamiento. Estas instrucciones las encontramos contenidas en pequeñas formaciones que llamamos genes, constituidos de ADN, la estructura básica de la vida. Esta enfermedad no se contagia y afecta a 1 de cada 10 000 nacidos.
Clasificaciones de la hemofilia
En la hemofilia identificamos un déficit del factor VIII y factor IX. Diferenciamos entre:
- Hemofilia A (Factor VIII). Es el tipo más común de hemofilia. Aparece en 1 varón por cada 5000 nacidos.
- Hemofilia B (Factor IX). También conocida como enfermedad de Chistmas, es el tipo menos común. Aparece en un varón por cada 30 000 nacidos.
- Hemofilia C (Factor XI). Afecta a 1 de cada 100 000 personas.
- Por cada varón afectado de hemofilia hay una media de cuatro portadoras en la familia.
También existe la hemofilia adquirida cuando algunas personas desarrollan este trastorno sin antecedentes familiares, puede asociarse con lo siguiente: embarazo, enfermedades autoinmune, cáncer, esclerosis múltiple, reacciones a medicamentos.
Síntomas y complicaciones
El principal síntoma es la tendencia a las hemorragias (pérdida de sangre). Los síntomas de la hemofilia varían según el nivel de factores de coagulación en sangre. Si el nivel del factor de coagulación se encuentra levemente reducido, es posible que la persona solo sangre después de una cirugía o traumatismo. Si la insuficiencia es grave, la persona puede sangrar fácilmente sin razón aparente.
Las hemorragias más graves son las que se producen en articulaciones, cerebro, ojo, lengua, garganta, riñones, hemorragias digestivas, genitales, nasales, etc.
Diferencias entre hemorragia interna y externa
- Hemorragia interna. Significa que se producen dentro de las articulaciones y los músculos (rodillas, los codos, los tobillos, los músculos del brazo, el muslo, la pantorrilla). Las hemorragias internas ocurren con mayor frecuencia que las externas, pero éstas no siempre son apreciables. Si existe un sangrado que se repite seguido en la misma articulación, esta puede dañarse y provocar dolor.
- Hemorragia externa. Se produce por un orificio natural del cuerpo (la nariz, la boca, los oídos, etc.) o a través de una herida.
Signos de un sangrado espontáneo en pacientes con hemofilia
- Sangrado excesivo sin causa aparente por cortes o por lesiones, o después de una cirugía o de un procedimiento dental.
- Aparición de muchos moratones o hematomas (cuando un coágulo de sangre marca la piel a causa de un golpe) grandes o profundos.
- Sangrado inusual después de vacunarse.
- Sangre en la orina o en las heces.
- Sangrado nasal sin causa conocida.
- En los bebés, irritabilidad sin causa aparente.
Un simple golpe en la cabeza puede provocar en los pacientes con una hemofilia grave un sangrado en el cerebro. Ocurre con poca frecuencia, pero es una de las complicaciones más graves. Algunos síntomas son dolor de cabeza intenso e prolongado, vómitos reiterados, somnolencia o letargo, visión doble, debilidad o torpeza repentinas, convulsiones o ataques.
Un sangrado interno profundo se puede producir en la parte profunda del músculo, esto puede hacer que las extremidades se hinchen. La hinchazón presiona los nervios y provoca entumecimiento o dolor. Según dónde ocurra podría ser mortal.
Un sangrado en la garganta o el cuello puede afectar la capacidad de una persona para respirar.
El sangrado interno frecuente en las articulaciones puede provocar artritis o la destrucción de la articulación.
Existe un mayor riesgo de infecciones virales como la hepatitis C si el tratamiento usado proviene de la sangre humana, aunque el riesgo es bajo debido a las técnicas de cribado de los donantes de sangre.
Consulta siempre a tu médico si presentas signos o síntomas de sangrado cerebral, una lesión en la que el sangrado no se detenga o articulaciones inflamadas (calientes al tacto y dolorosas al doblarlas).
Diagnóstico de hemofilia
Se puede detectar directamente a través de un análisis de sangre, en el que se realizan pruebas específicas de coagulación. Así se se puede conocer cuál es el grado de severidad de la enfermedad, que ayudara a determinar el tratamiento más adecuado para cada paciente.
Los casos más graves de hemofilia se diagnostican normalmente en los primeros años de vida. En cambio los casos leves pueden no ser diagnosticados hasta la edad adulta, algún paciente se entera después de un procedimiento quirúrgico.
Tratamiento para la hemofilia
No existe en la actualidad un tratamiento para curar esta enfermedad, pero si existen diferentes tratamientos muy efectivos.
El tratamiento principal de la hemofilia grave consiste en reemplazar el factor de coagulación que necesita el paciente mediante un catéter colocado en una vena.
Si tratamos el sangrado rápidamente, necesitaremos menos medicación para detener el sangrado, y reduciremos el dolor o el daño a las articulaciones, músculos y los órganos.
Concentrados del factor
Son el tratamiento de elección para la hemofilia. Pueden ser derivados de la sangre humana (derivados de plasma) o fabricados en un laboratorio utilizando células genéticamente que portan un gen del factor humano (productos recombinantes). Todos estos concentrados del factor son tratados para eliminar o inactivar los virus que podrían ser contagiados.
Crioprecipitado
Derivado de la sangre y contiene una concentración alta del factor de coagulación VIII. Eficaz para las hemorragias articulares y musculares. Es menos seguro frente la contaminación viral y es más difícil de almacenar y administrar. Se puede hacer en las instalaciones locales de donación de sangre.
Plasma fresco congelado (PFC)
Se eliminan los glóbulos rojos, se dejan las proteínas de la sangre, incluyendo los factores de coagulación VIII y IX. Menos eficaz que el crioprecipitado para el tratamiento de la hemofilia A, pues se concentra menos factor VIII. Y al transfundir grandes volúmenes de plasma puede conducir a una complicación llamada sobrecarga circulatoria.
Desmopresina
Una hormona que puede estimular al cuerpo para que libere más factor de coagulación, apta para algunas formas de hemofilia leve. Se puede inyectar lentamente en una vena o administrarse en forma de atomizador nasal.
Emicizumab (Hemlibra)
Un medicamento más reciente que no incluye factores de coagulación. Este medicamento ayuda a prevenir episodios de sangrado en personas con hemofilia A.
Medicamentos para conservar los coágulos. También nominados anfitibrinolíticos, ayudan a impedir que los coágulos se desintegren.
Selladores de fibrina
Estos se aplican directamente sobre una herida para promover la coagulación y la cicatrización. Muy útiles en los procedimientos dentales.
Fisioterapia
Ayuda a aliviar los signos y los síntomas, si el sangrado interno daña las articulaciones. Si el daño es mas grave, podría requerir una cirugía.
Tratamiento en profilaxis
Diferenciamos entre tratamiento a demanda, utilizado una vez que se ha producido la herida o hemorragia. Si fuera necesario el factor, se administra la dosis adecuada para detener la hemorragia. Y tratamiento en profilaxis, es la administración del factor de coagulación varias veces a la semana para mantener unos niveles aceptables y constantes del factor de coagulación en sangre.
La profilaxis en hemofilia se basa en la observación clínica de los pacientes con déficit moderado del factor VIII o IX para que no tengan hemorragias frecuentes y principalmente porque así no suelen desarrollar una patología articular severa.
| Tipos de Profilaxis | Definición |
|
Profilaxis primaria |
Tratamiento periódico continúo iniciado antes de cumplir los tres años y antes de la segunda hemorragia en una articulación mayor.
|
|
Profilaxis secundaria |
Tratamiento periódico continúo iniciado después de dos o más hemorragias en articulaciones mayores, pero antes de la aparición de una enfermedad articular.
|
|
Profilaxis terciaria |
Tratamiento periódico continúo que se inicia después de que aparezca una enfermedad articular y para evitar la progresión de esta.
|
|
Profilaxis intermitente |
Tratamiento administrado para evitar hemorragias durante periodos cortos como antes y después de una operación quirúrgica.
|
La profilaxis continua (primaria, secundaria y terciaria) se administra durante varios meses o incluso años. En cambio la profilaxis intermitente se administra durante periodos más breves (unas semanas o meses).
La idea de la profilaxis surgió al observar que las personas con hemofilia leve o moderada rara vez presentaban hemorragias espontáneas, también presentan menos lesiones en las articulaciones que las personas que padecen una hemofilia grave.
Para evitar canalizar varias veces un vaso sanguíneo, estos pacientes suelen ser portadores de:
PORTH-A-CATH
Un reservorio subcutáneo implantado bajo la piel que esta conectado a una vena profunda de la zona subclavia (debajo de la clavícula) y que se coloca mediante una pequeña intervención quirúrgica. Indicado sobre todo en niños con Hemofilia con un difícil acceso para la administración del tratamiento de profilaxis. Existe riesgo de hemorragia y infección.
→ Mediante una tunelización, consiste en canalizar siempre la misma vena pero utilizando el mismo punto de inyección, creando una especie de túnel o “fístula” artificial que facilita el acceso venoso. Recomendado en niños ya que minimiza el dolor de la punción venosa, y favorece los autocuidados.
Muy importante cumplir el tratamiento, vital en la profilaxis, ya que el éxito del tratamiento depende de mantener los niveles del factor en sangre continuamente . Las consecuencias del incumplimiento de este pueden resumirse en :
- Un empeoramiento de la calidad de vida del paciente.
- Una falta de control de la enfermedad.
- Una mayor probabilidad de recaídas y agravamientos.
- La aparición de efectos secundarios o intoxicaciones.
- Incluso la morbilidad.
Con la administración adecuada de estos tratamientos y la atención adecuada, las personas con hemofilia pueden llevar una vida saludable.
Sin el tratamiento adecuado la mayoría de los niños con hemofilia severa no llegarían a una edad adulta.
Consejos para pacientes con hemofilia y sus familiares
- Primeros auxilios para cortes menores. Ejercer presión y utilizar un vendaje en general detendrá el sangrado. Si el sangrado es en zonas pequeñas debajo de la piel, puedes utilizar una compresa de hielo. Para frenar un sangrado leve en la boca ayudan unas paletas heladas.
- Realiza ejercicio con regularidad. Nadar, andar en bicicleta o caminar aumentan la masa muscular y de este modo se protegen las articulaciones. En cambio los deportes de contacto no son seguros para una persona con hemofilia (por ejemplo el fútbol americano, el hockey o la lucha libre).
- Ten una buena higiene dental. Previniendo enfermedades de los dientes y las encías que pueden provocar un sangrado excesivo.
- Evita medicamentos anticoagulantes. Estos previenen la coagulación de la sangre (heparina, warfarina, clopidogrel, prasugrel, ticagrelor, rivaroxabán, apixabán, edoxabán y dabigatrán).
- Evita determinados analgésicos. La aspirina y el ibuprofeno pueden agravar el sangrado. Una alternativa más segura para el alivio del dolor leve seria Acetaminofén (por ejemplo Tylenol).
- Está contraindicado la inyección intramuscular.
- Vacunarte. Muy importante que las personas con hemofilia reciban las vacunas recomendadas a las edades correspondientes, también vacunas contra la hepatitis A y B. Solicita el uso de una aguja más fina. Aplicar presión o hielo después de una inyección ayuda a reducir el riesgo de sangrado.
- Usa un brazalete de alerta médica. Este informa al personal médico que padeces hemofilia y el tipo de factor de coagulación necesario en caso de una emergencia.
- Informa a las personas a tu alrededor.
- A la llegada a un centro hospitalario es importante que informes sobre tu condición de hemofilia y preguntes por el hematólogo del centro.
Desde CMUC nos unimos al lema del Día Mundial de la Hemofilia de este año:
>> Acceso para todos: Alianzas. Políticas públicas. Progreso. Involucrar a su gobierno, integrar trastornos de la coagulación hereditarios en las políticas públicas nacionales.<<
Con la entrada de esta semana queremos aportar nuestro granito de arena para que todas las personas tengan acceso a una atención y a un tratamiento adecuado.
Emma Santiso Casanova.
Enfermera. CMUC Piadela
Bibliografía
- PortalHemofilia. 17 de abril, Día Mundial de la Hemofilia.[monografía en Internet].2021.[acceso 27 de febrero 2022].Disponible en https://portalhemofilia.com/el-dia-mundial-de-la-hemofilia/
- FMH.Acerca de los trastornos de la coagulación.[monografía en Internet].2022. [acceso 27 de febrero 2022]. Disponible en https://wfh.org/es/acerca-de-los-trastornos-de-la-coagulacion/#introduction-to-hemophilia
- medlineplus.Hemofilia.[monografía en Internet].2022.[acceso el 27 de febrero 2022].Disponible en https://medlineplus.gov/spanish/hemophilia.html
- Fedhemo.Hemofilia.[monografía en Internet]. 2022.[acceso 1 de marzo 2022].Disponible en https://fedhemo.com/que-es-la-hemofilia/
- wikipedia. Hemofilia.[monografía en Internet].2022.[acceso 1 de marzo 2022].Disponible en https://es.wikipedia.org/wiki/Hemofilia
6.mayoclinic.Hemofilia.[monografía en Internet].2021.[acceso 1 de marzo 2022].Disponible en https://www.mayoclinic.org/es-es/diseases-conditions/hemophilia/symptoms-causes/syc-20373327
Imágenes
Imagen 1. Ministerio de salud publica y bienestar social.La hemofilia y la importancia de su tratamiento para una vida saludable.[monografía en Internet].2018.[acceso 1 de marzo 2022].Disponible en https://www.mspbs.gov.py/portal/14654/la-hemofilia-y-la-importancia-de-su-tratamiento-para-una-vida-saludable.html
Imagen 2. Ashecova.Hemofilia.[monografía en Internet].2021.[acceso 1 de marzo 2022].Disponible en https://www.ashecova.org/hemofilia.html
Imagen 3. Fedhemo. Hemofilia. [monografía en Internet]. 2022.[acceso 1 de marzo 2022]. Disponible en https://fedhemo.com/que-es-la-hemofilia/
Imagen 4. el medicointeractivo.Idelvion será financiado para hemofilia B por el SNS a partir del 1 de marzo.[monografía en internet].2022.[acceso 1 de marzo 2022].Disponible en https://elmedicointeractivo.com/idelvion-sera-financiado-para-hemofilia-b-por-el-sns-a-partir-del-1-de-marzo/
Imagen 5. Webconsultas.Hemofilia.[monografía en internet].2021.[acceso 1 de marzo 2021]. Disponible en https://www.webconsultas.com/hemofilia/tratamiento-de-la-hemofilia-567
Imagen 6 .FMH.Día mundial de la hemofilia.[monografía en internet].2022.[acceso 1 de marzo 2022].Disponible en https://wfh.org/es/dia-mundial-de-la-hemofilia/
Quizás te interese
Divulgación
Desbridamiento de heridas: qué es, tipos y beneficios
Publicado
hace 5 horasel
23 de septiembre de 2025Por
CMUC Admin
En el artículo de hoy vamos a hablar sobre los diferentes tipos de desbridamiento de heridas que se emplean en las curas. En algunos casos, este procedimiento resulta imprescindible para lograr una buena evolución en el tratamiento.
Índice
- 1 ¿Por qué se practica el desbridamiento?
- 2 ¿Qué tipos de desbridamiento existen?
- 3 Desbridamiento quirúrgico
- 4 Desbridamiento cortante o parcial
- 5 Desbridamiento enzimático
- 6 Desbridamiento autolítico
- 7 Desbridamiento osmótico
- 8 Desbridamiento mecánico
- 9 Desbridamiento biológico
- 10 Conclusión
- 11 Bibliografía:
¿Qué es el desbridamiento?
El desbridamiento consiste en la eliminación del tejido necrótico y de la carga bacteriana presente en el lecho de la herida, con el objetivo de reducir la infección, el dolor, el mal olor y otras complicaciones.
Para llevar a cabo cualquier método de desbridamiento, es fundamental realizar una evaluación integral del paciente, que incluya no solo su patología local, sino también las características específicas de la herida.
Este procedimiento está altamente recomendado en el esquema TIME*, cuyo fin es optimizar el lecho de la herida mediante la reducción del edema, el control del exudado y la disminución de la carga bacteriana. Además, este esquema pone especial atención en la corrección de anomalías que puedan retrasar la cicatrización.
¿Por qué se practica el desbridamiento?
La fisiología de una herida funciona de tal manera que, de forma natural, va produciendo exudado, fibrina o esfacelo para crear un medio generalmente favorable a la cicatrización.
Sin embargo, cuando se trata de una herida crónica, estas secreciones y membranas dejan de ser beneficiosas: provocan un retraso en la curación y aumentan los riesgos de infección.
En estos casos, los principales tejidos que se destinan al desbridamiento son:
-
Tejido necrótico: corresponde a la muerte irreversible de un tejido. Su aspecto suele presentar una coloración oscura o negra.
-
Esfacelos y fibrina:
-
El esfacelo es una película formada por restos inflamatorios y necrosados de fibrina y células (colágeno, macrófagos, bacterias, etc.). Su color dependerá del grado de hidratación y puede ser blanquecino, amarillento o marrón. Es, en general, más fácil de desbridar.
-
La fibrina, en cambio, suele presentarse en forma de un tapón compacto y grueso o incluso como una costra. Su color también varía entre blanco y marrón, y su eliminación requiere un proceso más elaborado.
-
-
Otros tejidos: como el tejido friable, el biofilm o los falsos cierres.
Cabe señalar que la coloración de estos tejidos puede modificarse si hay colonización o infección por microorganismos patógenos.
¿Qué tipos de desbridamiento existen?
Existen diferentes métodos de desbridamiento de heridas:
-
Quirúrgico
-
Cortante (total o parcial)
-
Enzimático
-
Autolítico
-
Osmótico
-
Mecánico
-
Biológico
La elección del tipo de desbridamiento, así como la frecuencia de los cambios de cura, dependerá tanto de las características de la herida como del paciente. Factores como el umbral de dolor, el tipo de tejido presente en el lecho ulceral o la cantidad de exudado serán determinantes en la selección del procedimiento.
Desbridamiento quirúrgico
El desbridamiento quirúrgico se realiza exclusivamente por un cirujano en un ambiente estéril, y normalmente requiere el uso de anestesia.
En estos casos, el equipo de enfermería cuenta con el apoyo de cirujanos vasculares para llevar a cabo el procedimiento de forma segura.
Desbridamiento cortante o parcial
En este tipo de desbridamiento se retira de manera selectiva el tejido necrótico. Habitualmente se lleva a cabo en varias sesiones y, por lo tanto, puede combinarse con otros tipos de desbridamiento.
La retirada del tejido puede hacerse en forma de loncheado, realizando pequeños cortes que faciliten el desbridamiento posterior por otro medio, o bien eliminando el tejido por completo.
Está contraindicado en úlceras no cicatrizables por la falta de aporte vascular en el tejido.
Ventajas
-
Permite una eliminación selectiva del tejido desvitalizado.
-
Puede complementarse con otros métodos de desbridamiento.
Desventajas
-
Es un procedimiento doloroso.
-
Existe riesgo de sangrado, por lo que se requiere especial precaución en pacientes que toman antiagregantes plaquetarios y en heridas cavitadas con escasa visibilidad.
Desbridamiento enzimático
El desbridamiento enzimático se basa en la aplicación local de enzimas exógenas, generalmente en formato de pomada. Estas enzimas actúan junto con las enzimas endógenas del organismo para degradar la fibrina, el colágeno desnaturalizado y la elastina presentes en la herida, separándolos de los tejidos sanos y favoreciendo la granulación.
Un ejemplo clásico es el uso de Iruxol, una pomada que combina colagenasas y que se ha convertido en la más utilizada.
Este método es uno de los más empleados, sobre todo en combinación con el desbridamiento cortante, ya que ayuda a preparar el tejido para que la retirada sea más sencilla.
Recomendaciones importantes
-
Las enzimas deben aplicarse en medios húmedos. Si la herida no presenta suficiente humedad, se puede añadir suero fisiológico o hidrogel para aumentar su eficacia.
-
Es necesario proteger la piel perilesional para evitar la maceración, aplicando ácidos grasos hiperoxigenados u óxido de zinc.
-
No deben utilizarse junto con plata, otros metales ni povidona yodada, ya que estos productos inactivan la acción enzimática.
Desbridamiento autolítico
El desbridamiento autolítico es el método más fisiológico de todos, ya que aprovecha las enzimas endógenas del propio organismo para eliminar los tejidos y residuos que dificultan la reparación cutánea.
Este procedimiento requiere un ambiente húmedo, por lo que la herida debe mantenerse ocluida o semiocluida mediante apósitos específicos, como:
-
Alginatos
-
Poliuretanos
-
Hidrocoloides
Es el método más utilizado, ya que resulta el menos doloroso y el más respetuoso con el tejido neoformado. Sin embargo, también es el más lento.
Limitaciones
-
No debe emplearse cuando la herida está infectada.
-
En el caso de usar alginatos, conviene colocar primero un apósito antiadherente (como una gasa parafinada) para evitar que el material se adhiera al lecho de la herida.
Desbridamiento osmótico
El desbridamiento osmótico se realiza mediante el intercambio de fluidos con distinta densidad, utilizando apósitos de poliacrilato activados con soluciones hiperosmolares.
Este procedimiento requiere cambios frecuentes de las curas y suele ser bastante doloroso.
Los poliacrilatos, al entrar en contacto con la humedad, se saturan y liberan de manera progresiva humedad en el lecho de la herida, lo que permite la degradación del tejido desvitalizado y ayuda a disminuir las infecciones. La solución hiperosmolar más utilizada en este tipo de desbridamiento son los hidrogeles.
En CMUC también se ha empleado otro producto de acción osmótica menos convencional: la miel. Este recurso reduce la infección, estimula la angiogénesis (formación de vasos sanguíneos), favorece la granulación y la epitelización, además de disminuir el edema, el exudado y el mal olor característico de algunas heridas.
Desbridamiento mecánico
El desbridamiento mecánico es probablemente el método más obsoleto y, en la actualidad, se encuentra prácticamente en desuso.
Se lleva a cabo mediante abrasión mecánica, utilizando:
-
Apósitos secos
-
Frotamiento del lecho de la úlcera con cepillo o gasa
-
Apósitos húmedos aplicados al lecho que, tras secarse, se retiran por tracción
Este procedimiento es muy doloroso y poco selectivo, por lo que hoy en día no se recomienda.
Desbridamiento biológico
El desbridamiento biológico, también conocido como terapia de desbridamiento larval (TDL) o biocirugía, emplea larvas estériles de Lucilia sericata. Estas larvas segregan enzimas que degradan el tejido desvitalizado y lo consumen.
Se trata de un método altamente selectivo, especialmente indicado en heridas profundas con cavidades cuando no es posible realizar desbridamiento quirúrgico ni cortante.
Diversos estudios han demostrado su eficacia y selectividad para:
-
Eliminar tejido desvitalizado
-
Actuar contra bacterias y biofilm
-
Potenciar el efecto de los antibióticos
-
Reducir el período de inflamación
-
Favorecer el crecimiento tisular
En la actualidad, es un tipo de desbridamiento poco utilizado. Sin embargo, debido al incremento de bacterias multirresistentes, su uso está creciendo en algunos países europeos.
Desde CMUC recordamos que, para realizar un desbridamiento, el personal de enfermería debe estar específicamente entrenado, ya que de la correcta selección del método dependerá tanto la evolución de la herida como la calidad del tejido neoformado.
Conclusión
El desbridamiento de heridas es un procedimiento clave en la práctica clínica, ya que permite eliminar el tejido desvitalizado y optimizar el proceso de cicatrización. Existen diferentes tipos —quirúrgico, cortante, enzimático, autolítico, osmótico, mecánico y biológico—, y la elección del más adecuado depende tanto de las características de la herida como del estado general del paciente.
Un desbridamiento correcto favorece la limpieza del lecho de la herida, reduce el riesgo de infección y mejora la calidad del tejido neoformado. Por ello, es fundamental que este procedimiento sea realizado por personal sanitario entrenado, capaz de seleccionar la técnica más apropiada en cada caso.
Bibliografía:
http://gneaupp.info/wp-content/uploads/2016/02/DesbridamientoXdeXHeridasXQuirurgicasXYXUlcerasXdeXlaXPielXXX.pdf
http://www.aiach.org.ar/ckfinder/userfiles/files/DebridamientoEnHeridasLecVasc2013(1).pdf
Manual de BIOMONDE+ Larval debridment therapy de Wounds UK
https://www.enfermeriadeciudadreal.com/beneficios-de-la-miel-en-la-cura-de-heridas-210.htm[/vc_column_text][/vc_column][/vc_row][/vc_section]
Divulgación
Paniculitis: síntomas, causas y tratamiento clínico
Publicado
hace 2 semanasel
9 de septiembre de 2025Por
Irma Jiménez
La paniculitis se define como cualquier proceso inflamatorio que afecta al panículo adiposo, es decir, al tejido graso de la piel. Esta inflamación puede aparecer en distintas partes del cuerpo, aunque se localiza con mayor frecuencia en los miembros inferiores.
Existen diferentes tipos de paniculitis, que se distinguen según la forma en que se produce la inflamación. Además, algunos de ellos pueden asociarse a enfermedades capaces de generar inflamación en otros órganos. (1)
De hecho, la clasificación de la paniculitis depende de las características histológicas y del cuadro clínico. Así, se han descrito numerosas variedades.

A continuación, veremos tres de las formas de paniculitis más frecuentes en nuestro país.
Índice
Paniculitis: Eritema nudoso
El eritema nudoso es la variedad clínico-patológica más frecuente de paniculitis aguda. Se trata de una reacción de hipersensibilidad celular retardada, desencadenada por estímulos antigénicos muy diversos: infecciones, enfermedades inflamatorias, procesos autoinmunes, fármacos, neoplasias e incluso el embarazo.
Desde el punto de vista dermatológico, se considera una lesión benigna, ya que suele evolucionar hacia la curación en el transcurso de varias semanas, sin ulcerarse ni dejar cicatriz o atrofia. La recurrencia, además, es poco común.
Aunque en muchos casos es idiopático (de causa desconocida), el eritema nudoso puede ser el primer signo de una enfermedad sistémica. Por lo tanto, un diagnóstico correcto permite orientar un tratamiento específico de la causa.
Su primera descripción se remonta a 1789, realizada por el dermatólogo inglés Robert Willan, quien ya destacó que las mujeres se veían afectadas con mayor frecuencia.
La mayoría de los casos aparecen entre la segunda y cuarta décadas de la vida. En la infancia, afecta por igual a ambos sexos. Sin embargo, tras la pubertad, el eritema nudoso es seis veces más frecuente en mujeres que en varones.
La prevalencia varía según la región geográfica, en función de las distintas etiologías. En términos de incidencia, se estima entre 1 y 5 casos por cada 100.000 habitantes al año. En España, se calcula que supone el 0,38 % de los pacientes atendidos en los servicios de medicina interna.
Etiología del eritema nudoso
Aunque con frecuencia es idiopático (sin causa conocida), se han descrito más de 150 entidades asociadas al desarrollo del eritema nudoso. La mayoría pueden agruparse en cuatro o cinco grupos principales.
Es importante señalar que la frecuencia de las causas ha cambiado con el tiempo y depende de factores como la localización geográfica —que determina la prevalencia de distintas infecciones— y la edad de los pacientes.
-
En la infancia, la infección estreptocócica se considera el principal agente causante.
-
En cambio, en series de niños hospitalizados entre 1985 y 2003, la tuberculosis fue la causa más frecuente. No obstante, desde 1991 las infecciones gastrointestinales resultaron mucho más habituales.
-
En la población adulta, la mayor parte de los casos siguen siendo idiopáticos.
Otras causas menos frecuentes incluyen infecciones por enterobacterias (Yersinia, Salmonella, Campylobacter), sífilis, toxoplasmosis, virus de Epstein-Barr o citomegalovirus, que dependen de factores epidemiológicos y geográficos.
Las reacciones de hipersensibilidad a fármacos pueden representar entre el 3 y el 10 % de los casos. Entre los medicamentos más implicados destacan:
-
Antibióticos, como la amoxicilina, de uso común.
-
Anticonceptivos orales, especialmente los de primera generación, con mayor contenido hormonal.
En adultos, el eritema nudoso puede preceder la aparición de una enfermedad inflamatoria intestinal. Sin embargo, en la mayoría de los casos aparece de forma simultánea al brote de la enfermedad, sobre todo asociado a la colitis ulcerosa.
Asimismo, los pacientes con enfermedad de Behçet pueden presentar lesiones similares a las del eritema nudoso. No obstante, algunos estudios histopatológicos han demostrado que, en estos casos, la lesión corresponde más bien a una paniculitis lobar con vasculitis, y no a una paniculitis septal, que es lo característico del eritema nudoso.
Síntomas del eritema nudoso
El eritema nudoso se caracteriza por la aparición de bultos dolorosos, calientes y de color rojo o violáceo en la parte anterior de las piernas. Suelen presentarse de manera múltiple y pueden aparecer de forma súbita o en el transcurso de varios días.
Estas lesiones, por lo general, se curan en pocas semanas sin dejar cicatriz. Durante el proceso de resolución, el área afectada puede adquirir una coloración morada similar a un cardenal, que posteriormente desaparece por completo.
Con menos frecuencia, los nódulos pueden aparecer en otras zonas como los muslos, el tronco o las extremidades superiores.
Además de los nódulos, el cuadro clínico puede acompañarse de:
-
Fiebre
-
Dolores articulares
-
Malestar general
Diagnóstico del eritema nudoso
El diagnóstico de un eritema nudoso suele ser clínico y visual, por lo que rara vez se requiere una biopsia de piel.
En algunas ocasiones, sin embargo, puede ser necesario descartar enfermedades asociadas. Para ello, se recomienda realizar:
-
Una exploración física detallada
-
Análisis completos
-
Una radiografía de tórax
En general, si el paciente no presenta otros síntomas relevantes, estas pruebas suelen ser suficientes.
Tratamiento del eritema nudoso
El tratamiento del eritema nudoso se orienta únicamente a aliviar los síntomas. Para ello, suelen emplearse antiinflamatorios.
No está indicado administrar antibióticos en pacientes asintomáticos, aunque se haya detectado estreptococo en la faringe.
Por otro lado, el uso de ioduro potásico ha demostrado buenos resultados en algunos casos.
En personas con afectación general intensa, puede recomendarse el tratamiento con corticoides, siempre que se haya descartado previamente una tuberculosis, ya que en ese contexto los corticoides están contraindicados.

Paniculitis mesentérica
La paniculitis mesentérica es un trastorno poco frecuente caracterizado por una inflamación crónica inespecífica del tejido adiposo del mesenterio intestinal. Su etiología es desconocida y puede desarrollarse de forma independiente o en asociación con otras alteraciones, lo que ha generado debate en torno a su origen.
Esta entidad se ha relacionado con múltiples condiciones, entre ellas:
-
Vasculitis
-
Enfermedades granulomatosas
-
Enfermedades reumáticas
-
Patologías malignas
-
Pancreatitis
-
Tabaquismo
-
Uso de determinados fármacos (betabloqueantes, metildopa, sulfamidas, salicilatos y anticonceptivos orales)
Actualmente, se reconoce que la paniculitis mesentérica presenta varios estadios evolutivos. Asimismo, se clasifica en distintos tipos según sus características radiológicas:
-
Tipo I (42 %): engrosamiento difuso del mesenterio desde la raíz hasta los bordes del intestino delgado.
-
Tipo II (32 %): masa nodular aislada en la raíz mesentérica.
-
Tipo III (20 %): presencia de múltiples nódulos de tamaño variable en el mesenterio.
Síntomas de la paniculitis mesentérica
Los síntomas de la paniculitis mesentérica son inespecíficos y pueden variar en intensidad. Los más habituales incluyen:
-
Dolor abdominal
-
Fiebre
-
Vómitos
-
Alteración del tránsito gastrointestinal
-
Pérdida de peso
-
Rectorragia
Estos síntomas pueden ser intermitentes o progresivos, y su duración varía desde pocos días hasta varios años de evolución.
En la exploración física, es posible detectar:
-
Masa abdominal
-
Distensión abdominal
-
Ascitis
No obstante, se estima que hasta el 90 % de los casos diagnosticados de paniculitis mesentérica son un hallazgo casual durante una tomografía computarizada (TC) realizada por otra causa no relacionada. Además, un número significativo de diagnósticos se realiza durante una laparoscopia o laparotomía.
Diagnóstico de la paniculitis mesentérica
El procedimiento diagnóstico de elección para confirmar la paniculitis mesentérica es la obtención de una muestra de tejido mediante biopsia para estudio histológico.
La muestra puede obtenerse de dos formas:
-
De manera percutánea
-
A través de una cirugía
Tratamiento de la paniculitis mesentérica
Una vez diagnosticada, no existe un tratamiento específico para la paniculitis mesentérica. En la práctica clínica, suelen recomendarse los corticoides, aunque también se han descrito casos de remisión espontánea.
La resección quirúrgica se reserva únicamente para situaciones en las que la inflamación y la cicatrización secundaria producen obstrucción intestinal.
Además, se han descrito respuestas favorables a otros tratamientos como:
-
Antibióticos
-
Radioterapia
-
Ciclofosfamida

Paniculitis lipomembranosa o membranoquística
La paniculitis lipomembranosa es una variante histopatológica poco frecuente de paniculitis, caracterizada por una alteración membranoquística del tejido adiposo. Puede presentarse como fenómeno primario o asociada a diferentes patologías sistémicas.
Se trata de una respuesta inflamatoria crónica del tejido celular subcutáneo. Probablemente representa una forma inespecífica de degeneración isquémica del tejido adiposo, común a distintas entidades clínicas.
Esta condición fue descrita originalmente por Nasu en 1973 como una patología genética, caracterizada por leucoencefalia esclerosante sudanófila y lesiones membranoquísticas en el tejido adiposo sistémico, incluyendo la médula ósea de los huesos largos. Clínicamente, se asociaba con fracturas patológicas, convulsiones, apatía y demencia presenil con alteraciones marcadas del comportamiento.
Tras esta descripción inicial, la paniculitis lipomembranosa se ha considerado una manifestación secundaria a procesos más comunes, como la insuficiencia venosa crónica asociada a dermatitis de estasis en las extremidades inferiores.
Habitualmente se presenta como una placa inflamatoria, unilateral o bilateral, en mujeres obesas de mediana edad. En ocasiones puede simular una erisipela (infección bacteriana de la piel y tejido subcutáneo).
En estadios más avanzados se observan placas subcutáneas escleróticas en las áreas distales de las piernas, que pueden originar la típica deformidad en botella de champán invertida.
El proceso también puede aparecer en asociación con otras alteraciones circulatorias, como la isquemia arterial de extremidades inferiores o las placas pigmentadas pretibiales de la diabetes mellitus.
Su asociación con vasculitis es poco frecuente. Asimismo, en algunos casos se ha descrito como un proceso primario del tejido celular subcutáneo, denominado lipodistrofia membranosa primaria, en contraposición a la forma secundaria, que suele ser un hallazgo histopatológico incidental.
Histopatología de la paniculitis lipomembranosa
Histopatológicamente, la paniculitis lipomembranosa se presenta como una paniculitis preferentemente lobulillar, acompañada de fibrosis e infiltración focal de macrófagos alrededor de lobulillos de pequeño tamaño.
En el interior de estos lóbulos se observan espacios quísticos de dimensiones variables —generalmente pequeños, aunque en ocasiones se identifican macroquistes—. Estas cavidades muestran áreas de necrosis del tejido adiposo, revestidas por un material amorfo e hialino, con un contorno ondulado que puede presentar una configuración en arabesco o semejar la cutícula de un parásito.
A nivel ultraestructural, se han descrito dos tipos de membranas:
-
Una membrana fina y electrodensa, sin estructuras tubulares.
-
Otra más gruesa, con estructuras microtubulares características, orientadas perpendicularmente a la cavidad del quiste.
Síntomas de la paniculitis lipomembranosa
Desde el punto de vista clínico, la paniculitis lipomembranosa se manifiesta mediante placas subcutáneas escleróticas y dolorosas, localizadas principalmente en las zonas distales de las piernas.
Este cuadro se observa con mayor frecuencia en mujeres obesas de mediana edad, habitualmente con antecedentes de insuficiencia vascular y dermatitis de estasis.
En algunos casos, el proceso puede desarrollarse en asociación con otras patologías inflamatorias.
Diagnóstico de la paniculitis lipomembranosa
Al igual que en otros tipos de paniculitis, el diagnóstico de la paniculitis lipomembranosa se establece principalmente mediante una biopsia para estudio histológico.
Tratamiento de la paniculitis lipomembranosa
Actualmente no existe un tratamiento sistémico específico que haya demostrado eficacia para la paniculitis lipomembranosa.
Se han descrito únicamente beneficios parciales con el uso de:
-
Medias de compresión elástica
-
Pentoxifilina, en casos asociados a insuficiencia venosa
Por ello, resulta clave un diagnóstico precoz, ya que la instauración temprana de estas medidas terapéuticas puede ayudar a disminuir la extensión y la gravedad de las lesiones.

Conclusión
La paniculitis engloba un conjunto de procesos inflamatorios que afectan al tejido graso subcutáneo y que pueden manifestarse de distintas maneras según su origen y evolución clínica.
-
El eritema nudoso es la forma más frecuente y, aunque suele ser benigno, en algunos casos puede ser el primer signo de una enfermedad sistémica.
-
La paniculitis mesentérica es poco común, con síntomas inespecíficos y, en muchas ocasiones, un hallazgo casual en pruebas de imagen.
-
La paniculitis lipomembranosa constituye una variante rara, habitualmente asociada a insuficiencia vascular o a otras patologías, cuyo diagnóstico depende de la biopsia.
El abordaje de estas patologías requiere siempre una evaluación clínica individualizada y, en la mayoría de los casos, un tratamiento dirigido a aliviar los síntomas y controlar las posibles complicaciones.
Por lo tanto, ante la sospecha de paniculitis es fundamental acudir a un especialista para obtener un diagnóstico preciso y un plan de tratamiento adaptado a cada caso.
BIBLIOGRAFIA
- https://www.saludsavia.com/contenidos-salud/articulos-especializados/que-es-la-paniculitis
- https://www.elsevier.es/es-revista-medicina-clinica-2-articulo-eritema-nudoso-S0025775308000328?code=zIBdXtVLGyqYFoN6EpxD7miATKO94C&newsletter=true
- https://www.redaccionmedica.com/recursos-salud/diccionario-enfermedades/eritema-nodoso
- https://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1889-836X2017000100035
- https://scielo.conicyt.cl/scielo.php?script=sci_arttext&pid=S0718-40262009000500014#:~:text=Los%20s%C3%ADntomas%20habituales%20de%20la,d%C3%ADas%20y%20a%C3%B1os%20de%20evoluci%C3%B3n
- https://actagastro.org/paniculitis-mesenterica-como-manifestacion-inicial-de-un-linfoma-de-celulas-b/#:~:text=peso%20(23%25).-,El%20procedimiento%20diagn%C3%B3stico%20de%20elecci%C3%B3n%20se%20basa%20en%20la%20obtenci%C3%B3n,manera%20percut%C3%A1nea%20o%20mediante%20cirug%C3%ADa.&text=Macrosc%C3%B3picamente%20se%20observa%20un%20engrosamiento,en%20ocasiones%20puede%20ser%20multinodular
- https://www.actasdermo.org/es-paniculitis-lipomembranosa-correlacion-clinico-patologica-8-articulo-13091527
- https://www.sciencedirect.com/science/article/abs/pii/S000173100673424X
- https://www.actasdermo.org/es-paniculitis-lipomembranosa-correlacion-clinico-patologica-8-articulo-13091527#:~:text=Actualmente%20no%20existe%20un%20tratamiento,venosa%2013%2C18%2C19
- https://encrypted-tbn0.gstatic.com/images?q=tbn:ANd9GcTbpWOxtdZBvYz4oeBSi7wAZbzWxNLAWo4WXw&usqp=CAU
- https://encrypted-tbn0.gstatic.com/images?q=tbn:ANd9GcRIf62rFMHbdBskwh9jaVc4KgrsH3NnVnFw2A&usqp=CAU
- https://www.researchgate.net/profile/Tomas-Rubio-Vela-2/publication/262707674/figure/fig1/AS:392509579644930@1470592984502/Figura-2-TAC-Abdominal-Aumento-de-densidad-de-la-grasa-mesenterica-de-distribucion_Q320.jpg
- https://multimedia.elsevier.es/PublicationsMultimediaV1/item/multimedia/13091527:103v97n06-13091527fig03.jpg?idApp=UINPBA000044
Divulgación
Linfedema y Lipedema: Complicaciones
Publicado
hace 4 semanasel
29 de agosto de 2025Por
CMUC Admin
Índice
- 1 Complicaciones del Linfedema y Lipedema
- 2 Tratamiento del Linfedema y del Lipedema
- 3 Recomendaciones para el Linfedema y Lipedema
- 4 Bibliografía Linfedema y Lipedema
Complicaciones del Linfedema y Lipedema
En el blog anterior sobre linfedema y lipedema ya adelantábamos algunas posibles complicaciones asociadas a estas patologías. En esta segunda parte, profundizamos más en ellas.
Complicaciones del linfedema
Infecciones de la piel (celulitis)
El líquido atrapado genera un entorno favorable para el desarrollo de gérmenes. Una lesión mínima en el brazo o la pierna puede convertirse en punto de entrada para la infección. La piel afectada se ve inflamada, enrojecida, dolorosa al tacto y caliente.
Tu médico puede recetarte antibióticos para tenerlos disponibles y comenzar el tratamiento de inmediato en caso necesario.
Si no se trata, la celulitis puede extenderse al torrente sanguíneo y causar septicemia, una condición grave que pone en riesgo la vida y requiere atención médica urgente.
Drenaje a través de la piel
En casos de hinchazón grave, el líquido linfático puede salir a través de pequeñas roturas en la piel o provocar la aparición de ampollas.
Cambios en la piel
En personas con linfedema muy avanzado, la piel de la extremidad afectada puede engrosarse y endurecerse, adquiriendo un aspecto similar al de la piel de un elefante.
Cáncer
En los casos más graves de linfedema no tratado, puede desarrollarse una forma poco frecuente de cáncer de tejido blando.
¿Cuáles son las complicaciones del lipedema?
Complicaciones físicas
-
Infecciones, incluyendo celulitis
-
Fibrosis
-
Micosis
Complicaciones psicosociales
-
Problemas de autoestima
-
Reacciones emocionales como ansiedad, tristeza, enfado, culpa o miedo
-
Problemas de comunicación
-
Aislamiento social y familiar, rechazo
-
Falta de concentración y memoria
-
Hipervigilancia física obsesiva
Los lipedemas avanzados impiden el flujo de sangre por las venas y de linfa por los vasos linfáticos. Por ello, a veces su consecuencia es un linfedema secundario, lo que los especialistas llaman lipo-linfedema, que se trata como un linfedema.
Tratamiento del Linfedema y del Lipedema
Tratamiento del Linfedema
Como hemos visto en artículos anteriores, el linfedema se aborda desde la fisioterapia mediante un tratamiento conservador, acompañado de cambios en los hábitos de vida, alimentación y ejercicio específico.
En nuestros centros, seguimos un protocolo que incluye:
-
Drenaje linfático manual
-
Vendajes multicapa de contención
-
Ejercicios descongestivos
-
Cuidados de la piel
El objetivo es:
-
Reducir el tamaño del miembro afectado
-
Ablandar los tejidos fibrosados
-
Mejorar el rango de movilidad
-
Eliminar el dolor
-
Disminuir el riesgo de complicaciones, como la malignización
Una vez se alcanza el control inicial, se inicia una fase de mantenimiento enfocada en la prevención, incluyendo especial atención a posibles infecciones como la erisipela o el eritema nudoso.
En qué consiste el tratamiento
El tratamiento del linfedema se basa principalmente en:
-
Fisioterapia de descongestión
-
Control de infecciones que agravan la disfunción linfática
-
Drenaje linfático manual
-
Presoterapia neumática
-
Aplicación de vendajes
Drenaje linfático manual
Este tipo de masaje especializado aumenta la capacidad de transporte del sistema linfático. El tratamiento se aplica en todo el cuerpo, no solo en la zona afectada.
-
Se inicia en el cuello, donde los grandes vasos linfáticos desembocan en la vena subclavia, para facilitar el flujo general.
-
Posteriormente, se trabaja el tronco y las extremidades.
El proceso comienza siempre con el cuidado de la piel y la higiene. Tras una limpieza minuciosa, se realiza el drenaje linfático manual, seguido inmediatamente por la aplicación de vendaje de compresión, fundamental para mantener los efectos del drenaje, ya que el edema puede reaparecer en apenas dos horas sin compresión.
La actividad física, especialmente justo después del drenaje y con vendaje, también forma parte esencial de esta fase.
Fase de mantenimiento
Una vez finalizada la fase de descongestión, se inicia la fase de mantenimiento, con los mismos cuatro componentes:
-
Higiene
-
Drenaje linfático manual
-
Compresión
-
Ejercicio físico
En esta etapa, el vendaje se reemplaza por prendas de compresión, preferentemente de tricotado plano (con costura y material menos elástico). Estas prendas ofrecen una mejor sujeción que las de tricotado circular, que se reservan para patologías venosas como las varices.
Bypass linfaticovenular
El bypass linfaticovenular es una técnica quirúrgica que redirige el flujo linfático hacia venas sanas. Se utiliza verde de indocianina y una cámara de infrarrojos para localizar el vaso adecuado. Luego, se realiza una microcirugía ambulatoria con anestesia local, en la que el cirujano conecta los vasos linfáticos a venas próximas, permitiendo el drenaje de la zona afectada.
Tratamiento del Lipedema
El lipedema puede tratarse mediante fisioterapia para aliviar el dolor provocado por la inflamación y acumulación de líquido, que genera síntomas similares al síndrome compartimental.
Tipos de tratamiento
1. Tratamientos en fases iniciales
-
Balancer: terapia de compresión intermitente
-
Sistemas Bodyform: electroestimulación de muslos y abdomen
-
Electrolipólisis: aplicación de corriente de baja tensión a través de agujas insertadas en el tejido graso subcutáneo
2. Tratamiento conservador
Este enfoque ayuda a reducir los síntomas y el dolor, aunque la desproporción corporal solo mejora levemente. Incluye:
-
Drenaje linfático manual
-
Terapias para reducir fibrosis
-
Prendas de compresión linfática
-
Ejercicio en el agua (por ejemplo, natación)
3. Tratamiento quirúrgico
-
Liposucción, con precaución de no dañar los conductos ni ganglios linfáticos
Antes de una intervención quirúrgica es imprescindible realizar un Eco-Doppler de miembros inferiores para descartar varices relevantes. Si las hay, deben tratarse previamente por un cirujano vascular.
Recomendaciones generales
-
Realizar ejercicio físico tres veces por semana, al menos 45 minutos por sesión
-
Usar prendas de compresión durante el deporte para evitar hinchazón
-
Seguir una dieta equilibrada
Prendas de compresión
-
En estadio 1, se utilizan medias de tricotado circular sin costura (CLL 2 o CLL 3).
-
Los expertos recomiendan en la mayoría de los casos el uso de prendas de tricotado plano, más rígidas y con costura.
-
Deben utilizarse a diario, o al menos tres veces por semana, incluso durante la actividad física.
-
En estadio 2, se emplean prendas de tricotado plano.
-
En estadio 3, se aplica una terapia descongestiva compleja similar a la del linfedema:
-
Drenaje linfático manual
-
Vendaje de compresión
-
Fase de mantenimiento con prendas de compresión planas
-
En resumen: pilares del tratamiento del lipedema
Actualmente no existe un tratamiento único y estandarizado para el lipedema. Muchos pacientes no perciben mejoras significativas con los enfoques actuales. Se necesita más investigación y formación para lograr diagnósticos precoces y opciones terapéuticas eficaces.
El tratamiento se basa en seis pilares fundamentales:
-
Fisioterapia y ejercicio
-
Terapia compresiva
-
Control de peso
-
Liposucción
-
Terapia psicosocial
-
Automanejo
Recomendaciones para el Linfedema y Lipedema
| Linfedema | Lipedema |
| Más conocido | Menos conocido e infra diagnosticado. |
| Acúmulo de liquido | Acúmulo de grasa |
| Unilateral | Bilateral |
| poca aparición de hematomas | Frecuente aparición de hematomas |
| Aumento de temperatura | Baja temperatura |
| Disminuye al elevar el miembro | No disminuye al elevar el miembro |
| No dolorosa | Causa dolor |
| Edema blando y depresible | Consistencia dura y nodularidad |
| Mejora con dieta | No mejora con dieta |
| Mayor incidencias en mujeres | Mayor incidencia en mujeres |
| 3% población | 11% poblacion |
| Edema notable y progresivo | Relativamente evidente en estados avanzados |
| Baja incidencia hereditaria | Alta incidencia hereditaria |
Recomendaciones Linfedema:
- Evitar los pinchazos en esa extremidad (vacunas, extracción de sangre…)
- Evitar las presiones excesivas (tomarse la tensión en el otro brazo).
- En el caso del brazo se recomienda evitar usar fuentes de calor excesivas, horno y sartén (posibles quemaduras o salpicaduras de aceite) y cuidado en la cocina por los posibles cortes, así como evitar saunas, los baños de sol y los baños de agua muy caliente ya que el edema puede empeorar sensiblemente por congestión.
- Evitar ropas ajustadas, relojes, cinturones, anillos, calcetines.
- Tener buena hidratación de la piel.
- Llevar a cabo una alimentación sana y equilibrada, evitando las grasas y la sal.
- Al cortarse las uñas vigile, no se haga ningún corte en la piel evitando heridas en las uñas. Evitar arañazos y evitar lesiones en la piel como las erosiones, los cortes, las picaduras y las mordeduras de los animales domésticos. En los pacientes con linfedema incluso las heridas más pequeñas de las extremidades afectadas pueden tener consecuencias graves, pueden desembocar en una erisipela.
- Realizar ejercicio de mantenimiento, ya que la contracción muscular favorece y estimula al sistema linfático. Y ejercicios respiratorios y específicos (linfomiocinéticos). No realice masajes a base de golpeteos.
- Evitar situaciones de estrés ya que las situaciones de estrés provocan la contracción de los vasos, que pueden congestionarse y el edema puede empeorar sensiblemente.
- No viaje a zonas de climas muy cálidos, subtropicales o con abundantes mosquitos por lo explicado anteriormente.
Recomendaciones Lipedema:
- Lleve ropa holgada y zapato plano y cómodo. No se ponga cinturones ni sujetadores ajustados
- El deporte es útil, pero sólo si lleva medias o vendajes compresivos mientras lo practica, porque sin compresión el movimiento aumentaría aún más el contorno de sus piernas. Los más adecuados son los deportes siguientes: andar, pasear, ir de excursión, aerobic. Puede andar dentro del agua y nadar sin compresión, porque la presión del agua ya la ejerce.
- Los lipoedemas no son depósitos de grasa provocados por exceso de peso, por eso no se eliminan con dietas de adelgazamiento. Sin embargo, la pérdida de peso y el ejercicio tienen un efecto positivo. Lo que sí debe evitar a toda costa es engordar.
- Si tiene sobrepeso, intente por todos los medios mantenerse en un índice de masa corporal (IMC) entre 19 y 25.
- Para los pacientes con edema la limpieza es fundamental mediante jabones y cremas con pH neutro.
Bibliografía Linfedema y Lipedema
- Manrique OJ, Bustos SS, Ciudad P, Adabi K, Chen WF, Forte AJ, et al. Overview of Lymphedema for Physicians and Other Clinicians: A Review of Fundamental Concepts. Mayo Clin Proc. agosto de 2020;S0025619620300331.
- Linfedemas primarios y secundarios. Causas, tipos y tratamiento. Clínica Universidad de Navarra [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.cun.es/enfermedades-tratamientos/enfermedades/linfedema
- Torre YSD la, Wadeea R, Rosas V, Herbst KL. Lipedema: friend and foe. Horm Mol Biol Clin Investig. 9 de marzo de 2018;33(1).
- Kruppa P, Georgiou I, Biermann N, Prantl L, Klein-Weigel P, Ghods M. Lipedema-Pathogenesis, Diagnosis, and Treatment Options. Dtsch Arzteblatt Int. 1 de junio de 2020;117(22-23):396-403.
- Tratamiento Lipedema con Medias de Compresión a Medida: Grau Soler [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.grausoler.es/divisiones/presoterapia/lipedema
- Qué son y como tratar el Linfedema y Lipedema – Clínica Planas Blog [Internet]. Tu blog de medicina y cirugía estética – Clínica Planas. 2019 [citado 5 de mayo de 2022]. Disponible en: https://www.clinicaplanas.com/blog/2019/03/28/linfedema-y-lipedema/
- Signo de Stemmer, un diagnóstico fiable para reconocer el linfedema en piernas [Internet]. GraceContigo. [citado 5 de mayo de 2022]. Disponible en: https://gracecontigo.com/blogs/noticias/signo-de-stemmer-un-diagnostico-fiable-para-reconocer-el-linfedema-en-piernas
- Linfedema – Síntomas y causas – Mayo Clinic [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/lymphedema/symptoms-causes/syc-20374682
- Bauer AT, von Lukowicz D, Lossagk K, Aitzetmueller M, Moog P, Cerny M, et al. New Insights on Lipedema: The Enigmatic Disease of the Peripheral Fat. Plast Reconstr Surg. diciembre de 2019;144(6):1475-84.
- Lipoedema [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.mediespana.com/salud/diagnostico-tratamiento/lipoedema/
- Linfedema [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.mediespana.com/salud/diagnostico-tratamiento/linfedema/
- Linés MPC, Martínez AC, Cortés CL, Rodríguez LV, Donoso AM, Sarto LE. Linfedema y lipedema:: Diferencias y similitudes. Rev Sanit Investig. 2021;2(4):34.
- ▷ LIPEDEMA, ¿qué es? Causas, solución y tratamiento – Lipemedical ✅ [Internet]. Lipemedical. [citado 5 de mayo de 2022]. Disponible en: https://lipedema.es/que-es-lipedema/
- Complicaciones [Internet]. Federación Fedeal Linfedema / Lipedema en España. [citado 5 de mayo de 2022]. Disponible en: https://www.fedeal.org/enfermedad-linfedema-lipedema-fedeal/complicaciones-enfermedad-linfedema-lipedema-fedeal/
- Ferrandez JC, Theys S. Linfedemas de los miembros inferiores. EMC – Podol. 1 de enero de 2011;13(3):1-12.
- Vaquero Ramiro E, Gutiérrez Retortillo M, Goiri Noguera D, Morello Ostos P, Solera-Martínez M. Diagnóstico y tratamiento del lipedema en España. Resultados de encuesta online. Rehabilitación. 1 de abril de 2022;56(2):108-15.
- Vásquez LQS de, Villalobos VU. Lipedema: lo que debemos conocer. Rev Fac Med Univ Lberoamérica [Internet]. 14 de febrero de 2022 [citado 5 de mayo de 2022];1(1). Disponible en: http://www.unibe.ac.cr/ojs/index.php/RFMUI/article/view/113

La radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo

¿Por qué hay quien no tolera las medias de compresión?

Presentación de un caso de quemadura por cáusticos en Paciente Diabético
Tendencia
-

 Divulgaciónhace 6 años
Divulgaciónhace 6 añosLa radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo
-
 Divulgaciónhace 4 años
Divulgaciónhace 4 años¿Por qué hay quien no tolera las medias de compresión?
-

 Divulgaciónhace 6 años
Divulgaciónhace 6 añosPresentación de un caso de quemadura por cáusticos en Paciente Diabético
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosCaso clínico de pie diabético en C.M.U.C.
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosDesbridamiento
-
 Divulgaciónhace 3 años
Divulgaciónhace 3 añosInsuficiencia Venosa Crónica
-

 Productoshace 4 años
Productoshace 4 añosApositos DACC Cutimed Sorbact
-
 Divulgaciónhace 6 años
Divulgaciónhace 6 añosEl Índice Tobillo-Brazo (ITB)





















You must be logged in to post a comment Login