Divulgación
El vitíligo: Una enfermad que afecta a la piel
Publicado
hace 2 añosel
Por
CMUC Admin
Índice
Introducción
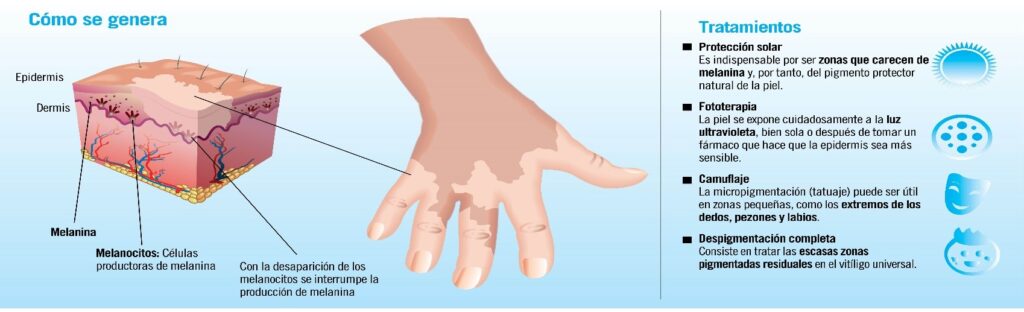
La palabra vitíligo proviene del latín, vitium, que significa mancha o defecto.
El vitíligo es una enfermedad crónica que afecta a la piel en forma de hipomelanosis adquirida, manifestada clínicamente por aparición progresiva de máculas acrómicas e hiprócimas asintomáticas de diferentes formas y tamaños.
La piel es el órgano más grande del cuerpo, el más visible y el medio a través del cual nos comunicamos con el mundo, por lo que tiene un impacto importante en las percepciones personales y el bienestar psicológico.
Es por esto que, a pesar de ser asintomática, pues no produce dolor ni prurito, suele afectar negativamente a la autoestima pudiendo causar ansiedad o depresión, al aparecer en zona cutáneas expuestas.
Según investigaciones recientes al menos el 25% de los pacientes presentan una comorbilidad psiquiátrica significativa.
Se produce por una pérdida de melanocitos funcionales debido a una respuesta autoinmune, la cual guarda estrecha relación con la genética individual y factores de riesgo ambientales a los que el paciente esté expuesto.
Existen dos subtipos de vitíligo: el segmentario y el generalizado o no segmentario, siendo este último el responsable del 85-90% de los casos.
El diagnóstico de esta patología es clínico, y existen múltiples opciones terapéuticas que serán individualizadas en función del tipo de vitíligo y de la extensión de las lesiones.
Epidemiología
Afecta a un 0.5-1% de población mundial. Un 50% de los casos se manifiesta en los primeros 20 años de vida, y el 14% lo hará antes de los 10 años.
La incidencia de la enfermedad es similar en ambos sexos, aunque se presenta una ligera mayor prevalencia en mujeres.
Un número importante de pacientes, alrededor del 30%, tiene antecedentes familiares de vitíligo, y con una frecuencia similar se observan antecedentes personales o familiares de otras enfermedades autoinmunes.
El debut de vitíligo en la edad pediátrica se ha relacionado con eventos emocionales estresantes.
Etiopatogenia
La etiología de esta patología es compleja, multifactorial y describe la interacción dinámica entre la genética y factores ambientales que propician un ataque autoinmune contra los melanocitos.
Existen varias teorías para definir el daño de los melanocitos en esta alteración:
- Genética: los factos genéticos indican que se trata de un trastorno hereditario, con genes involucrados en la biosíntesis de melanina y en la codificación de la inmunidad innata y adaptativa.
- Estrés oxidativo: en los pacientes con esta patología, los melanocitos presentan un defecto que deterioran su capacidad para disminuir el estrés ambiental. La interacción entre melanocitos vulnerables y factores ambientales hace que aumenten la generación de especies reactivas de oxígeno que conducen al estrés oxidativo que propician la destrucción celular. Esto desencadena episodios inflamatorios que desestabilizan los melanocitos produciendo mediadores tóxicos y activando la inmunidad innata.
- Factor ambiental: algunos compuestos químicos en niveles elevados pueden dañar la piel, favorecer la aparición de máculas, evidenciando así la relación con el factor ambiental.
- Neurotóxica: es la teoría más aceptada en las formas de vitíligo segmentario y focal, que afirma que las reacciones anómalas en una célula, originan la destrucción de ésta y de sus vecinas. Esta destrucción es propiciada por mediadores neuroquímicos como las catecolaminas, que causan vasoconstricción e hipoxia de melanocitos sensibles.
Aspectos clínicos
Clínicamente se presenta con máculas acrómicas e hipocrómicas, con bordes definidos y tendencia a la simetría; parches de despigmentación asintomáticos y sin signos inflamatorios.
El curso clínico de esta patología es impredecible, ya que las lesiones pueden permanecer estables o progresar de manera lenta o rápida en el tiempo.
Puede aparecer en cualquier zona de la piel y membranas mucosas, aunque con mayor frecuencia afecta a la región facial, manos, áreas alrededor de orificios y genitales.
Actualmente existen 2 clasificaciones, una teniendo en cuenta la distribución y otra atendiendo a la apariencia de las manchas.
Clasificación según la forma de las manchas:
- Clásico o bicolor: una mancha acromática con pigmentación normal de la piel perilesional.
- Tricrómico: presenta diferentes grados de despigmentación de la piel, con un color de transición entre la lesión y la piel sana.
- Cuadricrómico: presenta cuatro pigmentaciones, con zonas hiperpigmentadas en los bordes.
- Folicular: con pérdida de pigmentación en las zonas de cabello o vello.
- Minor: presencia de máculas hipopigmentadas en personas con fototipo V/VI.
- Punctata o punteado: pequeñas manchas de despigmentación con tamaño entre los 1-1.5 mm.
Clasificación según su distribución:
Se divide en dos grandes grupos, dentro de los cuales se han identificado varias subclasificaciones
- Vitíligo segmentario, una mancha despigmentada unilateral que se manifiesta más comúnmente en la cara. De aparición súbita y curso rápido y progresivo. Característico de pacientes pediátricos, se estabiliza en 1-2 años y no suele involucrar otras partes del cuerpo:
- Unisegmentario: una única lesión en el cuerpo.
- Bisegmentario: presencia de varias lesiones.
- Plurisegmentario: múltiples manchas diseminadas bilateralmente.
- Vitíligo no segmentario, es el más frecuente y se ha demostrado una clara predisposición genética. Este tipo de vitíligo perdura a lo largo de la vida, aumentando la cantidad de máculas despigmentadas y puede presentarse en adultos o niños.
- Acrofacial: en zonas limitadas de la cara, extremidades superiores e inferiores.
- Generalizado: con afectación de menos del 80% de la superficie corporal
- Universal: con extensión superior al 80% del área corporal.
3. Vitíligo mucoso o vulgaris: aparece como una lesión aislada en la mucosa oral o
genital.
Diagnóstico y diagnóstico diferencial
El diagnóstico del vitíligo es mayoritariamente clínico. La evidencia de máculas acrómicas, una adecuada historia clínica y un correcto examen físico es suficiente para establecer un diagnóstico. En ocasiones podrá ser necesario el uso de la lámpara de Wood para diferenciar de otras lesiones hipopigmentadas, o en pacientes de piel blanca para facilitar la diferenciación de los márgenes de las máculas.
Resulta de suma importancia durante la anamnesis determinar la edad de inicio de la patología, localización de la primera lesión, tiempo de estabilidad, ritmo de progresión y zona de afectación. Así mismo se valorarán factores detonantes como fricción sobre las máculas, presencia de enfermedades autoinmunes, síntomas de depresión y el impacto de éstos sobre la calidad de vida.
En raras ocasiones será necesario recurrir a la confirmación histológica mediante una biopsia, en la que se observarían melanocitos residuales con escasos gránulos de melanina.
El diagnóstico diferencial se hará con enfermedades que cursan con hipopigmentación o despigmentación cutánea entre las que se incluyen las siguientes:
- Congénitas: piebaldismo e hipomelanosis de Ito.
- Inflamatorias: pitiriasis alba, hipoigmentación posinflamatoria, liquen escleroso y atrófico, sarcoidosis hipopigmentada.
- Neoplásicas: micosis fungoide hipopigmentada.
- Infecciosas: pitiriasis versicolor, lepra.
Tratamiento
Esta enfermedad no tiene cura, por tanto, el tratamiento se seleccionará de manera individual para cada paciente, pues no existe en la actualidad uno eficiente capaz de englobar a todos los subtipos de vitíligo.
Esta patología afecta de manera irreversible al 30% de los pacientes, que no responden a ninguna de las líneas de tratamiento disponibles en el mercado.
Los objetivos principales de los distintos tipos de tratamiento son: evitar el avance de la enfermedad, lograr una completa repigmentación de las zonas afectadas y prevenir recaídas. Para conseguir esto se siguen tres enfoques terapéuticos: reducir el estrés oxidativo, regular la respuesta inflamatoria y estimular la regeneración de melanocitos.
Los tratamientos que han demostrado mayor efectividad son los siguientes:
- Fototerapia: se trata de la combinación del uso tópico de psolarenos y la radiación UV de onda larga (PUVA). Produce un efecto fototóxico que estimula la producción de melanina, así como la migración y proliferación de melanocitos. Han de realizarse tres sesiones semanales, y la duración del tratamiento variará dependiendo de la efectividad.
Como efectos secundarios destaca la sensación de ardor y aparición de tumores en la piel a largo plazo, pero mediante un control exhaustivo de la dosis de radiación, se minimizan dichos efectos. - Corticoides tópicos: el efecto antiinflamatorio de este tipo de fármacos logra detener la progresión de la enfermedad y favorecer la repigmentación.
La aplicación tópica ha demostrado eficacia similar al uso intralesional de corticoides, por lo que ésta se suele descartar por causar mayores efectos adversos.
Este tratamiento es de administración segura tanto en adultos como en niños, no pudiendo utilizarse durante más de 3 meses seguidos. - Inhibidores de Calcineurina: el tacrolimus 0,1% inhibe la activación y proliferación de las células T, mostrando mayor efectividad en las lesiones de la región de cabeza y cuello.
Actualmente no se ha evaluado la utilización de este tipo de tratamiento a largo plazo en niños, por lo que se desaconseja su uso.
Se han demostrado mejores resultados al ser combinados con la fototerapia. - Corticoides sistémicos: el uso de metilprednisolona oral suprime la progresión de la enfermedad e induce a la repigmentación cuando se emplea en el debut de la patología, pero la gran cantidad de efectos secundarios hace que se reserve su prescripción para casos de vitíligo generalizado.
- Técnicas quirúrgicas: estos procedimientos, que son más efectivos en el vitíligo segmentario, utilizan injertos de tejido e injertos de células pigmentadas; y se recurre a ellos en pacientes con la enfermedad estable y que no responden a otros tratamientos.
Referencias bibliográficas:
- Abolafia, L. M., Torrecilla, S. B., Cardós, R. H., Olivar, D. P., Tejero, M. P., & Pasamón, R. Y. (2021). Vitíligo y su afectación en la calidad de vida y en la salud mental. Revista Sanitaria de Investigación, 2(8), 67. https://dialnet.unirioja.es/servlet/articulo?codigo=8074655
- Chávez Almeida, J. F., Cortez Valencia, L. C., Basurto Macías, M. I., & Sarango Calderón, A. F. (2023). Vitíligo, diagnóstico y tratamiento. Análisis del comportamiento de las líneas de crédito a través de la corporación financiera nacional y su aporte al desarrollo de las PYMES en Guayaquil 2011-2015, 7(1), 187–195. https://doi.org/10.26820/reciamuc/7.(1).enero.2023.187-195
- Fernández Paniagua, D., Valdés Esquivel, J., & Valverde Madriz, P. (2020). Generalidades del vitíligo. Revista Médica Sinergia, 5(8), e556. https://doi.org/10.31434/rms.v5i8.556
- Fernández, T. F., Pérez, L. A., Gorrín, M. G., & Arrebola, M. R. (2020). Vitiligo segmentario. Folia Dermatológica Cubana, 12(1). https://revfdc.sld.cu/index.php/fdc/article/view/115
- Maldonado Gómez, M., Domínguez Hermenejildo, M., Ruiz Iza, L., Cárdenas Aguilar, G., Pinchevsky Girón, C., & Velaña Molina, J. (2023). Caracterización de aspectos clínicos y tratamento de paciente con vitíligo. Ciencia Latina Revista Científica Multidisciplinar, 7(1), 4409–4424. https://doi.org/10.37811/cl_rcm.v7i1.4767
- Molé, M., & Coringrato, M. (2019). Actualización sobre vitiligo. Dermatología Argentina, 25(2), 50–57. https://www.dermatolarg.org.ar/index.php/dermatolarg/article/view/1874
Referencias imágenes:
- Imq, C. S. (2017, July 20). Tratamiento del vitíligo: cuando la piel pierde su color. es. https://canalsalud.imq.es/blog/tratamiento-del-vitiligo
- Alamy Limited. (n.d.). Estrés oxidativo. Diagrama vectorial célula con radicales libres. Ilustración para su diseño, educación, ciencia y uso médico. Alamy.es. Retrieved September 22, 2023, from https://www.alamy.es/estres-oxidativo-diagrama-vectorial-celula-con-radicales-libres-ilustracion-para-su-diseno-educacion-ciencia-y-uso-medico-image389672072.html?imageid=103400BB-3424-4700-AC4D-5819E464C490&p=1369652&pn=1&searchId=d5f0dec99105e5b5b2934344549e8f16&searchtype=0
- Tratamiento del vitiligo: Estudios buscan soluciones a largo plazo. (n.d.). NIH MedlinePlus Magazine. Retrieved September 22, 2023, from https://magazine.medlineplus.gov/es/art%C3%ADculo/tratamiento-del-vitiligo-estudios-buscan-soluciones-a-largo-plazo
- 251 – Consulta a un Colega No3: Máculas acrómicas de distribución geográfica. (2009, October 30). PIEL-L Latinoamericana. https://piel-l.org/blog/11276
- What is Vitiligo & How is it Treated?(n.d.). Windsordermatology.com. Retrieved September 22, 2023, from https://www.windsordermatology.com/blog/332638-what-is-vitiligo-amp-how-is-it-treated
- Types of Vitiligo ilustración de Stock. (n.d.). Adobe Stock. Retrieved September 22, 2023, from https://stock.adobe.com/es/images/types-of-vitiligo/278257677
Types of Vitiligo ilustración de Stock. (n.d.). Adobe Stock. Retrieved September 22, 2023, from https://stock.adobe.com/es/images/types-of-vitiligo
Quizás te interese
Divulgación
Cura húmeda y cura seca: diferencias
Publicado
hace 10 horasel
7 de octubre de 2025Por
CMUC Admin
En este artículo explicamos las diferencias más importantes entre la cura húmeda y la cura seca en el tratamiento de heridas.
Las heridas crónicas suelen tener una duración prolongada y una alta tasa de complicaciones. Entre los principales factores que retrasan su cicatrización se encuentran:
-
Un estado inflamatorio crónico o mantenido.
-
El desequilibrio entre proteasas e inhibidores de proteasas en el lecho de la herida.
-
La colonización bacteriana y la presencia de biofilm.
-
La acumulación de especies reactivas de oxígeno (ROS).
Índice
Curas húmedas
La cura en ambiente húmedo (CAH) en heridas crónicas ha demostrado grandes beneficios:
-
Acelera la cicatrización, gracias al mantenimiento de un nivel de humedad óptimo.
-
Proporciona mayor protección frente a la colonización bacteriana.
-
Es una técnica más versátil que la gasa tradicional, ya que existen numerosos apósitos adaptados a cada necesidad (absorción, impermeabilidad, acción antibacteriana…).
-
Es un procedimiento menos doloroso y menos traumático, porque los apósitos no se adhieren ni a la piel ni al lecho de la herida.
Los estudios que comparan la cura húmeda con la tradicional muestran que, aunque los apósitos modernos tienen un coste inicial más elevado, a medio plazo suponen un ahorro para el sistema sanitario.
Por ejemplo, las úlceras venosas tratadas con cura húmeda cicatrizan en promedio cinco meses antes que aquellas tratadas con cura seca, en las que el proceso puede alargarse hasta 48-50 meses. Esta diferencia es frustrante tanto para el paciente como para el personal de enfermería, ya que la cura húmeda consigue los beneficios mencionados con anterioridad de forma más rápida y eficaz.
Curas Húmedas
La Cura en Ambiente Húmedo en las heridas crónicas ha demostrado que produce: (2)
- Una cicatrización acelerada favorecida por el grado de humedad que se mantiene de forma exacta.
- Genera una protección aumentada frente a la colonización por agentes patógenos.
- Técnica muy versátil frente a la gasa tradicional ya que existen una amplia gama de apósitos que se adaptan a la situación patológica (mayor o menor absorción, impermeabilidad, mayor o menor poder antibacteriano…).
- La cura se convierte en un procedimiento menos doloroso y traumático para el paciente puesto que los apósitos no se quedan adheridos a la piel o al lecho de la herida.
Además, si nos centramos en los estudios que revelan la eficacia de la cura húmeda frente a la tradicional, los resultados establecen que, aunque los apósitos de las nuevas formas de tratamiento son más costosos que el material tradicional; este tipo de cura supone un menor gastos la sanidad.
Muestra de ello es que las ulceras venosas se curan en un promedio de unos cinco meses menos que aquellas que se tratan con curas secas; donde el tratamiento puede alargarse hasta unos cuarenta y ocho o cincuenta meses; algo que se vuelve desesperante para el profesional de Enfermería y para el paciente ya que la cura en ambiente húmedo genera los beneficios mencionados con anterioridad.
Curas Secas
La cura seca se usa poco ya que retrasa la cicatrización. Consiste en mantener la herida limpia y seca para prevenir infecciones, siendo la responsable de:
- Disminuir la temperatura en el lecho de la úlcera, provocando que las células sanas se sequen y mueran.
- Eliminar la humedad, originando que las células epidérmicas emigren hacia el interior, retrasando el proceso de cicatrización.
- Originar una costra, que se fija en planos inferiores mediante fibras de colágeno, impidiendo la aparición del nuevo tejido.
- Exponer la herida a contaminantes externos.
Sin embargo, si nos fijamos en el análisis de los costos en función del tiempo de evolución de las heridas crónicas, es cierto que, inicialmente las curas avanzadas son mucho más costosas que las tradicionales, pues se precisa de un material específico y de profesional cualificado para realizar dicho procedimiento.
En las heridas en las que se emplea cura seca , se debe prestar extrema atención al momento en que se retira el apósito, pues al estar adherido al lecho de la herida causa extremo dolor para los enfermos y es uno de los motivos por los que rechazan las curas.
Es preciso conocer, por todos los profesionales de la salud, que este tipo de cura sólo debe ser empleado en las heridas quirúrgicas o en aquellas heridas que presenten zonas sin vascularización, con signos evidentes de necrosis. Con el objetivo de frenar el avance de la lesión, en el caso de que no haya tratamiento quirúrgico, como por ejemplo, en el caso de las lesiones isquémicas.
La cura seca usa materiales de baja absorción y alta capacidad de desecación, representados por gasa y algodón, en forma de compresas, apósitos o torundas. Estos materiales son pasivos, en el sentido de que no intervienen en el proceso de cicatrización y, peor aún, lo lentifican y complican. Varios estudios aleatorios han demostrado que estos materiales disminuyen la cicatrización, aumentan los costos, aumentan la incidencia de infección y generan más dolor.(3)
las curas se caracterizan por ser de frecuencia diaria, dolorosas, ya que en cada evento de curación se remueve tejido sano de manera cruenta con sangrado y dolor, son más costosas, porque implican gastos para el proveedor de salud y para el paciente en cada consulta para la curación, y alargan el periodo de cicatrización, haciéndolo más susceptible a complicaciones locales o sistémicas (3)
Lamentablemente, se caracterizan por un alto nivel de empirismo por parte de las personas que lo realizan, sumado a conceptos de cultura popular y folclor que van en detrimento de la atención profesional, como el uso de plantas, azúcares tipo panela, soluciones antisépticas como el peróxido de hidrógeno, soluciones yodadas o con cloro, que se ha demostrado que lentifican y complican el proceso de cicatrización, tanto en heridas agudas como crónicas. (3)
Para la cura se utilizan productos pasivos aquéllos que no interactúan con la herida, tienen alta capacidad de desecación y poca absorción, y además, favorecen la infección. Son los usados en la curación convencional. El más representativo es la gasa tejida o prensada, material de origen natural que destruye el tejido de granulación en diferencia con los Productos activos que son los utilizados en la curación avanzada y son activos porque interactúan con la herida favoreciendo su proceso de cicatrización.(3)
Sin embargo, a pesar de haber sido superada por la cura en ambiente húmedo, no se puede ignorar pues sigue estando justificada en determinados casos: (4)
- Curación de heridas cerradas por primera intención (suturas, grapas, etc.) – Como medida de protección frente a infecciones secundarias. – Como acolchado de protección frente a irritaciones mecánicas.
- Además de en heridas agudas, la CT se viene utilizando en lesiones isquémicas no revascularizadas, con el objetivo de evitar infecciones, no la curación. Así mismo, para delimitar necrosis cara a una posterior resección (amputación mayor o menor).
Finalmente, El 90% de los estudios han demostrado que, la curación húmeda en pacientes con heridas crónicas como las úlceras venosas, presentan una cicatrización acelerada acompañada de una disminución evidente de las complicaciones de la patología y una mejora en la calidad de vida del enfermo.(5)

La mayoría de las curas secas se realizan con la povidona yodada, pero, si esta está indicada para su uso en piel sana e intacta, ¿es correcto su uso en heridas crónicas?.
La povidona yodada tiene un tiempo de actividad de 3 min y un efecto residual de 3h. Se ha demostrado que retrasa el crecimiento del tejido de granulación, y puede producir efectos sistémicos adversos, tales como acidosis metabólica; hipernatremia, trastornos de la función renal, hepática y tiroidea.
Además, es incompatible con las enzimas proteolíticas como la colagenasa, por ello si se utiliza previo al desbridamiento la inactiva, al igual que los productos con plata.(4)
En la siguiente tabla podemos ver las diferencias entre curas húmedas y secas.

4 motivos por el que realizar una cura en ambiente húmedo
Guía del Ministerio de Sanidad, Manual de consenso de profesionales y Sumario de Evidencias (SE) de Uptodate, definen a la cura húmeda frente a la cura seca como nivel de evidencia alto.
Según las guías de práctica clínica consultadas podemos indicar 5 motivos por el que realizar CAH:
1 – Previene la formación de costras y cicatrices antiestéticas
En un entorno húmedo, se previene la formación de costras. Si las heridas se curan sin costras y el proceso de curación y la formación de nuevo tejido permanece intacto, la probabilidad de cicatrización disminuye obteniendo mejores resultados estéticos. Las heridas que se dejan secar al aire siempre crearan costras, lo que dificultará que la herida cierre por sí misma. Bajo estas condiciones secas, el nuevo tejido tendrá dificultades para formarse. Lo que muchos no saben: una costra no es un signo de curación saludable, en realidad impide que la piel se cure y se recupere de nuevo.
2 – Porque acelera hasta 2 veces la curación
Explicado anteriormente – Pulsa aquí
3 – Mantiene la flexibilidad en la herida
Las cicatrices tienen un aspecto diferente al de la piel normal. Esto se debe a que la piel está formada por dos proteínas: la elastina, que le proporciona flexibilidad, y el colágeno, que le confiere resistencia. El cuerpo no puede crear elastina nueva; por lo tanto, las cicatrices están hechas completamente de colágeno. Por eso son más duras y menos flexibles que la piel circundante.
4 – Por su alta tolerancia cutánea, evitando y reduciendo el estrés oxidativo
Ya que rellenan el estrato corneo, reforzando la función barrera de la piel en las pieles sensibles. ¿qué es el estrés oxidativo? El exceso de ROS, del que mencionamos anteriormente en los factores que reducen la cicatrización, produce estrés oxidativo y retraso en la cicatrización. Por tanto, la reducción del estrés oxidativo permite reactivar el proceso de cicatrización que se ha estancado en la fase inflamatoria. (1,5)
Por tanto; el estrés oxidativo es el resultante de un exceso de radicales libres de oxígeno en el cuerpo humano. Los radicales libres son especies con uno o más electrones desapareados altamente inestables que hacen que reaccione con otras moléculas generando nuevos radicales libres. Cuando los antioxidantes no son suficientes para contrarrestar los radicales libres y aumenta su número en la célula incrementa la actividad oxidativa en el interior de la célula, se produce un cambio estructural y funcional de la misma lo cual acelera su envejecimiento y favorece la apoptosis o muerte celular.
También queremos invitaros a leer este artículo de Enfermería Ciudad Real, donde se pueden encontrar extractos de nuestros artículos sobre Cura Húmeda y Cura Seca.
Artículo Cura Húmeda y Cura Seca
Para saber más sobre las diferencias entre curas húmedas y secas puedes consultar aquí
Bibliografía:
- CuiDsalud. Controlar el estrés oxidativo como estrategia para favorecer la cicatrización de heridas crónicas [Internet]. CuiDsalud. 2020 [citado 3 de julio de 2021]. Disponible en: https://cuidsalud.com/estres-oxidativo-heridas/
- Preevid SM de S. Banco de preguntas Preeevid. Ventajas que justifican el uso de la cura húmeda frente a la seca en las úlceras por presión (upp) [Internet]. Preevid. Servicio Murciano de Salud. Region de Murcia; 2015. Disponible en: http://www.murciasalud.es/preevid.php?op=mostrar_pregunta&id=20864
- Ortiz-Vargas I, García-Campos ML, Beltrán-Campos V, Gallardo-López F, Sánchez-Espinosa A, Ruiz Montalvo ME. Cura húmeda de úlceras por presión. Atención en el ámbito domiciliar. Enfermería Universitaria. 1 de octubre de 2017;14(4):243-50.
- https://sanidad.castillalamancha.es/sites/sescam.castillalamancha.es/files/documentos/farmacia/bft_1_2018.pdf.
- Qué es el estrés oxidativo. Causas, síntomas y tratamiento [Internet]. Global Remediation. Laboratorio de la Naturaleza. 2017 [citado 3 de julio de 2021]. Disponible en: http://www.globalremediation.es/que-es-el-estres-oxidativo-causas-sintomas-y-tratamiento/E
Divulgación
Desbridamiento de heridas: qué es, tipos y beneficios
Publicado
hace 2 semanasel
23 de septiembre de 2025Por
CMUC Admin
En el artículo de hoy vamos a hablar sobre los diferentes tipos de desbridamiento de heridas que se emplean en las curas. En algunos casos, este procedimiento resulta imprescindible para lograr una buena evolución en el tratamiento.
Índice
- 1 ¿Por qué se practica el desbridamiento?
- 2 ¿Qué tipos de desbridamiento existen?
- 3 Desbridamiento quirúrgico
- 4 Desbridamiento cortante o parcial
- 5 Desbridamiento enzimático
- 6 Desbridamiento autolítico
- 7 Desbridamiento osmótico
- 8 Desbridamiento mecánico
- 9 Desbridamiento biológico
- 10 Conclusión
- 11 Bibliografía:
¿Qué es el desbridamiento?
El desbridamiento consiste en la eliminación del tejido necrótico y de la carga bacteriana presente en el lecho de la herida, con el objetivo de reducir la infección, el dolor, el mal olor y otras complicaciones.
Para llevar a cabo cualquier método de desbridamiento, es fundamental realizar una evaluación integral del paciente, que incluya no solo su patología local, sino también las características específicas de la herida.
Este procedimiento está altamente recomendado en el esquema TIME*, cuyo fin es optimizar el lecho de la herida mediante la reducción del edema, el control del exudado y la disminución de la carga bacteriana. Además, este esquema pone especial atención en la corrección de anomalías que puedan retrasar la cicatrización.
¿Por qué se practica el desbridamiento?
La fisiología de una herida funciona de tal manera que, de forma natural, va produciendo exudado, fibrina o esfacelo para crear un medio generalmente favorable a la cicatrización.
Sin embargo, cuando se trata de una herida crónica, estas secreciones y membranas dejan de ser beneficiosas: provocan un retraso en la curación y aumentan los riesgos de infección.
En estos casos, los principales tejidos que se destinan al desbridamiento son:
-
Tejido necrótico: corresponde a la muerte irreversible de un tejido. Su aspecto suele presentar una coloración oscura o negra.
-
Esfacelos y fibrina:
-
El esfacelo es una película formada por restos inflamatorios y necrosados de fibrina y células (colágeno, macrófagos, bacterias, etc.). Su color dependerá del grado de hidratación y puede ser blanquecino, amarillento o marrón. Es, en general, más fácil de desbridar.
-
La fibrina, en cambio, suele presentarse en forma de un tapón compacto y grueso o incluso como una costra. Su color también varía entre blanco y marrón, y su eliminación requiere un proceso más elaborado.
-
-
Otros tejidos: como el tejido friable, el biofilm o los falsos cierres.
Cabe señalar que la coloración de estos tejidos puede modificarse si hay colonización o infección por microorganismos patógenos.
¿Qué tipos de desbridamiento existen?
Existen diferentes métodos de desbridamiento de heridas:
-
Quirúrgico
-
Cortante (total o parcial)
-
Enzimático
-
Autolítico
-
Osmótico
-
Mecánico
-
Biológico
La elección del tipo de desbridamiento, así como la frecuencia de los cambios de cura, dependerá tanto de las características de la herida como del paciente. Factores como el umbral de dolor, el tipo de tejido presente en el lecho ulceral o la cantidad de exudado serán determinantes en la selección del procedimiento.
Desbridamiento quirúrgico
El desbridamiento quirúrgico se realiza exclusivamente por un cirujano en un ambiente estéril, y normalmente requiere el uso de anestesia.
En estos casos, el equipo de enfermería cuenta con el apoyo de cirujanos vasculares para llevar a cabo el procedimiento de forma segura.
Desbridamiento cortante o parcial
En este tipo de desbridamiento se retira de manera selectiva el tejido necrótico. Habitualmente se lleva a cabo en varias sesiones y, por lo tanto, puede combinarse con otros tipos de desbridamiento.
La retirada del tejido puede hacerse en forma de loncheado, realizando pequeños cortes que faciliten el desbridamiento posterior por otro medio, o bien eliminando el tejido por completo.
Está contraindicado en úlceras no cicatrizables por la falta de aporte vascular en el tejido.
Ventajas
-
Permite una eliminación selectiva del tejido desvitalizado.
-
Puede complementarse con otros métodos de desbridamiento.
Desventajas
-
Es un procedimiento doloroso.
-
Existe riesgo de sangrado, por lo que se requiere especial precaución en pacientes que toman antiagregantes plaquetarios y en heridas cavitadas con escasa visibilidad.
Desbridamiento enzimático
El desbridamiento enzimático se basa en la aplicación local de enzimas exógenas, generalmente en formato de pomada. Estas enzimas actúan junto con las enzimas endógenas del organismo para degradar la fibrina, el colágeno desnaturalizado y la elastina presentes en la herida, separándolos de los tejidos sanos y favoreciendo la granulación.
Un ejemplo clásico es el uso de Iruxol, una pomada que combina colagenasas y que se ha convertido en la más utilizada.
Este método es uno de los más empleados, sobre todo en combinación con el desbridamiento cortante, ya que ayuda a preparar el tejido para que la retirada sea más sencilla.
Recomendaciones importantes
-
Las enzimas deben aplicarse en medios húmedos. Si la herida no presenta suficiente humedad, se puede añadir suero fisiológico o hidrogel para aumentar su eficacia.
-
Es necesario proteger la piel perilesional para evitar la maceración, aplicando ácidos grasos hiperoxigenados u óxido de zinc.
-
No deben utilizarse junto con plata, otros metales ni povidona yodada, ya que estos productos inactivan la acción enzimática.
Desbridamiento autolítico
El desbridamiento autolítico es el método más fisiológico de todos, ya que aprovecha las enzimas endógenas del propio organismo para eliminar los tejidos y residuos que dificultan la reparación cutánea.
Este procedimiento requiere un ambiente húmedo, por lo que la herida debe mantenerse ocluida o semiocluida mediante apósitos específicos, como:
-
Alginatos
-
Poliuretanos
-
Hidrocoloides
Es el método más utilizado, ya que resulta el menos doloroso y el más respetuoso con el tejido neoformado. Sin embargo, también es el más lento.
Limitaciones
-
No debe emplearse cuando la herida está infectada.
-
En el caso de usar alginatos, conviene colocar primero un apósito antiadherente (como una gasa parafinada) para evitar que el material se adhiera al lecho de la herida.
Desbridamiento osmótico
El desbridamiento osmótico se realiza mediante el intercambio de fluidos con distinta densidad, utilizando apósitos de poliacrilato activados con soluciones hiperosmolares.
Este procedimiento requiere cambios frecuentes de las curas y suele ser bastante doloroso.
Los poliacrilatos, al entrar en contacto con la humedad, se saturan y liberan de manera progresiva humedad en el lecho de la herida, lo que permite la degradación del tejido desvitalizado y ayuda a disminuir las infecciones. La solución hiperosmolar más utilizada en este tipo de desbridamiento son los hidrogeles.
En CMUC también se ha empleado otro producto de acción osmótica menos convencional: la miel. Este recurso reduce la infección, estimula la angiogénesis (formación de vasos sanguíneos), favorece la granulación y la epitelización, además de disminuir el edema, el exudado y el mal olor característico de algunas heridas.
Desbridamiento mecánico
El desbridamiento mecánico es probablemente el método más obsoleto y, en la actualidad, se encuentra prácticamente en desuso.
Se lleva a cabo mediante abrasión mecánica, utilizando:
-
Apósitos secos
-
Frotamiento del lecho de la úlcera con cepillo o gasa
-
Apósitos húmedos aplicados al lecho que, tras secarse, se retiran por tracción
Este procedimiento es muy doloroso y poco selectivo, por lo que hoy en día no se recomienda.
Desbridamiento biológico
El desbridamiento biológico, también conocido como terapia de desbridamiento larval (TDL) o biocirugía, emplea larvas estériles de Lucilia sericata. Estas larvas segregan enzimas que degradan el tejido desvitalizado y lo consumen.
Se trata de un método altamente selectivo, especialmente indicado en heridas profundas con cavidades cuando no es posible realizar desbridamiento quirúrgico ni cortante.
Diversos estudios han demostrado su eficacia y selectividad para:
-
Eliminar tejido desvitalizado
-
Actuar contra bacterias y biofilm
-
Potenciar el efecto de los antibióticos
-
Reducir el período de inflamación
-
Favorecer el crecimiento tisular
En la actualidad, es un tipo de desbridamiento poco utilizado. Sin embargo, debido al incremento de bacterias multirresistentes, su uso está creciendo en algunos países europeos.
Desde CMUC recordamos que, para realizar un desbridamiento, el personal de enfermería debe estar específicamente entrenado, ya que de la correcta selección del método dependerá tanto la evolución de la herida como la calidad del tejido neoformado.
Conclusión
El desbridamiento de heridas es un procedimiento clave en la práctica clínica, ya que permite eliminar el tejido desvitalizado y optimizar el proceso de cicatrización. Existen diferentes tipos —quirúrgico, cortante, enzimático, autolítico, osmótico, mecánico y biológico—, y la elección del más adecuado depende tanto de las características de la herida como del estado general del paciente.
Un desbridamiento correcto favorece la limpieza del lecho de la herida, reduce el riesgo de infección y mejora la calidad del tejido neoformado. Por ello, es fundamental que este procedimiento sea realizado por personal sanitario entrenado, capaz de seleccionar la técnica más apropiada en cada caso.
Bibliografía:
http://gneaupp.info/wp-content/uploads/2016/02/DesbridamientoXdeXHeridasXQuirurgicasXYXUlcerasXdeXlaXPielXXX.pdf
http://www.aiach.org.ar/ckfinder/userfiles/files/DebridamientoEnHeridasLecVasc2013(1).pdf
Manual de BIOMONDE+ Larval debridment therapy de Wounds UK
https://www.enfermeriadeciudadreal.com/beneficios-de-la-miel-en-la-cura-de-heridas-210.htm[/vc_column_text][/vc_column][/vc_row][/vc_section]
Divulgación
Paniculitis: síntomas, causas y tratamiento clínico
Publicado
hace 4 semanasel
9 de septiembre de 2025Por
Irma Jiménez
La paniculitis se define como cualquier proceso inflamatorio que afecta al panículo adiposo, es decir, al tejido graso de la piel. Esta inflamación puede aparecer en distintas partes del cuerpo, aunque se localiza con mayor frecuencia en los miembros inferiores.
Existen diferentes tipos de paniculitis, que se distinguen según la forma en que se produce la inflamación. Además, algunos de ellos pueden asociarse a enfermedades capaces de generar inflamación en otros órganos. (1)
De hecho, la clasificación de la paniculitis depende de las características histológicas y del cuadro clínico. Así, se han descrito numerosas variedades.

A continuación, veremos tres de las formas de paniculitis más frecuentes en nuestro país.
Índice
Paniculitis: Eritema nudoso
El eritema nudoso es la variedad clínico-patológica más frecuente de paniculitis aguda. Se trata de una reacción de hipersensibilidad celular retardada, desencadenada por estímulos antigénicos muy diversos: infecciones, enfermedades inflamatorias, procesos autoinmunes, fármacos, neoplasias e incluso el embarazo.
Desde el punto de vista dermatológico, se considera una lesión benigna, ya que suele evolucionar hacia la curación en el transcurso de varias semanas, sin ulcerarse ni dejar cicatriz o atrofia. La recurrencia, además, es poco común.
Aunque en muchos casos es idiopático (de causa desconocida), el eritema nudoso puede ser el primer signo de una enfermedad sistémica. Por lo tanto, un diagnóstico correcto permite orientar un tratamiento específico de la causa.
Su primera descripción se remonta a 1789, realizada por el dermatólogo inglés Robert Willan, quien ya destacó que las mujeres se veían afectadas con mayor frecuencia.
La mayoría de los casos aparecen entre la segunda y cuarta décadas de la vida. En la infancia, afecta por igual a ambos sexos. Sin embargo, tras la pubertad, el eritema nudoso es seis veces más frecuente en mujeres que en varones.
La prevalencia varía según la región geográfica, en función de las distintas etiologías. En términos de incidencia, se estima entre 1 y 5 casos por cada 100.000 habitantes al año. En España, se calcula que supone el 0,38 % de los pacientes atendidos en los servicios de medicina interna.
Etiología del eritema nudoso
Aunque con frecuencia es idiopático (sin causa conocida), se han descrito más de 150 entidades asociadas al desarrollo del eritema nudoso. La mayoría pueden agruparse en cuatro o cinco grupos principales.
Es importante señalar que la frecuencia de las causas ha cambiado con el tiempo y depende de factores como la localización geográfica —que determina la prevalencia de distintas infecciones— y la edad de los pacientes.
-
En la infancia, la infección estreptocócica se considera el principal agente causante.
-
En cambio, en series de niños hospitalizados entre 1985 y 2003, la tuberculosis fue la causa más frecuente. No obstante, desde 1991 las infecciones gastrointestinales resultaron mucho más habituales.
-
En la población adulta, la mayor parte de los casos siguen siendo idiopáticos.
Otras causas menos frecuentes incluyen infecciones por enterobacterias (Yersinia, Salmonella, Campylobacter), sífilis, toxoplasmosis, virus de Epstein-Barr o citomegalovirus, que dependen de factores epidemiológicos y geográficos.
Las reacciones de hipersensibilidad a fármacos pueden representar entre el 3 y el 10 % de los casos. Entre los medicamentos más implicados destacan:
-
Antibióticos, como la amoxicilina, de uso común.
-
Anticonceptivos orales, especialmente los de primera generación, con mayor contenido hormonal.
En adultos, el eritema nudoso puede preceder la aparición de una enfermedad inflamatoria intestinal. Sin embargo, en la mayoría de los casos aparece de forma simultánea al brote de la enfermedad, sobre todo asociado a la colitis ulcerosa.
Asimismo, los pacientes con enfermedad de Behçet pueden presentar lesiones similares a las del eritema nudoso. No obstante, algunos estudios histopatológicos han demostrado que, en estos casos, la lesión corresponde más bien a una paniculitis lobar con vasculitis, y no a una paniculitis septal, que es lo característico del eritema nudoso.
Síntomas del eritema nudoso
El eritema nudoso se caracteriza por la aparición de bultos dolorosos, calientes y de color rojo o violáceo en la parte anterior de las piernas. Suelen presentarse de manera múltiple y pueden aparecer de forma súbita o en el transcurso de varios días.
Estas lesiones, por lo general, se curan en pocas semanas sin dejar cicatriz. Durante el proceso de resolución, el área afectada puede adquirir una coloración morada similar a un cardenal, que posteriormente desaparece por completo.
Con menos frecuencia, los nódulos pueden aparecer en otras zonas como los muslos, el tronco o las extremidades superiores.
Además de los nódulos, el cuadro clínico puede acompañarse de:
-
Fiebre
-
Dolores articulares
-
Malestar general
Diagnóstico del eritema nudoso
El diagnóstico de un eritema nudoso suele ser clínico y visual, por lo que rara vez se requiere una biopsia de piel.
En algunas ocasiones, sin embargo, puede ser necesario descartar enfermedades asociadas. Para ello, se recomienda realizar:
-
Una exploración física detallada
-
Análisis completos
-
Una radiografía de tórax
En general, si el paciente no presenta otros síntomas relevantes, estas pruebas suelen ser suficientes.
Tratamiento del eritema nudoso
El tratamiento del eritema nudoso se orienta únicamente a aliviar los síntomas. Para ello, suelen emplearse antiinflamatorios.
No está indicado administrar antibióticos en pacientes asintomáticos, aunque se haya detectado estreptococo en la faringe.
Por otro lado, el uso de ioduro potásico ha demostrado buenos resultados en algunos casos.
En personas con afectación general intensa, puede recomendarse el tratamiento con corticoides, siempre que se haya descartado previamente una tuberculosis, ya que en ese contexto los corticoides están contraindicados.

Paniculitis mesentérica
La paniculitis mesentérica es un trastorno poco frecuente caracterizado por una inflamación crónica inespecífica del tejido adiposo del mesenterio intestinal. Su etiología es desconocida y puede desarrollarse de forma independiente o en asociación con otras alteraciones, lo que ha generado debate en torno a su origen.
Esta entidad se ha relacionado con múltiples condiciones, entre ellas:
-
Vasculitis
-
Enfermedades granulomatosas
-
Enfermedades reumáticas
-
Patologías malignas
-
Pancreatitis
-
Tabaquismo
-
Uso de determinados fármacos (betabloqueantes, metildopa, sulfamidas, salicilatos y anticonceptivos orales)
Actualmente, se reconoce que la paniculitis mesentérica presenta varios estadios evolutivos. Asimismo, se clasifica en distintos tipos según sus características radiológicas:
-
Tipo I (42 %): engrosamiento difuso del mesenterio desde la raíz hasta los bordes del intestino delgado.
-
Tipo II (32 %): masa nodular aislada en la raíz mesentérica.
-
Tipo III (20 %): presencia de múltiples nódulos de tamaño variable en el mesenterio.
Síntomas de la paniculitis mesentérica
Los síntomas de la paniculitis mesentérica son inespecíficos y pueden variar en intensidad. Los más habituales incluyen:
-
Dolor abdominal
-
Fiebre
-
Vómitos
-
Alteración del tránsito gastrointestinal
-
Pérdida de peso
-
Rectorragia
Estos síntomas pueden ser intermitentes o progresivos, y su duración varía desde pocos días hasta varios años de evolución.
En la exploración física, es posible detectar:
-
Masa abdominal
-
Distensión abdominal
-
Ascitis
No obstante, se estima que hasta el 90 % de los casos diagnosticados de paniculitis mesentérica son un hallazgo casual durante una tomografía computarizada (TC) realizada por otra causa no relacionada. Además, un número significativo de diagnósticos se realiza durante una laparoscopia o laparotomía.
Diagnóstico de la paniculitis mesentérica
El procedimiento diagnóstico de elección para confirmar la paniculitis mesentérica es la obtención de una muestra de tejido mediante biopsia para estudio histológico.
La muestra puede obtenerse de dos formas:
-
De manera percutánea
-
A través de una cirugía
Tratamiento de la paniculitis mesentérica
Una vez diagnosticada, no existe un tratamiento específico para la paniculitis mesentérica. En la práctica clínica, suelen recomendarse los corticoides, aunque también se han descrito casos de remisión espontánea.
La resección quirúrgica se reserva únicamente para situaciones en las que la inflamación y la cicatrización secundaria producen obstrucción intestinal.
Además, se han descrito respuestas favorables a otros tratamientos como:
-
Antibióticos
-
Radioterapia
-
Ciclofosfamida

Paniculitis lipomembranosa o membranoquística
La paniculitis lipomembranosa es una variante histopatológica poco frecuente de paniculitis, caracterizada por una alteración membranoquística del tejido adiposo. Puede presentarse como fenómeno primario o asociada a diferentes patologías sistémicas.
Se trata de una respuesta inflamatoria crónica del tejido celular subcutáneo. Probablemente representa una forma inespecífica de degeneración isquémica del tejido adiposo, común a distintas entidades clínicas.
Esta condición fue descrita originalmente por Nasu en 1973 como una patología genética, caracterizada por leucoencefalia esclerosante sudanófila y lesiones membranoquísticas en el tejido adiposo sistémico, incluyendo la médula ósea de los huesos largos. Clínicamente, se asociaba con fracturas patológicas, convulsiones, apatía y demencia presenil con alteraciones marcadas del comportamiento.
Tras esta descripción inicial, la paniculitis lipomembranosa se ha considerado una manifestación secundaria a procesos más comunes, como la insuficiencia venosa crónica asociada a dermatitis de estasis en las extremidades inferiores.
Habitualmente se presenta como una placa inflamatoria, unilateral o bilateral, en mujeres obesas de mediana edad. En ocasiones puede simular una erisipela (infección bacteriana de la piel y tejido subcutáneo).
En estadios más avanzados se observan placas subcutáneas escleróticas en las áreas distales de las piernas, que pueden originar la típica deformidad en botella de champán invertida.
El proceso también puede aparecer en asociación con otras alteraciones circulatorias, como la isquemia arterial de extremidades inferiores o las placas pigmentadas pretibiales de la diabetes mellitus.
Su asociación con vasculitis es poco frecuente. Asimismo, en algunos casos se ha descrito como un proceso primario del tejido celular subcutáneo, denominado lipodistrofia membranosa primaria, en contraposición a la forma secundaria, que suele ser un hallazgo histopatológico incidental.
Histopatología de la paniculitis lipomembranosa
Histopatológicamente, la paniculitis lipomembranosa se presenta como una paniculitis preferentemente lobulillar, acompañada de fibrosis e infiltración focal de macrófagos alrededor de lobulillos de pequeño tamaño.
En el interior de estos lóbulos se observan espacios quísticos de dimensiones variables —generalmente pequeños, aunque en ocasiones se identifican macroquistes—. Estas cavidades muestran áreas de necrosis del tejido adiposo, revestidas por un material amorfo e hialino, con un contorno ondulado que puede presentar una configuración en arabesco o semejar la cutícula de un parásito.
A nivel ultraestructural, se han descrito dos tipos de membranas:
-
Una membrana fina y electrodensa, sin estructuras tubulares.
-
Otra más gruesa, con estructuras microtubulares características, orientadas perpendicularmente a la cavidad del quiste.
Síntomas de la paniculitis lipomembranosa
Desde el punto de vista clínico, la paniculitis lipomembranosa se manifiesta mediante placas subcutáneas escleróticas y dolorosas, localizadas principalmente en las zonas distales de las piernas.
Este cuadro se observa con mayor frecuencia en mujeres obesas de mediana edad, habitualmente con antecedentes de insuficiencia vascular y dermatitis de estasis.
En algunos casos, el proceso puede desarrollarse en asociación con otras patologías inflamatorias.
Diagnóstico de la paniculitis lipomembranosa
Al igual que en otros tipos de paniculitis, el diagnóstico de la paniculitis lipomembranosa se establece principalmente mediante una biopsia para estudio histológico.
Tratamiento de la paniculitis lipomembranosa
Actualmente no existe un tratamiento sistémico específico que haya demostrado eficacia para la paniculitis lipomembranosa.
Se han descrito únicamente beneficios parciales con el uso de:
-
Medias de compresión elástica
-
Pentoxifilina, en casos asociados a insuficiencia venosa
Por ello, resulta clave un diagnóstico precoz, ya que la instauración temprana de estas medidas terapéuticas puede ayudar a disminuir la extensión y la gravedad de las lesiones.

Conclusión
La paniculitis engloba un conjunto de procesos inflamatorios que afectan al tejido graso subcutáneo y que pueden manifestarse de distintas maneras según su origen y evolución clínica.
-
El eritema nudoso es la forma más frecuente y, aunque suele ser benigno, en algunos casos puede ser el primer signo de una enfermedad sistémica.
-
La paniculitis mesentérica es poco común, con síntomas inespecíficos y, en muchas ocasiones, un hallazgo casual en pruebas de imagen.
-
La paniculitis lipomembranosa constituye una variante rara, habitualmente asociada a insuficiencia vascular o a otras patologías, cuyo diagnóstico depende de la biopsia.
El abordaje de estas patologías requiere siempre una evaluación clínica individualizada y, en la mayoría de los casos, un tratamiento dirigido a aliviar los síntomas y controlar las posibles complicaciones.
Por lo tanto, ante la sospecha de paniculitis es fundamental acudir a un especialista para obtener un diagnóstico preciso y un plan de tratamiento adaptado a cada caso.
BIBLIOGRAFIA
- https://www.saludsavia.com/contenidos-salud/articulos-especializados/que-es-la-paniculitis
- https://www.elsevier.es/es-revista-medicina-clinica-2-articulo-eritema-nudoso-S0025775308000328?code=zIBdXtVLGyqYFoN6EpxD7miATKO94C&newsletter=true
- https://www.redaccionmedica.com/recursos-salud/diccionario-enfermedades/eritema-nodoso
- https://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1889-836X2017000100035
- https://scielo.conicyt.cl/scielo.php?script=sci_arttext&pid=S0718-40262009000500014#:~:text=Los%20s%C3%ADntomas%20habituales%20de%20la,d%C3%ADas%20y%20a%C3%B1os%20de%20evoluci%C3%B3n
- https://actagastro.org/paniculitis-mesenterica-como-manifestacion-inicial-de-un-linfoma-de-celulas-b/#:~:text=peso%20(23%25).-,El%20procedimiento%20diagn%C3%B3stico%20de%20elecci%C3%B3n%20se%20basa%20en%20la%20obtenci%C3%B3n,manera%20percut%C3%A1nea%20o%20mediante%20cirug%C3%ADa.&text=Macrosc%C3%B3picamente%20se%20observa%20un%20engrosamiento,en%20ocasiones%20puede%20ser%20multinodular
- https://www.actasdermo.org/es-paniculitis-lipomembranosa-correlacion-clinico-patologica-8-articulo-13091527
- https://www.sciencedirect.com/science/article/abs/pii/S000173100673424X
- https://www.actasdermo.org/es-paniculitis-lipomembranosa-correlacion-clinico-patologica-8-articulo-13091527#:~:text=Actualmente%20no%20existe%20un%20tratamiento,venosa%2013%2C18%2C19
- https://encrypted-tbn0.gstatic.com/images?q=tbn:ANd9GcTbpWOxtdZBvYz4oeBSi7wAZbzWxNLAWo4WXw&usqp=CAU
- https://encrypted-tbn0.gstatic.com/images?q=tbn:ANd9GcRIf62rFMHbdBskwh9jaVc4KgrsH3NnVnFw2A&usqp=CAU
- https://www.researchgate.net/profile/Tomas-Rubio-Vela-2/publication/262707674/figure/fig1/AS:392509579644930@1470592984502/Figura-2-TAC-Abdominal-Aumento-de-densidad-de-la-grasa-mesenterica-de-distribucion_Q320.jpg
- https://multimedia.elsevier.es/PublicationsMultimediaV1/item/multimedia/13091527:103v97n06-13091527fig03.jpg?idApp=UINPBA000044

La radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo

¿Por qué hay quien no tolera las medias de compresión?

Presentación de un caso de quemadura por cáusticos en Paciente Diabético
Tendencia
-

 Divulgaciónhace 6 años
Divulgaciónhace 6 añosLa radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo
-
 Divulgaciónhace 4 años
Divulgaciónhace 4 años¿Por qué hay quien no tolera las medias de compresión?
-

 Divulgaciónhace 6 años
Divulgaciónhace 6 añosPresentación de un caso de quemadura por cáusticos en Paciente Diabético
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosCaso clínico de pie diabético en C.M.U.C.
-
 Divulgaciónhace 3 años
Divulgaciónhace 3 añosInsuficiencia Venosa Crónica
-

 Productoshace 4 años
Productoshace 4 añosApositos DACC Cutimed Sorbact
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosDesbridamiento
-

 Divulgaciónhace 5 años
Divulgaciónhace 5 añosLesiones por humedad

























You must be logged in to post a comment Login