En este nuevo artículo haremos un breve resumen sobre el pioderma gangrenoso y expondremos un caso clínico.
-
¿ Qué es el Pioderma gangrenoso?(1,2)
Es un trastorno infrecuente, que provoca la aparición de úlceras cutáneas de gran tamaño y muy dolorosas, en especial en miembros inferiores.
Su etiología o causa es desconocida; sin embargo, se considera que está relacionada con alteraciones del sistema inmunitario. Además, se ha observado una posible asociación con enfermedades inflamatorias intestinales, artritis y ciertos trastornos hematológicos.
-
Curso clínico del Pioderma gangrenoso.(1–3)
El curso y la evolución hacia la úlcera varían según cada paciente; sin embargo, de manera general, la lesión suele iniciarse como un bulto o erupción rojiza en la piel, semejante a una picadura. Con el paso del tiempo, esta evolución tiende a ser desfavorable, ya que la zona se necrosa y acaba transformándose en una úlcera de mayor tamaño.
En cuanto a sus características clínicas, la úlcera por pioderma gangrenoso suele ser profunda, con bordes bien definidos y sobreelevados, rodeados por un halo eritematoso o violáceo. El área periulceral, por su parte, se presenta enrojecida e indurada.
Puede aparecer una única lesión o varias simultáneamente. Con frecuencia, a partir del nódulo inicial, la lesión progresa rápidamente y se transforma en una úlcera profunda en un plazo de apenas 24 a 48 horas.
Según el tipo de pioderma, el cuadro puede comenzar con un nódulo, una pústula o una ampolla, lo que determinará su clasificación específica; por ejemplo, pioderma gangrenoso ampolloso.
En resumen, el pioderma gangrenoso es una dermatosis neutrofílica caracterizada por la aparición de una úlcera necrótica, de rápido crecimiento, muy dolorosa y con bordes inflamatorios y socavados.
Tras la cicatrización, suele quedar una cicatriz atrófica y cribiforme, frecuentemente acompañada de hiperpigmentación residual.
-
Diagnóstico.
El diagnóstico del Pioderma se realiza mediante las características clínicas y confirmación con biopsia del tejido.
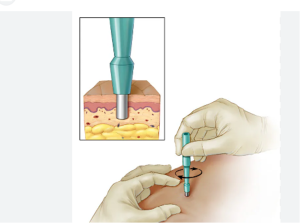
Imagen de biopsia. (4)
El diagnóstico temprano del pioderma gangrenoso es fundamental, ya que permite iniciar rápidamente el tratamiento adecuado. De esta manera, se evita la progresión de la lesión y la aparición de secuelas, reduciendo además el tiempo de dolor y favoreciendo una evolución clínica más rápida y favorable.
-
Tratamiento(1,3,5)
La inmunosupresión es la base para manejar el Pioderma de forma sistémica mediante los corticoides sistémicos y la ciclosporina A.
A nivel tópico, el tratamiento del Pioderma, tiene una doble finalidad; manejo de la lesión mediante la eliminación del tejido necrótico, control del exudado, prevención y control de la sobreinfección, reducir el dolor y favorecer la cicatrización; y por otro lado, controlar el proceso inflamatorio con inmunosupresores tópicos.
Son útiles las curas húmedas con soluciones astringentes en piodermas exudativos y soluciones antisépticas, así como los antibióticos tópicos, o los corticoides tópicos en tratamiento coadyuvante de los medicamentos sistémicos.
-
Caso clínico
Paciente varón de 80 años, independiente para las AVBD que acude a nuestro servicio de Enfermería por ulceras en pierna Izquierda en tratamiento con Decloban pomada y polihexanida en gel alternando los días, y a la llegada a nuestro centro estaba realizando curas con apósitos urgo start plus.
Antecedentes: insuficiencia venosa crónica, policitemia vera.
Tratamiento habitual: con Adiro y furosemida.
Refiere haber iniciado hace 6 meses con una única úlcera necrótica tras comenzar con hidroxicarbamida para su patología de base, debiendo ser retirado tras biopsia de herida tomada y confirmación de pioderma.
Ha tomado ATB oral ciprofloxacino 7 días c/12h por infección por pseudomona areuginosa.
Exploración:
Se observa vendaje torniquete en zona afectada con apósito que cubre toda la superficie lateral externa de las lesiones, con tejido necrótico y esfacelado, y exudado moderado compatible con infección.
Piel perilesional eritematosa, edema perilesional sin fóvea. Signos compatibles con infección.
Se observan varices tronculares dilatadas en ambos MMII, telangiectasias más acentuadas en zonas de maleolos de ambos MMII.
Pulsos distales en ambos MMII presentes.
No refiere claudicación intermitente.
Valoración:
- ITB en pierna derecha de 1.07 mmhg.
- ITB en pierna izquierda de 1.2mmhg.
- Escala Fedpalla: grado II pronóstico bueno para la epitelización.
- Escala EVA: 10 en reposo y aumentado al tacto.
- Escala CEAP: C2
- Diagnóstico: Pioderma gangrenoso s/a tratamiento policitemia vera.
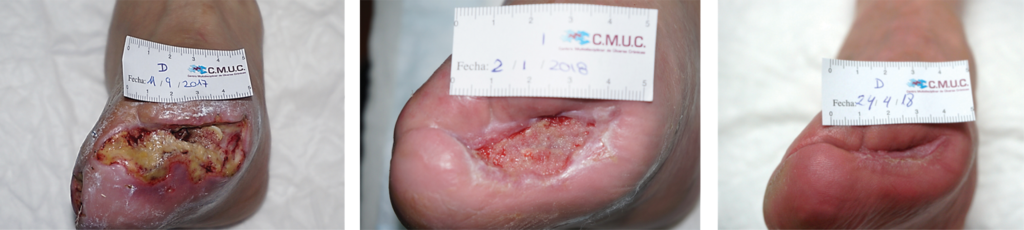
En las siguiente imágenes veremos la evolución favorable de un Pioderma gangrenoso hasta conseguir su epitelización.
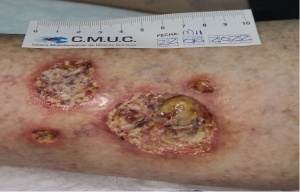
Imagen 1. Valoración inicial Pioderma gangrenoso. CMUC
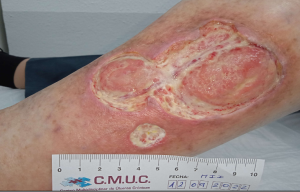
Imagen 2. Pioderma gangrenoso a los 3 meses de tratamiento. CMUC
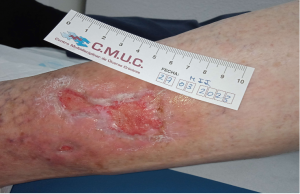
Imagen 3. Pioderma gangrenoso a los 9 meses de tratamiento. CMUC
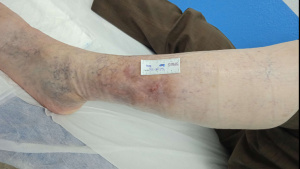
Imagen 4. Alta del paciente con Pioderma gangrenoso por epitelización. CMUC
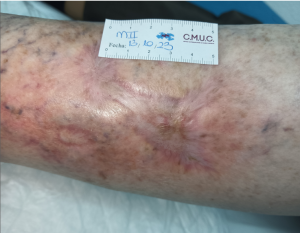
Imagen 5. Cicatriz tras curación de pioderma. CMUC
Tras 15 meses de tratamiento, sesiones de oxígeno hiperbárico se consigue la epitelización de las lesiones, que además de padecer Pioderma se ha tratado la sobreinfección constante y la insuficiencia venosa.
Inicialmente se comenzó con desbridamiento cortante tras anestesia local, sesiones de ozonoterapia gas y curas en ambiente húmedo con corticoides tópicos hasta comenzar sesiones de oxígeno hiperbárico.
Posteriormente se utilizó alginato de plata en pasta, para combatir la infección junto con antibióticos orales, según resultado de cultivos y antibiogramas, y manejo del exudado, en una etapa de la lesión más exudativa.
Finalmente se consiguió la epitelización completa con proteasa activa.
Las curas se realizaron bajo el concepto TIMERS y en ambiente húmedo, junto con vendajes de compresión de tracción corta que provoco una reducción del edema, aumento del drenaje linfático entre otros efectos positivos de la terapia compresiva.
Recomendaciones al alta;
- Higiene diaria con jabón a base de aceites ozonizados.
- Hidratación con hidratante a base de aceites ozonizados.
- Colocación diaria de media compresiva.
- Deambulación activa diaria.
Bibliografía.
- Pioderma gangrenoso – Síntomas y causas – Mayo Clinic [Internet]. [citado 22 de abril de 2024]. Disponible en: https://www.mayoclinic.org/es/diseases-conditions/pyoderma-gangrenosum/symptoms-causes/syc-20350386
- Pioderma gangrenoso – Trastornos dermatológicos – Manual MSD versión para profesionales [Internet]. [citado 22 de abril de 2024]. Disponible en: https://www.msdmanuals.com/es-es/professional/trastornos-dermatol%C3%B3gicos/hipersensibilidad-y-trastornos-reactivos-de-la-piel/pioderma-gangrenoso
- Ferrándiz-Pulido C, García-Patos Briones V. Pioderma gangrenoso. Diagnóstico y tratamiento. Piel Form Contin En Dermatol. 1 de enero de 2008;23(1):24-9.
- Biopsia de piel – Mayo Clinic [Internet]. [citado 23 de abril de 2024]. Disponible en: https://www.mayoclinic.org/es/tests-procedures/skin-biopsy/about/pac-20384634
- Suárez-Pérez JA, Herrera-Acosta E, López-Navarro N, Vilchez-Márquez F, Prieto JD, Bosch RJ, et al. Pioderma gangrenoso: Presentación de 15 casos y revisión de la literatura. Actas Dermo-Sifiliográficas. 1 de marzo de 2012;103(2):120-6.


 Divulgaciónhace 7 años
Divulgaciónhace 7 años
 Divulgaciónhace 4 años
Divulgaciónhace 4 años
 Divulgaciónhace 3 años
Divulgaciónhace 3 años
 Productoshace 5 años
Productoshace 5 años
 Divulgaciónhace 5 años
Divulgaciónhace 5 años
 Divulgaciónhace 7 años
Divulgaciónhace 7 años
 Divulgaciónhace 7 años
Divulgaciónhace 7 años
 Divulgaciónhace 4 años
Divulgaciónhace 4 años



































You must be logged in to post a comment Login