Divulgación
Introducción a la Celulitis Infecciosa
Publicado
hace 5 añosel
Por
CMUC Admin
Índice
Introducción (1-3)
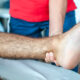
La celulitis es una infección aguda piógena de la piel y los tejidos blandos que produce gran morbilidad y graves gastos al sistema de salud en todo el mundo.
Es la infección de partes blandas más frecuente, con una incidencia estimada de 2 casos por 1.000 pacientes-año (McNamara DR, 2007).
Es una entidad de presentación relativamente frecuente y su diagnóstico precoz es clave para el tratamiento oportuno del paciente, por lo que debemos estar instruidos en su clínica, diagnóstico y alternativas de tratamiento.
La celulitis y la erisipela son infecciones agudas localizadas de partes blandas que ocurren como resultado de la entrada de bacterias a través de una barrera cutánea alterada. Son entidades frecuentes: se estiman unos 200 casos por cada 100.000 personas cada año y representan hasta un 10% de los ingresos hospitalarios. Comprometen las extremidades inferiores (EEII) en el 70-80% de los casos y ocurren con igual frecuencia en hombres y en mujeres. La celulitis se presenta generalmente en individuos de edad media y adultos mayores, mientras que la erisipela se da en edades extremas de la vida.
Concepto (1-5)
La celulitis es una infección cutánea bacteriana común y potencialmente seria. La piel afectada tiene un aspecto inflamado y rojo, y suele ser dolorosa y caliente al tacto.
Seguna Raff AB, 2016 La celulitis es un proceso inflamatorio agudo de origen infeccioso que afecta a la dermis y tejido celular subcutáneo y que suele manifestarse como un área de piel eritematosa, edematosa y caliente.
Por lo general, la celulitis afecta la piel en la parte inferior de las piernas, pero puede presentarse en el rostro, los brazos y otras zonas. Esta enfermedad sucede cuando entran bacterias en la piel a través de una fisura o rotura.
Si no se trata, la infección se puede diseminar a los ganglios linfáticos y al torrente sanguíneo, con rapidez puede poner la vida en riesgo. Por lo general, no se contagia entre personas.
En ocasiones la infección puede ser necrotizante y afectar a planos profundos. Los datos clínicos que sugieren la afectación de planos profundos son (Stevens DL, 2014):
- Dolor desproporcionado para la lesión visible.
- Fracaso en la respuesta a tratamiento antibiótico inicial.
- Edema o induración del tejido celular subcutáneo, extendiéndose en un área mayor que la lesión cutánea.
- Afectación del estado general, en ocasiones con confusión o estupor.
- Crepitación (presencia de gas en tejidos).
- Lesiones bullosas, equimosis o necrosis cutánea.
Cabe diferenciar la erisipela como un cuadro infeccioso limitado a la dermis, sin afectación por tanto de tejido celular subcutáneo ni otros planos profundos, y caracterizado por una lesión cutánea más definida.
Signos y Síntomas (1-5)
Se presenta habitualmente como una placa eritematosa, dolorosa y caliente, con bordes mal definidos y de crecimiento progresivo, prácticamente siempre unilateral. Su localización más frecuente es en las extremidades inferiores (Stevens DL, 2014). En ocasiones puede haber vesículas, ampollas y equimosis; ocasionalmente pueden desarrollarse colecciones purulentas en tejidos profundos (absceso cutáneo). Lo más habitual es que se acompañe de fiebre.
Los signos y síntomas posibles de la celulitis, que suele ocurrir incluyen los siguientes:
- Área roja en la piel que tiende a expandirse.
- Hinchazón
- Sensibilidad
- Dolor
- Sensación de calor
- Fiebre
- Manchas rojas
- Ampollas
- Piel de naranja
La celulitis compromete la dermis reticular y la hipodermis y puede generar daño linfático permanente. El área afectada se caracteriza por aumento de temperatura, edema, dolor y eritema, tiene bordes irregulares, pero puede respetar áreas de piel en un patrón impredecible. Pueden aparecer ampollas, ampollas hemorrágicas y pústulas, que pueden evolucionar a úlceras o con puntos de supuración superficial. La localización más común es en EEII. (3)
La erisipela compromete la dermis superficial y los vasos linfáticos superficiales, produciendo una placa eritematosa, sobre elevada, firme y bien delimitada, con aumento de la temperatura local, y dolorosa a la palpación. La localización más frecuente es la cara.(3)
Algunos pacientes pueden presentar síntomas sistémicos, probablemente secundarios a la respuesta inflamatoria e inmunológica ante las toxinas estreptocócicas. Una minoría desarrolla sepsis severa, gangrena local o fascitis necrosante. (3)
En la práctica clínica es difícil distinguir ambas, e incluso pueden coexistir ambos procesos. Algunos clínicos, sobre todo en Europa, consideran que son sinónimos (erisipela correspondería a una celulitis superficial) (3)
Factores predisponentes y causas (1-5)
Existen ciertos factores predisponentes para su desarrollo (Quirke M, 2017):
- Solución de continuidad de la piel (trauma, herida, úlcera, etc.).
- Inflamación cutánea previa (eccema, etc.).
- Insuficiencia venosa o linfática con edema.
- Obesidad.
- Inmunosupresión (diabetes mellitus, VIH, etc.).
- Intertrigo interdigital (con fisuras o no).
- Infección cutánea preexistente (impétigo, tinea pedis, etc.).
- Celulitis previa.
A nivel local encontramos los siguientes factores predispoenentes:
- Intertrigo interdigital: principal puerta de entrada clínicamente evidente. El reservorio bacteriano suele ubicarse en los espacios interdigitales, colonizados por Streptococcuso por Staphylococcus aureus.
El 77% de los pacientes con celulitis tienen una puerta de entrada siendo en el 50% de los casos una infección fúngica superficial.
- Cambios cutáneos previos como úlceras, traumatismos, edema, radioterapia o dermatosis.
- Insuficiencia venosa: dermatitis de estasis, úlceras venosas y linfedema.
- Linfedema-disección de ganglios linfáticos (cirugía de cáncer de mama o anormalidades linfáticas.
- Celulitis previa: un episodio de celulitis en EEII tiene una tasa de recurrencia anual de 8-20% en los siguientes 1-3 años, especialmente en el mismo lugar.
- Safenectomía previa: la infección puede ocurrir precozmente postcirugía o hasta años después (promedio de 8-10 meses).
- Ubicación: el área pretibial predispondría a episodios recurrentes.
A nivel sistémico, encontramos como factores predisponentes:
- Obesidad: se asocia a insuficiencia venosa, drenaje linfático alterado, aumento de la fragilidad cutánea e higiene deficiente.
- Otros: tabaco (factor de riesgo para recurrencias), diabetes mellitus, alcoholismo, inmunosupresión e historia de cáncer. Se ha descrito susceptibilidad genética.
Además de esta clasificación para los Factores de riesgo, existen otras clasificaciones como:
– Generales:
- No modificables: embarazo, raza blanca
- Modificables: insuficiencia venosa (la más frecuente), edema linfático; enfermedad arterial periférica, inmunosupresión, diabetes
– Locales:
- No modificables: traumatismos, mordeduras de animales y picaduras de insectos, tatuajes
- Modificables: úlceras, eczema, pie de atleta (tinea pedis), quemaduras etc.
La celulitis es causada por una amplia gama de bacterias. La mayoría de los casos se producen por Streptococcus pyogenes o Staphylococcus aureus. (27% y 51% de los casos, respectivamente).
Diagnóstico (1-5)
El diagnóstico se basa en las manifestaciones clínicas. La celulitis afecta con más frecuencia las extremidades inferiores, donde se encuentra una zona de la piel dolorosa con la palpación, eritematosa e hinchada. En casos graves puede haber ampollas, úlceras, edema, linfangitis y adenomegalia. El paciente tiene fiebre y malestar general. En etapas tardías puede haber signos de sepsis, tales como hipotensión y taquicardia.
Varias entidades, especialmente en el miembro inferior, pueden tener signos y síntomas similares. El diagnóstico que más se presta a confusión es el de dermatitis por estasis venosa.
Debido a que puede haber errores diagnósticos con la observación clínica sola, a veces se recomiendan estudios complementarios para confirmar o refutar el diagnóstico, tales como:
- Análisis de Sangre: El aumento de la proteína C reactiva es mejor indicador de infección bacteriana que la leucocitosis, pero las cifras de proteína C reactiva normales no permiten excluir una infección.
El recuento de glóbulos blancos, VSG y PCR generalmente están elevados, pero valores normales no descartan el diagnóstico. - Los hemocultivos. Las recomendaciones CREST (Northern Ireland Clinical Resource Efficiency Support Team) de 2005 sobre el tratamiento de la celulitis en adultos aconsejan efectuar hemocultivos sólo en pacientes con síntomas generales significativos, incluida la fiebre >38°C.
Los hemocultivos son positivos en menor del 5% de los casos y se solicitan solo en aquellos pacientes que presentan toxicidad sistémica, inmunosupresión o enfermedad muy extensa, ya que sus resultados no son los más precisos sino son el perfil del paciente mencionado.
- Cultivos de exudado y biopsias. En infecciones purulentas como pústulas y abscesos deben ser drenadas y diagnosticadas mediante cultivo. Los gérmenes más frecuentes fueron S aureus y Streptococcus (56% y 21%, respectivamente).
Las recomendaciones CREST sugieren el empleo de muestras de hisopado en heridas con celulitis, los cuales muestran resistencia a los antibióticos (ATB) empíricos administrados inicialmente, por lo que la toma de un cultivo sirve como indicativo para la pauta del antibiótico correcto.
En un estudio prospectivo de 50 pacientes con celulitis, los cultivos de biopsias y aspiración de piel fueron positivos en el 20% y el 10%, respectivamente.
El cultivo de exudado es el más utilizado en nuestros centros.
- Otra aproximación para determinar la causa es la detección de respuesta inmunológica sistémica a los antígenos del Streptococcus (A, C y G) mediante la detección de anticuerpos antiestreptolisina O, antideoxirribonucleasa B y antihialuronidasa; se encuentra evidencia de infección estreptocócica reciente hasta en el 70% de los casos de celulitis de EEII.
- Estudios por imágenes. Los estudios por imágenes son útiles cuando se sospecha un absceso subyacente asociado con la celulitis o fascitis necrosante o cuando el diagnóstico de celulitis es incierto, pudiendo ser descartado de una trombosis profunda mediante una ecografía Doppler.
- Otros estudios, como la resonancia magnética (RM), pueden ser útiles en los pacientes con diagnóstico de celulitis equívoco o con presunta fascitis necrosante. Las alteraciones de la señal se hallan en la fascia profunda en los pacientes con infecciones necrosantes de los tejidos blandos. En la celulitis, las alteraciones de intensidad de la señal están sólo dentro de la grasa subcutánea.
Complicaciones (4-6)
Los episodios recurrentes de celulitis pueden dañar el sistema de drenaje linfático y provocar la hinchazón crónica de la extremidad afectada.
La infección puede expandirse a la capa profunda del tejido que se denomina revestimiento de la fascia. La fascitis necrotizante es un ejemplo de una infección de la capa profunda. Es una emergencia extrema.
Prevención de la celulitis en las personas en riesgo (3-6)
Varios estudios prospectivos y retrospectivos sugieren que una gran proporción de los pacientes con celulitis sufren recidivas, especialmente aquéllos con factores predisponentes no tratados.
No hay evidencia de que el tratamiento de los factores de riesgo pueda prevenir la celulitis, salvo en el edema linfático. En este último, el tratamiento linfático descongestivo, que consiste en la manipulación del sistema linfático mediante el masaje, se asoció con menor recidiva de la celulitis. En un estudio prospectivo de 299 personas sometidas a tratamiento linfático descongestivo, la incidencia de la celulitis disminuyó de 1,10 a 0,65 infecciones por persona por año.
Para evitar recidivas o prevenir la celulitis infecciosa os damos los siguientes consejos basicos:
- Lavado y secado de la piel minuciosamente.
- Hidratación de la piel diaria y examen de esta, con la intención de buscar grietas, lesiones y/o puntos en la piel que nos puedan alertar. La desecación favorece la entrada de patógenos por ello la importancia de la hidratación.
- Acudir habitualmente al podólogo, ya que la principal entrada se produce por los pies, por ello es importante el cuidado e higiene de los dedos, uñas y pies. Cuidado con el corte de uñas y con los hongos en los pies.
- Evitar el calor excesivo.
- No utilizar ropa interior que apriete a nivel de la cintura y de MMII.
- No usar la cera para la depilación.
- Uso de calcetín para evitar el frio. En nuestro centro recomendamos calcetines MUVU.
- Caminar diariamente y evitar estar en pie derecho.
- No recibir tratamientos con acupuntura y/o otros similares.
- Uso de medias de compresión media. (6)
Tratamiento (3-6)
El objetivo del tratamiento radica en controlar la infección, aliviar los síntomas, y evitar las complicaciones locales, secuelas y episodios recidivantes.
Las medidas generales son reposo, elevación de los miembros afectados y analgesia.
Se debe marcar claramente la zona con celulitis y revisarla para evaluar su progresión o regresión a fin de determinar la eficacia del tratamiento ATB, por eso es importante el manejo por un equipo multidisciplinar bien formado y especializado.
Sin embargo, aún no se sabe con certeza cuál es la opción antibiótica óptima, ni la duración del tratamiento. Las recomendaciones CREST todavía aconsejan amoxicilina o flucloxacilina para la mayoría de los casos de celulitis causados por S aureus,Streptococcus, o cuando no se identificó el germen, pero los médicos deben tener en cuenta el aumento del S aureus resistente a meticilina (SARM) extrahospitalario.
La clindamicina también es terapéutica, con sensibilidad de hasta el 93% de las cepas aisladas. No obstante, la resistencia es frecuente y se la asocia con casos de Clostridium difficile, por lo que ante la aparición de diarrea se la debe suspender.
Cuidados y recomendaciones para aplicar los pacientes
Para ayudar a aliviar el dolor y la hinchazón os damos las siguientes recomendaciones:
- Coloca un paño húmedo y frío en la zona afectada según sea necesario para tu comodidad.
- Eleva la parte afectada de tu cuerpo.
- Pregúntale a tu médico si podría ser útil usar vendas o medias de compresión.
- Pídele a tu médico que te indique un analgésico para tratar el dolor.
- Derivación a un especialista según los resultados obtenidos con el principal tratamiento ambulatorio, como el dermatólogo o especialista en enfermedades infecciosas.
- La mayoría de las heridas superficiales necesitan de la aplicación de un ungüento, por lo que aplicar una crema protectora es fundamental y acudir a enfermería para su tratamiento.
Bibliografía:
- Celulitis – Síntomas y causas – Mayo Clinic [Internet]. [citado 8 de septiembre de 2020]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/cellulitis/symptoms-causes/syc-20370762
- Latacunga P, Liliana J. Celulitis infecciosa. 2018 [citado 8 de septiembre de 2020]; Disponible en: http://dspace.utb.edu.ec/handle/49000/4492
- Diagnóstico y tratamiento de la celulitis – Artículos – IntraMed [Internet]. [citado 8 de septiembre de 2020]. Disponible en: https://www.intramed.net/contenidover.asp?contenidoid=77094
- Raya-Cruz M, Ferullo I, Arrizabalaga-Asenjo M, Nadal-Nadal A, Díaz-Antolín MP, Garau-Colom M, et al. Infecciones de piel y partes blandas en pacientes hospitalizados: factores epidemiológicos, microbiológicos, clínicos y pronósticos. Enferm Infecc Microbiol Clin. 1 de marzo de 2014;32(3):152-9.
- Valderrama-Beltrán S, Cortés JA, Caro MA, Cely-Andrado L, Osorio-Pinzón JV, Gualtero SM, et al. Guía de práctica clínica para el diagnóstico y manejo de las infecciones de piel y tejidos blandos en Colombia. Infectio. 9 de septiembre de 2019;23(4):318.
- Elizabeth Webb, Teresa Neeman, Francis J.Bowden, Jamie Gaida et al. Compression therapy to prevent recurrent cellulitis of the leg. 2020.
Divulgación
Pie plano valgo infantil
Publicado
hace 2 semanasel
2 de febrero de 2026Por
CMUC Admin
Desde siempre se ha hablado mucho sobre el tema del pie plano valgo infantil, pero cada vez hay más artículos y revisiones bibliográficas que nos aportan luz y protocolos a seguir.
El pie plano valgo infantil es una de las patologías que se presenta con mayor frecuencia en la práctica clínica. En una revisión de la literatura médica se indica que el dolor en el pie y tobillo es un motivo de consulta frecuente en las consultas de Pediatría de Atención Primaria. Además, es una preocupación común para los padres y continúa siendo un tema debatido por los profesionales de la salud. (2-9)
Las características que definen al pie plano valgo cuando está en carga son la presencia del calcáneo en valgo, la pérdida del arco longitudinal interno, la prominencia medial de la cabeza del astrágalo y la abducción del antepié. (4,7,9)
Índice
Síntomas
Además del aspecto que posee un pie plano, en el que se puede apreciar que hay menos arco de lo normal, existen otros síntomas que pueden estar indicándonos que sufrimos esta afección:
-
Dolor en la musculatura de la zona interna de la pierna: al estar trabajando muy forzado, debido a que el pie cae hacia dentro, se produce tendinitis y aparece el dolor.
-
Dolor en el dorso al hundirse el pie: los huesos en la zona dorsal arriba se pellizcan y se producen picos artrósicos.
Causas del pie plano valgo
Como curiosidad se debe comentar que nacemos con los pies planos, pero lo normal es que sea un pie plano flexible y que, con el tiempo y el crecimiento del niño, se corrija.
No obstante, también puede darse el caso de que un adulto, con un pie normal, desarrolle un pie plano a causa de una disfunción tibial posterior. Esto significa que el músculo que sujeta el arco deja de trabajar provocando que el pie cada vez se caiga más hacia dentro.
Diagnóstico del pie plano valgo
Para diagnosticar esta patología correctamente, existen sistemas de análisis de la huella con plataforma de presiones, de esta manera vemos en el ordenador cómo es la huella y con eso podemos determinar el diagnóstico.
Pero lo más importante en un pie plano es su apellido. Puede ser flexible, semi flexible o rígido. Para saber de cuál se trata, se realizan diferentes test biomecánicos:
-
Test de Jack: consiste en subir el dedo gordo del paciente. Se tiene que formar el arco y si no es así, es positivo.
-
Heel Rise Test: al ponerse de puntillas, se tiene que formar arco y el talón irse hacia fuera. Si no se forma, es positivo.
Cómo interpretar los test
En el caso de que ambos test sean negativos, se trata de un pie plano flexible, lo que quiere decir que tiene un buen pronóstico y que, en principio, este niño con pie plano en edad adulta no lo tendrá. Existe una probabilidad alta de que se solucione el problema.
Si ambos test son positivos se trata de un pie rígido, un pie plano estructural en el que los huesos están planos, siendo necesario operar.
Por último, si sale un test positivo y uno negativo es que se trata de un pie semiflexible que con un buen tratamiento se puede llegar a corregir sin necesidad de operar.
En el diagnóstico, existen otros test como el de pronación máxima o resistencia a supinación, aunque en principio con estos se podría clasificar.
El pie plano rígido por etiología congénita o neurológica requiere tratamiento, ya sea quirúrgico u ortopodológico. (2,3)
El pie plano asintomático como una variable fisiológica y sugieren tratar el pie plano sintomático solo si es persistente, ya que este se autocorrige y resuelve espontáneamente con la edad en la mayoría de los casos y no determina mayor incidencia de dolor ni de limitación funcional.
Independientemente de la sintomatología, en los pies planos valgos flexibles se puede observar en dinámica en el periodo de medio apoyo, una reducción de la flexión dorsal del tobillo, un aumento de eversión del retropié y un aumento de la abducción y supinación del antepié. En el periodo propulsivo se observa la falta de inversión en el retropié, un aumento de flexión plantar del antepié y una disminución de aducción en el antepié. (4)
Variantes del pie plano valgo (además del flexible o rígido)
A parte de los pies planos flexibles o rígidos hay otras variantes que cito a continuación:
Pie plano asociado a escafoides accesorio
El escafoides tarsiano es un hueso supernumerario que se localiza en la parte interna del pie, un par de centímetros distal e inferior al maléolo tibial, en la zona interna del escafoides. Aparece como un centro de osificación secundario, persistiendo separado del resto del escafoides y unido a él con un tejido fibroso en un 2% de la población adulta. Este osículo supernumerario se llama os escafoideo o escafoides accesorio. Ocasionalmente, se funde completamente con el resto del hueso formando un escafoides con un extremo interno anormalmente prominente e incurvado, esto es el escafoides corneado o escafoides cornudo.
En muchas ocasiones, el escafoides corneado, o la presencia de un escafoides accesorio, es causa de un pie plano valgo, bien por una inserción anómala del tendón del tibial posterior que interviene proporcionando una contención dinámica del arco interno del pie, o bien por fracturas no visibles radiográficamente en la unión de los dos huesos, que también provocan una insuficiencia de dicho tendón.
También la sobrecarga, la marcha prolongada o el roce del zapato pueden ser causa de dolor, en algunas ocasiones muy invalidante, que no permite al niño una actividad física o una vida normal. En la inspección de la zona interna del pie, donde se localiza el escafoides, se nota un abultamiento duro y doloroso a la palpación y con la contracción o el estiramiento del tibial posterior.
Cómo puede causar pie plano valgo y qué síntomas da
En esta situación, el tratamiento inicial es conservador: reposo, antiinflamatorios, plantillas con soporte del arco interno, tratamiento rehabilitador, analgésico e incluso la infiltración local con corticoides. A veces se ha optado por el reposo obligado mediante la colocación de una inmovilización de yeso, que los niños toleran mal.
En último extremo, y siempre que hayan fracasado las medidas conservadoras, se recurrirá al tratamiento quirúrgico, que consistirá en la extirpación del escafoideo o en la resección del cuerno del escafoides, según el caso, y en el retensado del tibial posterior.
Pie plano por coalición tarsiana
También llamado pie plano por barra ósea o pie plano espástico peroneal, puede ser un pie rigurosamente normal en la edad infantil o con un plano moderado, aunque puede encontrase en la exploración una leve limitación de la movilidad subastragalina. En una época preadolescente, con el aumento de peso y actividad, puede hacerse doloroso de forma intermitente, con una contractura espástica de los peroneos y una clara limitación de la movilidad, que en etapas tempranas puede corregirse si se explora con una anestesia general o una infiltración de anestesia local, ya que la espasticidad muscular reactiva es más importante que la fusión ósea en proceso.
Diagnóstico por imagen: radiografía, resonancia y TAC
La imagen radiográfica en etapas infantiles es poco demostrativa y solo en casos de mucha espasticidad un buen estudio de resonancia magnética o tomografía computarizada nos indica la zona de fusión. En etapas pre- y adolescentes se encuentra el calcáneo con “morro de oso hormiguero”, que tiende a unirse con el escafoides o termina haciéndolo. Estas suelen ser las barras calcáneo-escafoideas, que son las más sencillas de tratar quirúrgicamente, pudiéndose revertir el proceso si se diagnostica precozmente.
Las barras también pueden estar entre astrágalo y calcáneo, más frecuentes y difíciles de tratar, o bien entre otros huesos del tarso.
Pie plano del astrágalo vertical congénito
Es una patología rara y donde el pie aparece desde el nacimiento con una clara deformidad en talo, valgo y abducto. La deformidad suele ser rígida y en la zona interna del arco hay una prominencia que hace que el arco esté invertido y sea convexo. Es interesante conocerlo, porque puede confundirse con un pie talo en los casos más leves.
El tratamiento debe comenzarse de forma urgente con yesos correctores, intentando hacer una reposición del astrágalo en el lugar adecuado, pero con mucha frecuencia es un pie problemático y que termina sufriendo diversos procedimientos quirúrgicos. Radiográficamente, se caracteriza por un astrágalo vertical con la cabeza en la planta del pie. (7)
Pie plano valgo: asociaciones y tratamiento ortopodológico
Además, algunos estudios indican que en la adolescencia y en la edad adulta, el pie plano valgo puede estar asociado con fascitis plantar, aquileítis plantar, tendinitis del tibial posterior, hallux abductus valgus, hallux rigidus, condromalacia rotuliana y síndrome de dolor patelofemoral (10)
Por todos estos motivos, algunos autores defienden la realineación preventiva en los pies planos asintomáticos severos, sin que existan pruebas de que estos pies se conviertan en sintomáticos sin tratamiento. (8)
La finalidad del tratamiento ortopodólogico mediante el uso de soportes plantares es utilizar las fuerzas de reacción del suelo para modificar la posición del eje de rotación de la articulación subastragalina, disminuir la magnitud del momento de pronación, disminuir la velocidad del movimiento de pronación y provocar un equilibrio de fuerzas entre momentos pronadores y supinadores a través del soporte plantar para disminuir las fuerzas tensoras de ligamentos y fascia plantar en la columna interna. (6)
Caso Clínico
Es hora de abordar el caso clínico visto en consulta de un paciente que acude a porque su madre le observa que tiene una huella aplanada del pie.
El paciente sólo tiene 3 años y medio, es una edad perfecta, pues queda demostrado la eficacia que realiza las ortesis plantares a partir de esta edad y hasta los 8 años, tras esta edad es muy complicado hablar de corrección pues la morfología del pie de un niño de 8 años es prácticamente igual que en su edad adulta.
Cada vez y de forma positiva llegan a consulta niños con esta edad, pues hace unos años lo normal es que vinieran pasados los 8 años y ahí la eficacia del tratamiento se nos complica.
Como os decía anteriormente, el paciente es varón con 3 años y medio de edad que acude a consulta para exploración biomecánica.
Observaciones
Durante la exploración observamos todos los rangos articulares del pie compatibles con la normalidad. Al llegar a las tibias observamos un aumento de la torsión tibial interna (aunque dentro de los límites normales de su edad), me refiero que con el paso de los años y de forma fisiológica esa tibia tenderá a rotar hacia la normalidad.Los niveles de cadera también son adecuados, pero al llegar a la visión en el podoscopio encontramos un valgo acentuado acompañado de un aplanamiento del arco interno. Por lo que nos ponemos manos a la obra a la realización de unas ortesis plantares que mantenga en posición neutra el talón con respecto a la tibia y normalice la estructura del arco interno. En estos casos el abordaje en estas edades nos proporciona un pronóstico más favorable y positivo que si atendemos al paciente con más edad.

Imagen de podoscopio – huella plana

Visión posterior – retropie valgo, más acentuado en izquierdo
Bibliografía
- Evans AM. The flat-footed child–to treat or not to treat: what is the clinician to do?J Am Podiatr Med Assoc. 2008;98:386-93.
- Evans AM, Rome K. A Cochrane review of the evidence for non-surgical interventions for flexible pediatric flat feet.Eur J Phys Rehabil Med. 2011;47:69-89.
- Harris EJ, Vanore JV, Thomas JL, Kravitz SR, Mendelson S, Mendicino RW,et al. Diagnosis and treatment of pediatric flatfoot.J Foot Ankle Surg. 2004;43:341-73.
Otras referencias
- MacKenzie JA, Rome K, Evans AM. The efficacy of nonsurgical interventions for pediatric flexible flat foot: a critical review.J Pediatr Orthop. 2012;32:830-4.
- Pfeiffer M, Kotz R, Ledl T, Hauser G, Sluga M. Prevalence of flat foot in preschool-aged children. 2006;118:634-9.
- Sullivan JA. Pediatric flatfoot: evaluation and management.J Am Acad Orthop Surg. 1999;7:44-53.
- Trujillo P, Reina M, Serrano D, Munuera PV. Estudio del efecto corrector de las ortesis con posteado interno de talón en el retropié valgo infantil: resultados. Rev Esp Podol. 2008;19:6-9.
- Yagerman SE, Cross MB, Positano R, Doyle SM. Evaluation and treatment of symptomatic pes planus.Curr Opin Pediatr. 2011;23:60-7.
- Hösl M, Böhm H, Multerer C, Döderlein L. Does excessive flatfoot deformity affect function? A comparison between symptomatic and asymptomatic flatfeet using the Oxford Foot Model.Gait Posture. 2014;39:23-8.
- Leung AKL, Mak AFT, Evans JH. Biomechanical gait evaluation of the immediate effect of orthotic treatment for flexible flat foot.Prosthet Orthot Int. 1998;22:25-34.
Divulgación
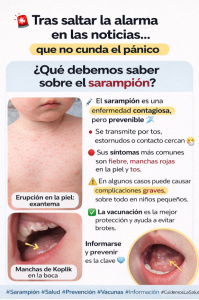
Sarampión, una enfermedad altamente contagiosa
Publicado
hace 3 semanasel
29 de enero de 2026Por
CMUC Admin
El sarampión es el paradigma de la enfermedad más infecciosa que existe. Mientras que una persona con gripe contagia a 1 o 2, alguien con sarampión puede infectar hasta a 18 personas. El virus queda suspendido en el aire hasta dos horas después de que el enfermo se haya ido, lo que facilita brotes explosivos en poco tiempo.
La alarma no es solo por la velocidad de contagio, sino por lo que ocurre después. El virus puede causar neumonía grave, encefalitis y la amnesia inmunológica. El virus “borra” las defensas del cuerpo contra otras enfermedades (como neumonías bacterianas), dejando al paciente vulnerable durante años tras recuperarse.
El sarampión y su peligrosidad han aumentado debido al resurgimiento de brotes globales, donde España ha perdido recientemente su estatus de “país libre de sarampión” tras un aumento drástico de casos en 2025 y 2026.
Los casos han escalado drásticamente: de apenas 11 casos en 2023, se pasó a 227 en 2024 y a 397 casos confirmados en 2025, donde se han registrado brotes importantes en el País Vasco, Cataluña y las Islas Canarias.
Índice
¿Qué debemos saber? Estrategias para calmar el picor y prevenir infecciones.
Es una enfermedad infecciosa exantemática aguda, causada por un virus.
Se transmite a través de gotitas respiratorias (tos, estornudos) o contacto directo, por lo que es altamente contagiosa.
La población de riesgo incluye niños menores de 5 años, embarazadas y personas inmunodeprimidas, aunque afecta a cualquier edad. Además de aquellas que no están inmunizadas.
El sarampión puede derivar en complicaciones graves como neumonía o encefalitis.
Cronología del contagio.
Periodo de incubación (10-14 días): El virus se asienta sin presentar síntomas visibles.
Tiene una ventana de contagio en la que la persona contagia desde 5 días antes de que aparezca el sarpullido hasta 4 días después.
Fase crítica Al 10.º día se inicia la respuesta inmune, coincidiendo con la aparición de fiebre alta y síntomas respiratorios como tos y bronquitis aguda.
Signos y síntomas principales.
Antes del sarpullido, aparece la “facies sarampionosa”:
– Fiebre elevada (hasta 40-41°C).
– Tos seca e irritativa.
– Rinitis: Goteo nasal intenso.
– Conjuntivitis: Ojos inflamados y sensibilidad a la luz (fotofobia).
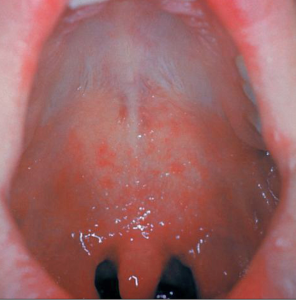
Manchas de Koplik: Pequeños puntos blancos con centro azulado dentro de las mejillas (signo exclusivo del sarampión) que aparecen antes del exantema cutáneo.
Imagen de manchas de Koplik.
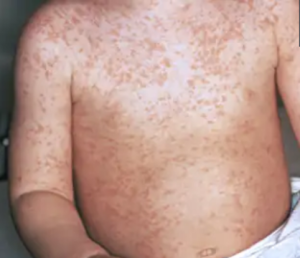
El exantema (evolución de la piel)
El sarpullido tiene un orden específico de aparición:
Inicialmente con manchas rojas planas que pueden estar levemente elevadas.
Comenzando por el rostro y detrás de las orejas, que se extiende hacia el tronco, brazos y, finalmente, piernas y pies.
El aspecto inicial de las manchas rojas tiende a unirse, creando zonas de piel roja intensa.
Imagen de sarpullido rojo moteado por sarampión. 4
Las 4 etapas clínicas
- Incubación (10-14 días): Asintomática.
- Fase prodrómica (4 días): Fiebre, catarro, malestar y aparición de las manchas de Koplik.
- Fase exantemática (5 días): Explosión del sarpullido, fiebre máxima de hasta 40 ºC, somnolencia e irritabilidad.
- Fase descamativa Mejora general, la fiebre baja y la piel presenta una descamación fina (aspecto de harina) que puede durar hasta 10 días.
Recuperación y tratamiento
El sarpullido puede durar hasta 7 días y desaparece en el mismo orden en que apareció.
La tos y la descamación de la piel pueden durar hasta 10 días más.
No existe tratamiento antiviral específico, solo descanso, hidratación constante y cuidado de la piel para evitar la sobreinfección por rascado y aliviar la inflamación, mediante el uso de productos reparadores como productos a base de aceites ozonizados y antisépticos para evitar infecciones.
Así como el tratamiento de los síntomas mediante antipiréticos (paracetamol/ibuprofeno, no aspirina) y controlando complicaciones como neumonía con antibióticos si son bacterianas. En revisiones se recomienda la vitamina A para reducir gravedad en ciertos casos, siendo la vacunación triple viral clave en la prevención del contagio.
Complicaciones:
El sarampión es una enfermedad muy peligrosa y potencialmente mortal, especialmente para niños pequeños no vacunados. No es solo un sarpullido pasajero; es una de las enfermedades más contagiosas del mundo y puede dejar secuelas graves de por vida.
Alrededor del 30% de los infectados desarrollan complicaciones que pueden afectar órganos vitales:
Sistema respiratorio La neumonía es la complicación más frecuente y la causa principal de muerte por sarampión en niños.
Sistema neurológico: 1 de cada 1,000 niños desarrolla encefalitis (inflamación del cerebro), que puede causar sordera, convulsiones o discapacidad intelectual permanente.
Amnesia inmunológica El virus puede “borrar” la memoria del sistema inmunitario, dejando al cuerpo vulnerable a otras infecciones (como gripe o tuberculosis) durante meses o años después de recuperarse, así como una secuela tardía mortal donde, años después de la infección (de 7 a 10 años), puede aparecer la panencefalitis esclerosante subaguda (PEES), una enfermedad degenerativa del cerebro que siempre es mortal.
A modo de resumen, entre sus complicaciones se encuentran:
– Diarrea severa
– Otitis o infección del oído
– Bronquitis y bronquiolitis
– Laringitis
– Neumonía
– Ceguera
– Encefalitis o inflamación del cerebro
– Muerte
Las complicaciones son más frecuentes en bebés y niños menores de cinco años, donde casi 1 de cada 3 niños que contrae sarampión termina en el hospital. Se suma en los adultos mayores de 30 años y, por supuesto, en aquellas personas con sistema inmune deprimido.
Qué recomendamos.
Prevención y medidas generales
Prevención de oro: La vacunación triple vírica es la única medida eficaz
Consejos generales como mantener uñas cortas y usar ropa de algodón, mantener la piel limpia, hidratada y protegida para prevenir infecciones cutáneas, son un apoyo al cuidado, que no sustituyen el tratamiento médico si se precisa, y por supuesto aislamiento para evitar contagios.
Realización de cuidado continuo para mantener la hidratación con cremas suaves para restaurar la elasticidad de la piel, ya que el cuidado correcto de la piel previene cicatrices y complicaciones bacterianas.
NO utilizar productos que contengan alcohol sobre la piel, así como productos agresivos o exfoliantes y corticoides sin indicación médica.
Opciones de cuidado
1. Septomida MD en baños o compresas si hay lesiones exudativas o riesgo de infección, ya que posee una triple acción terapéutica, especialmente cuando la piel está muy comprometida, porque contiene sulfato de zinc, sulfato de aluminio y sulfato de potasio eficaz por sus propiedades secantes, astringentes y antisépticas, siendo útil en casos donde hay exceso de humedad en la piel con afecciones exudativas, así como en irritaciones. Además, ofrece una limpieza antiséptica suave, limpiando la piel sin ser tan agresiva como otros antisépticos.
2. Conjugación de Lipikar y Cicaplast; ambas cremas son excelentes complementos porque abordan dos necesidades distintas durante el proceso del sarampión: la hidratación diaria y la reparación de lesiones específicas.
2.1. Lipikar (Baume AP+M) – El alivio diario del picor. Es un bálsamo relipidizante (aportación de los lípidos que le faltan a la piel, restaurando y fortaleciendo su barrera cutánea natural), diseñado para pieles con picor extremo que reequilibra la microbiota cutánea y calma el rascado de forma inmediata. Es ideal para la fase exantemática, aplicándola en todo el cuerpo para mantener la piel elástica y evitar que la sequedad aumente la sensación de picor.
2.2. Cicaplast (Baume B5+): Contiene pantenol (vitamina B5) al 5% y madecassoside, los cuales aceleran la regeneración de la epidermis y tiene propiedades antibacterianas (cobre/zinc/manganeso). Es perfecta para la fase descamativa o en zonas donde se ha rascado y hay pequeñas grietas o erosiones, además de que ayuda a que no queden marcas o cicatrices.
Rutina con aceites ozonizados
3.La línea completa de Ozoaqua ofrece una solución integral y muy bien tolerada para el cuidado de la piel con sarampión, ya que sus productos están formulados con aceites ozonizados, que tienen propiedades calmantes, purificantes y regeneradoras.
Integrar el jabón y la crema hidratante de Ozoaqua es la rutina perfecta; por eso la recomendamos, no solo por sus propiedades, sino por poder aplicarse una rutina completa de la misma marca, asegurando la compatibilidad de los productos.
3.1. Jabón de aceite ozonizado para la higiene, ya que es un limpiador sin detergentes (syndet) que limpia sin resecar, que gracias a sus aceites ozonizados ejerce un efecto higienizante suave y calmante durante el baño. Evita la tirantez y el picor que causan los jabones tradicionales, usándose durante toda la enfermedad, en los baños tibios diarios.
3.2. Ozoaqua Crema Corporal / Fluido Facial que permite mantener el nivel de ozónidos sobre la piel tras el baño, hidratando de forma profunda y continua, con propiedades regeneradoras y antiinflamatorias que ayudan a la piel a recuperarse más rápido del exantema, por lo que recomendamos usarla inmediatamente después del baño y varias veces al día para mantener la piel nutrida y flexible, minimizando la descamación.
Además, la gama Ozoaqua Sensitive es una opción excelente y aún más específica para aquellas las pieles más delicadas, frágiles o con tendencia atópica, maximizando las propiedades calmantes del aceite ozonizado, ya que poseen una mayor emoliencia por sus ingredientes adicionales como aceite de almendras dulces y jícama que ofrecen una acción altamente emoliente, es decir, suavizan y ablandan la piel seca y escamosa.
Además de proporcionar un refuerzo de la barrera cutánea reduciendo el daño en la piel y colaborando en la integridad de la barrera cutánea, lo cual es crucial cuando el exantema la hace más frágil.
Es decir, la gama sensitive de productos ozonizados mantiene todas las propiedades del aceite ozonizado (regenerantes, higienizantes y calmantes), pero con una fórmula optimizada para la alta tolerancia.
Bibliografía:
1. Organización Mundial de la Salud (OMS). Sarampión: Datos y cifras. Ginebra: OMS; 2024.
2. Centros para el Control y la Prevención de Enfermedades (CDC). Measles (rubeola): Clinical Information. Atlanta: CDC; 2024.
3. Wikipedia. Measles enanthema [Internet]. Imagen del exantema del sarampión. Wikimedia; s. f. [citado 29 ene 2026]. Disponible en: https://es.wikipedia.org/wiki/Sarampi%C3%B3n#/media/Archivo:Measles_enanthema.jpg
4. AboutKidsHealth. Sarampión [Internet]. Toronto: AboutKidsHealth; s.f. [citado 29 ene 2026]. Disponible en: https://www.aboutkidshealth.ca/healthaz/infectious-diseases/measles/?language=es
5. Organización Mundial de la Salud (OMS). Sarampión: Datos y cifras globales y regionales. Ginebra: OMS; 2026.
6. Ministerio de Sanidad, Gobierno de España. Boletín Epidemiológico Semanal: Evolución del sarampión en territorio nacional (2025-2026). Madrid: Centro Nacional de Epidemiología; 2026.
7. Comité Asesor de Vacunas de la Asociación Española de Pediatría (CAV-AEP). Sarampión. En: Manual de inmunizaciones en línea de la AEP. Madrid: AEP; 2023.
8. Mayo Clinic. Sarampión: síntomas y causas. Rochester: Mayo Foundation for Medical Education and Research; 2023.
9. Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Ficha técnica: Productos dermocosméticos y antisépticos de cuidado cutáneo (Septomida y Ozoaqua). Madrid: AEMPS; 2024.
10. La Roche-Posay Research. El microbioma de la piel: ciencia y cuidado. París: L’Oréal; 2023.
Divulgación
Día Mundial contra el Cáncer 2026: qué es el cáncer y señales del cáncer de piel
Publicado
hace 3 semanasel
27 de enero de 2026Por
CMUC Admin
Este blog se publicará el 27 de enero, justo una semana antes del 4 de febrero, fecha en la que se conmemora el Día Mundial contra el Cáncer 2026. Es un buen momento para parar un instante, informarnos con calma y recordar algo importante: conocer y detectar a tiempo puede marcar la diferencia.
A continuación explicamos, de forma clara, qué es el cáncer, qué es un tumor, cuáles son algunos factores de riesgo y síntomas de alerta, y como equipo especializado en deterioro de la integridad cutánea, nos centraremos especialmente en el cáncer de piel para ayudarte a reconocer señales y consultar cuanto antes si aparece algo sospechoso.
Índice
- 1 ¿Qué es el cáncer? (1)
- 2 ¿Qué es un tumor? (1)
- 3 Incidencia del cáncer (2)
- 4 Factores de riesgo del cáncer en 2026 (2,3)
- 5 Síntomas de alerta (4)
- 6 Tratamiento del cáncer (1)
- 7 Cáncer de piel: lo que debemos vigilar (5,6)
- 8 1) Signos y síntomas del cáncer de piel (5,6)
- 9 Recomendaciones para reducir el riesgo de cáncer en 2026(11,12)
- 10 Cierre
¿Qué es el cáncer? (1)
Todos hemos oído hablar del cáncer y, por desgracia, muchas personas lo han vivido de cerca. Pero… ¿qué significa exactamente?
El cáncer es una enfermedad en la que un grupo de células del cuerpo crece de forma anormal e incontrolada, formando un bulto o masa. Esto sucede en la mayoría de los cánceres, excepto en la leucemia (cáncer de la sangre).
Si no se trata, el tumor suele invadir los tejidos cercanos y puede producir metástasis, es decir, diseminarse a otros órganos y tejidos del organismo.
¿Qué es un tumor? (1)
Muchos cánceres dan lugar a una masa (tumor o crecimiento). Ahora bien: no todas las masas son cáncer.
Para saberlo, el médico puede extraer un fragmento y analizarlo (una biopsia).
-
Si no hay células cancerosas, hablamos de tumor benigno.
-
Si hay células cancerosas, se trata de tumor maligno.
Y, como decíamos antes, hay cánceres (como la leucemia) que no forman tumores, porque se desarrollan en células sanguíneas u otras células del cuerpo.
Incidencia del cáncer (2)

Se estima que 1 de cada 2 hombres y 1 de cada 3 mujeres tendrá cáncer en algún momento de su vida. Cada año se diagnostican en el mundo más de 14 millones de casos nuevos y se producen 9,6 millones de muertes anuales.
En España, la tendencia es parecida. Según el informe de la SEOM, en 2019 se diagnosticaron 277.234 tumores. Esta cifra implica un aumento del 12% en cinco años. Por sexo, el incremento en mujeres fue de casi 18% y en hombres de 8%. En 2020 se esperaba acercarse a los 300.000 y se indica que esa cifra se superaría en 2025. Manteniendo la tendencia, para 2040 se estima un incremento del 40%, superando los 370.000 casos.
Con estos datos, es muy probable que nosotros o alguien cercano se vea afectado en algún momento. Por eso es un tema que nos toca a todos.
Factores de riesgo del cáncer en 2026 (2,3)
El cáncer engloba enfermedades complejas y puede estar relacionado con múltiples causas: hábitos de vida, genética, agentes cancerígenos y factores ambientales. En ocasiones, incluso, no se identifica una causa clara.
Hay factores que no podemos modificar (como edad o genética). Pero también existen factores que sí se pueden controlar, y se estima que aproximadamente un tercio de los cánceres podrían evitarse reduciendo los principales riesgos.
Entre los factores modificables se incluyen:
-
Consumo de alcohol, tabaco y drogas.
-
Alimentación y dieta.
-
Actividad física y ejercicio.
-
Radiaciones o exposición a sustancias cancerígenas.
-
Determinadas infecciones.

Síntomas de alerta (4)
Los síntomas varían según el tipo de cáncer y la persona, pero hay señales que merecen atención. Tener uno o varios síntomas no significa automáticamente cáncer, pero sí conviene consultar con un médico si aparecen:
-
Bultos o masas en cualquier zona del cuerpo.
-
Fatiga, cansancio, falta de aire, tos o ronquera.
-
Sangrados inesperados.
-
Hematomas o hemorragias sin causa aparente.
-
Cambios intestinales: sangre en heces o cambio de hábitos.
-
Pérdida de peso repentina o falta de apetito.
-
Dolor persistente.
-
Dificultad al tragar, orinar u otras funciones.
-
Síntomas neurológicos: cefaleas, convulsiones, cambios en visión/audición, parálisis facial.
-
Fiebre o sudores nocturnos intensos sin motivo.
-
Cambios en lunares o manchas: bulto color carne que sangra o se vuelve escamoso, lunar nuevo o cambios en uno existente, lesión que no cura, o ictericia.
-
Hinchazón o bultos en cuello, axilas, abdomen o ingles.
-
Cambios en las mamas.

Tratamiento del cáncer (1)
Con frecuencia se utilizan medicamentos para destruir células cancerosas o frenar su crecimiento impidiendo que sigan multiplicándose. Algunos se administran por vía intravenosa y otros por vía oral. A veces se combinan varios tratamientos.
Entre los tipos de tratamiento se incluyen:
-
Quimioterapia
-
Terapia dirigida
-
Inmunoterapia
-
Terapia hormonal
-
Radioterapia
Cáncer de piel: lo que debemos vigilar (5,6)
Como equipo especializado en deterioro de la integridad cutánea, en este blog nos centraremos en el carcinoma de piel, para tener nociones básicas y detectar anomalías de forma temprana.
El cáncer de piel en 2026 es un crecimiento anormal de células cutáneas. A menudo aparece en zonas expuestas al sol, pero también puede surgir en áreas que normalmente no reciben luz solar.
Los tres tipos principales son:
-
Carcinoma basocelular
-
Carcinoma espinocelular
-
Melanoma
Para reducir el riesgo, es importante limitar la radiación UV y revisar la piel para identificar cambios sospechosos. La detección precoz aumenta las posibilidades de éxito del tratamiento.
1) Signos y síntomas del cáncer de piel (5,6)
Puede aparecer en personas de todos los tonos de piel, también en pieles oscuras.
Suele manifestarse en áreas más expuestas al sol: cuero cabelludo, cara, labios, orejas, cuello, pecho, brazos, manos; y en mujeres, también piernas. Pero puede desarrollarse en zonas menos expuestas: palmas, debajo de uñas o área genital.
En personas con piel más oscura, el melanoma es más probable en zonas habitualmente no expuestas al sol, como palmas y plantas.
1.1 Carcinoma basocelular: signos y síntomas (5,6)
En 2026, es el cáncer de piel más frecuente y su incidencia aumenta un 10% anual. Suele aparecer en zonas expuestas al sol: cara, orejas, cuero cabelludo, hombros y espalda.
Se origina por crecimiento de células basales en la capa más profunda de la epidermis. No da metástasis, aunque puede ser invasivo localmente por crecimiento lento y progresivo.
Puede presentarse como:
-
Bulto ceroso o perlado
-
Lesión plana similar a cicatriz marrón o del color de la piel
-
Úlcera con costra o sangrante que cura y vuelve a aparecer
(Aquí podéis enlazar la entrada interna: “Carcinoma basocelular”)

1.2 Carcinoma espinocelular: signos y síntomas (5–7)
Es el segundo más frecuente, representa el 20–25% de los tumores malignos cutáneos. Su incidencia ha aumentado por mayor exposición solar y cambios en la forma de vestir.
Se produce por crecimiento anormal de queratinocitos (células escamosas de la epidermis). Puede tener aspecto de heridas con costra y bordes sobreelevados que sangran con facilidad.
Suele aparecer en orejas, cara, cuero cabelludo, manos, brazos y piernas. El daño solar es acumulativo, y el riesgo aumenta con la edad. Tiene capacidad de metástasis (sobre todo ganglionar), aunque es infrecuente y suele ser en casos avanzados.
Puede verse como:
-
Nódulo rojo y firme
-
Lesión plana con superficie escamosa y costras


1.3 Melanoma: signos y síntomas (5,6)
Puede surgir en cualquier parte del cuerpo, en piel normal o en un lunar que cambia y se vuelve canceroso. En hombres es más frecuente en rostro o tronco; en mujeres, suele aparecer en la parte inferior de las piernas. También puede aparecer en piel no expuesta al sol.
En pieles oscuras, tiende a aparecer en palmas, plantas o debajo de uñas.
Suele comenzar como un lunar que cambia de tamaño, forma o color.
Signos posibles:
-
Área grande marronácea con puntos más oscuros
-
Lunar que cambia de color, tamaño o sensación, o sangra
-
Lesión pequeña con borde irregular y colores variados (rojo, rosa, blanco, azul, azul oscuro)
-
Lesión dolorosa que pica o arde
-
Lesiones oscuras en palmas, plantas, yemas o mucosas (boca, nariz, vagina, ano)



Recomendaciones para reducir el riesgo de cáncer en 2026(11,12)
-
No consumir tabaco (incluye evitar el humo ajeno).
-
Evitar o reducir exposición a sustancias cancerígenas; conocer normativa de clasificación y protección laboral (RD 363/95, 255/03, RD 665/97).
-
Mantener una dieta saludable: frutas y vegetales, evitar obesidad, moderar alcohol, limitar carnes procesadas; se recomienda dieta mediterránea.
-
Mantener peso saludable y actividad física (150 min semanales moderada o 75 intensa; objetivo general: 30 min/día).
-
Protección solar: evitar sol central (10–16h), buscar sombra, gafas/sombrero, ropa que cubra, protector solar FPS 30 o superior, reponer; evitar camas solares.
-
Vacunación: hepatitis B (riesgo cáncer de hígado), VPH (cáncer cervicouterino y otros).
-
Revisiones y controles regulares (autoexámenes y exámenes médicos).
Cierre
Esperamos que esta entrada te resulte útil en tu día a día. De cara al 23 de mayo (Día Mundial del Melanoma) y al 13 de junio (Día Mundial del Cáncer de Piel 2026) ampliaremos nuestras entradas sobre estos temas.
Para quienes hayan sufrido úlceras por causa de una neoplasia, os recomendamos leer:
-
Cáncer de mama
-
Úlceras neoplásticas
Bibliografía
- ¿Qué es el cáncer? [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.cancer.org/es/cancer/aspectos-basicos-sobre-el-cancer/que-es-el-cancer.html
- La situación del cáncer en España 2020 [Internet]. Cris Cancer. 2020 [citado 28 de enero de 2021]. Disponible en: https://criscancer.org/es/cancerespana2020/
- Factores de riesgo de cáncer – Instituto Nacional del Cáncer [Internet]. 2015 [citado 28 de enero de 2021]. Disponible en: https://www.cancer.gov/espanol/cancer/causas-prevencion/riesgo
- Síntomas de cáncer – Instituto Nacional del Cáncer [Internet]. 2015 [citado 28 de enero de 2021]. Disponible en: https://www.cancer.gov/espanol/cancer/diagnostico-estadificacion/sintomas
- Cáncer de piel – Síntomas y causas – Mayo Clinic [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/skin-cancer/symptoms-causes/syc-20377605
- Cáncer de piel [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.aecc.es/es/todo-sobre-cancer/tipos-cancer/cancer-piel
- Bonerandi J-J, Monestier S. Carcinoma epidermoide (espinocelular) y sus precursores. EMC – Dermatología. 1 de enero de 2011;45(2):1-19.
- Cderma [Internet]. [citado 28 de enero de 2021]. Disponible en: http://cdermard.com/consulta/deteccion-cancer-de-piel/carcinoma-espinocelular/
- Cáncer de piel – Melanoma [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.aecc.es/es/todo-sobre-cancer/tipos-cancer/cancer-piel/melanoma
- Presentación de diapositivas: Las imágenes de melanomas ayudan a identificar el cáncer de piel [Internet]. Mayo Clinic. [citado 28 de enero de 2021]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/skin-cancer/multimedia/melanoma/sls-20076095
- Prevención del cáncer. ¿Cómo prevenir el cancer? | AECC [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.aecc.es/es/todo-sobre-cancer/prevencion
- Prevención del cáncer: siete consejos para reducir los riesgos – Mayo Clinic [Internet]. [citado 28 de enero de 2021]. Disponible en: https://www.mayoclinic.org/es-es/healthy-lifestyle/adult-health/in-depth/cancer-prevention/art-20044816

La radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo

¿Por qué hay quien no tolera las medias de compresión?
Insuficiencia Venosa Crónica
Tendencia
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosLa radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo
-
 Divulgaciónhace 5 años
Divulgaciónhace 5 años¿Por qué hay quien no tolera las medias de compresión?
-
 Divulgaciónhace 3 años
Divulgaciónhace 3 añosInsuficiencia Venosa Crónica
-

 Productoshace 5 años
Productoshace 5 añosApositos DACC Cutimed Sorbact
-

 Divulgaciónhace 4 años
Divulgaciónhace 4 años¿Qué es una ostomía?
-

 Caso Clínicohace 4 años
Caso Clínicohace 4 añosDermatitis de estasis: a propósito de un caso
-

 Divulgaciónhace 6 años
Divulgaciónhace 6 añosLesiones por humedad
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosPresentación de un caso de quemadura por cáusticos en Paciente Diabético