Divulgación
Vendas y vendajes: Qué son y tipos
Publicado
hace 1 añoel
Por
Ramón Burgos
Índice
¿Qué entendemos por vendaje?
Los vendajes son un recurso indispensable en el cuidado médico, pero no todos los vendajes cumplen las mismas funciones, aunque se le llamen a todos de forma genérica.
En esencia, un vendaje es la colocación de una venda en una extremidad o zona anatómica con un propósito terapéutico.
Función de los vendajes
Los vendajes tienen diversas funciones, que pueden agruparse en tres grandes categorías:
- Compresivo: Utilizado para detener hemorragias, reducir edemas y procesos inflamatorios, o favorecer el retorno venoso en patologías vasculares.
- De sujeción: Diseñados para fijar apósitos, férulas o proteger áreas vulnerables del cuerpo.
- De inmovilización: Indicados para limitar el movimiento de una articulación dañada, permitiendo su recuperación.
Objetivos de los vendajes
Siempre se va a utilizar el vendaje para ofrecer una ayuda para el paciente. Las funciones u objetivos de un vendaje algunos de los siguientes:
– Fijar el material o tratamiento en una herida, así como protegerla de agentes externos.
– Comprimir para detener una hemorragia.
– Restringir el movimiento de una extremidad o articulación dañada.
– Tratamiento de unas lesiones evitando movimientos que las empeoren, manteniendo la zona lesionada fija.
– Tratamiento base de la insuficiencia venosa crónica.
– Prevenir/corregir deformidades.
– Conservar una buena posición corporal.
– Dar estabilidad a la articulación y una buena movilidad funcional.
– Reducir edemas.
Tipos de vendas
- Venda algodonada: Venda de algodón prensado que normalmente se utiliza para acolchar vendajes compresivos o de yeso.

- Venda de gasa orillada: Es un tipo de venda de algodón porosa. Su uso más común es para la realización de vendajes de contención.

- Vendajes tubulares: Son vendas de tubo que pueden adaptarse a diferentes partes del cuerpo según su tamaño. Se pueden colocar desde los dedos hasta el tronco. Existen diferentes tejidos y normalmente se emplean fundamentalmente para realizar vendajes de contención.

- Venda de espuma: Se utiliza como antes del vendaje con el fin de proteger la piel y evitar el contacto con vendajes adhesivos. También denominados Pretape.

- Venda cohesiva: Es una venda de fibra de poliéster que se adhiere entre sí, pero no se adhiere a la piel.

- Venda elástica adhesiva: Es una venda realizada con tejido elástico que presenta una cara adhesiva.

- Venda de papel: Es papel pinocho con un poco de elasticidad. Su uso es habitual en la colocación de los yesos, entre éste y el algodón.
- Venda impregnada en materiales: Es aquella venda impregnada de yeso, que, al humedecerla, se vuelve rígida y sirve para inmovilización o las vendas de óxido de zinc que sirven para reducir la hipertensión venosa en miembros. (5)
Formas o presentación de vendaje
-
Vendaje en circular
La principal función de este tipo de vendaje es resguardar o asegurar una parte determinada del cuerpo.
Se realiza dando vueltas circularmente sobre la zona que quieres proteger y sobre el mismo vendaje, superponiendo una vuelta de la venda sobre la otra.
Comúnmente en nuestros centros lo llamamos vendaje rodete. Vendaje que debemos evitar sobre todo en extremidades por el riesgo de realizar compresión y dificultar la circulación, por lo que nosotros en nuestros centros no lo utilizamos, solo en caso de sujeción de algún apósito en muñecas o articulaciones.
2. Vendaje en espiral
Generalmente se utiliza para proteger o comprimir extremidades con vendas elásticas y cubre dos tercios de la vuelta anterior.
Se inicia desde la parte inferior de la extremidad ascendiendo hasta cubrir la zona deseada, favoreciendo el retorno venoso y la venda cubre los 2/3 de la vuelta anterior, colocándola algo oblicua al eje de la extremidad.
3.Vendaje en espiga
Su uso habitual es para miembros inferiores, aunque en ocasionalmente se usan en las extremidades superiores. El objetivo de este vendaje es comprimir y beneficiar el retorno venoso de la zona anatómica vendada.
La forma de realización del vendaje es la misma técnica que en el vendaje en espiral con la diferencia que vamos retrocediendo en cada giro superponiendo cada vuelta.
4.Vendaje en ocho
Se usan en zonas anatómica que necesiten cierta movilidad como son tobillo, rodilla, hombro o muñeca.
Siempre se debe de colocar la articulación en posición funcional y efectuar una vuelta circular en medio de la articulación y dar dos vueltas circulares en la parte superior y luego dos en la parte inferior pasando siempre por la parte posterior de la zona central.
5. Vendaje recurrente
Este vendaje se usa en heridas en la cabeza, para fijar apósitos y su función es la de proteger, sujetar y comprimir.
Para desempeñar este vendaje, lo primero que se debe realizar es dos vueltas circulares para a continuación pasar la venda en perpendicular en la zona afectada para posteriormente fijar con otra vuelta circular.
En nuestros centros utilizamos este tipo de vendajes en zonas anatómicas con forma de muñón, es decir que han sido amputadas, nunca lo utilizamos en el pie con dedos sin lesiones; es decir los dedos se vendan de forma individual, separados y aislados, ya que habitualmente encontramos este tipo de vendajes en pie con lesiones en dedos y otras zonas del pie.
Es importante recalcar que los vendajes de extremidades siempre se realizaran desde la base de los dedos hasta la zona más distal. Por ejemplo, en la pierna se debe realizar desde la base de los dedos hasta bajo rodilla, siempre y cuando no quieras que el vendaje llegue hasta el muslo. Ha diferencia de si la zona que queremos vendar es rodilla, la cual si se vendaría desde por debajo de la rodilla hasta muslo. Lo mismo ocurriría con el brazo y el codo.
Vendajes deportivos
Los vendajes deportivos se utilizan sobre todo para aquellas personas que realicen un importe actividad deportiva con el fin de mejorar y disminuir el tiempo de la recuperación de la lesión. Según el grado y el tipo de lesión se utilizará el tipo de vendaje más adecuado.
¿Qué es un vendaje funcional?
Es una técnica de inmovilidad parcial, muy habitual, que se utiliza principalmente en lesiones tendinosas, musculares y ligamentosas. Es fragmentario porque limita de forma selectiva el movimiento dónde se localiza el dolor o hacia dónde empeora la lesión, pero al mismo tiempo permite el resto de los movimientos.
El vendaje funcional, como lo conocemos hoy en día, aparece con los primeros deportistas cuyo fin principal no es el de curar, sino el de prevenir lesiones relacionadas con el deporte y/o evitar el agravamiento de una lesión que ya exista, por ello es de gran utilidad en el deporte ya que evita los efectos secundarios de una inmovilidad completa como son la pérdida de masa muscular, rigidez articular, pérdida de densidad ósea, problemas circulatorios, etc…
En caso de lesiones de carácter grave, que requiera recuperación de tejidos lesionados, se recomienda sólo la inmovilización total.
Motivos de uso de vendaje funcional
- Preventiva: antes de que ocurra la lesión. Muy eficaz para evitar la aparición de lesiones típicas en el deporte.
- Terapéutica: para aliviar los síntomas de una patología concreta. Actúan sobre el dolor evitando que se agrave la lesión y consintiendo a la persona continuar con su actividad habitual dentro de lo posible.
A modo resumen, el vendaje funcional es el que mantiene, estabiliza, suple y/o refuerza una estructura biológica bien definida, mediante una técnica de inmovilización parcial usada para reducir el tiempo de curación en comparación con los métodos de inmovilización convencionales protegiendo la estructura lesionada en la dirección del movimiento doloroso o patológico.
Tipos de vendajes funcionales
- Elástico: se realiza para vendajes de contención, se conoce como la técnica banda, utilizando los vendajes blandos como vendas elásticas puras, cohesivas o adhesivas. Es una técnica terapéutica y deportiva fundamentalmente.
- Rígido: esta técnica se utilizada sobre todo para suprimir el movimiento que causa el dolor. Conocido como el vendaje duro. Se utiliza el “tape”.
- Mixto: se combinan las dos técnicas.
En nuestros centros el tipo de vendaje más utilizado es el compresivo que veremos más adelante, siendo este tipo de vendajes más utilizados en el servicio de podología y fisioterapia para tratamiento de otras lesiones como hemos explicado anteriormente, que, junto con el tratamiento de laserterapia, resultan un tratamiento muy efectivo para ciertas patologías.
Para la realización del vendaje funcional hidratamos la piel, y en caso de que sea preciso aplicamos una crema a base de componentes naturales con propiedades relajantes y descongestivas, y extracto de Árnica que potencia su efecto durante 5-6 minutos mediante masaje hasta la total absorción, y estirando y contrayendo las articulaciones para ganar elasticidad y movilidad , dejándola absorber para proceder al siguiente paso.
En nuestros centros, Fisioreumol es uno de los tratamientos que más recomendamos ya que está indicado como complemento del tratamiento antirreumático y rehabilitador de la piel de manos, pies y articulaciones en procesos dolorosos como son la artrosis, artritis y otras causas de dolor, rigidez y tumefacción de manos y pies.
Posteriormente según la postura anatómica, procedemos aplicar un vendaje elástico no adhesivo, también denominado pre-tape, y su función es proteger la piel y facilitar la colocación del vendaje, o en otros casos según la superficie a tratar, aplicamos un vendaje tubular de soporte.
En los casos que sean precisos ayudar a reducir la inflamación y mejorar la circulación sanguínea, mejorando la contracción muscular de la zona debilitada podemos aplicar un Kinesiotaping.
Es utilizado por sus beneficios como corregir el alineamiento de los músculos débiles, facilitar el movimiento articular como resultado de las cualidades de tracción de la venda, levanta la piel aumentando el espacio bajo ella, así como también aumenta el flujo de sangre y la circulación de fluidos linfáticos.
Aumenta el espacio intersticial y se supone que alivia la presión sobre los nociceptores corporales, que detectan el daño, y estimulan los mecanorreceptores, para mejorar la propiocepción general de la articulación. (17)
Por último, en función al tratamiento y patología se aplica un vendaje adhesivo elástico, en los que se deben realizar algunos ítems para conseguir un buen tratamiento duradero y confortable:
Implantar los anclajes y límites del vendaje, así como la zona de sujeción para las tiras.
Aplicar longitudinalmente las tiras y hacer hincapié en la zona lesionada. En el caso de un esguince de tobillo, se debe de sujetar el ligamento lateral externo.
Realizar tiras en forma de ocho para reforzar y dar consistencia al vendaje.
Cerrar el vendaje y repasar los anclajes con vendaje en tiras, sobre todo por las tiras que se colocaron al inicio, para comprobar que no se despeguen.
En los casos en los que no necesitan vendajes, aconsejamos en domicilio aplicar Pan-reumol compuesto por sulfato de magnesio, extractos de tila, caléndula y chamomilla que aplican un calor envolvente, vertiéndolo en 2 a 3 litros de agua a una temperatura entre 37 ºC y 41 ºC con un tapón del producto.
Tras dos o tres minutos de permanencia en el agua caliente, iniciar pequeños movimientos ampliándolos poco a poco para acabar realizándose un suave masaje.
Este proceso ha de durar entre cinco y seis minutos, secando después bien toalla suave.
El baño es inocuo y no presenta efectos secundarios, pero en caso de pie diabético es necesario prestar atención a la temperatura del agua para evitar posibles quemaduras, y evitar realizar el baño con heridas en la piel.
Por último aplica como hemos indicado antes, la crema Fisioreumol.
Pasos generales de vendaje
Los pasos generales en todos los vendajes o la mayoría para su realización son:
- Comenzar a realizar el vendaje tras haber colocado la zona afectada en posición anatómica funcional.
- Iniciar el vendaje por la zona más distal, avanzando hacia la proximal, evitando de este modo la acumulación de sangre y un deterioro circulatorio.
- Realizar el vendaje de izquierda a derecha con la venda enrollada hacia arriba, sin desenrollarla excesivamente y siempre ubicado en la parte más proximal del profesional.
- Ejercer una presión uniforme, ya que una presión desigual puede impedir la correcta circulación sanguínea y perjudicar a la nutrición celular, lo que inhibe el proceso de curación. De debe prestar especial atención en la realización de los vendajes compresivos.
- Instaurar los anclajes y límites del vendaje, así como el punto de sujeción para las tiras.
- Colocar longitudinalmente las tiras e insistir en la zona lesionada.
- Terminar el vendaje y realizar los anclajes con vendaje en tiras, haciendo hincapié en las tiras iniciales, para que no se despeguen.
Prestar atención a los siguientes signos y síntomas
Deben tenerse en cuenta los siguientes indicadores de una complicación por compresión excesiva:
- Palidez
- Eritema (enrojecimiento)
- Cianosis
- Edema
- Frialdad de los tejidos
- Parestesias
- Alteraciones de la sensibilidad
- Dolor
- Aparición de líquido de drenaje
- Olor anormal
Inconvenientes
Inconvenientes de la realización de un vendaje. Realmente no hay inconveniente en la realización de un vendaje, sino una mala elección del tipo del vendaje, compresión y/o una incorrecta realización de la técnica, por lo que un vendaje requiere de conocimiento y por supuesto de un buen adiestramiento.
Complicaciones
Entre sus complicaciones encontramos:
– Riesgo de lesiones por presión (LPP) incluso lesiones por presión.
– Edemas.
– Deterioro de la circulación por una compresión excesiva o no indicada.
– Parestesias y dolores.
– Eccemas y prurito.
Los diferentes tipos de vendajes realizados de forma correcta proporcionan una base de tratamiento como por ejemplo en la Insuficiencia venosa como veremos más adelante, así como un buen vendaje es el tratamiento de pequeñas fisuras de huesos largos, de pequeñas fibras musculares, tratamiento de algunas tendinitis etc.
Por lo general, nos vendaje alivian el dolor ya que permiten una mayor libertad de movimiento y evitan complicaciones como atrofia o perdida de la movilidad y fuerza naturales que causan la inmovilización etc.… También permiten el movimiento prematuro de la zona y es el tratamiento base de muchas patologías, que como hemos podido ver, siempre que se realice por personal cualificado.
Bibliografía
- Conde E. Venda y vendaje: no es lo mismo [Internet]. Elena Conde Montero. 2018 [citado 10 de enero de 2023]. Disponible en: https://www.elenaconde.com/venda-vendaje-distintos/
- Tipos de vendajes medicinales y deportivos [Internet]. MEDAC. [citado 12 de enero de 2023]. Disponible en: https://medac.es/blogs/sanidad/tipos-de-vendajes
- ▷ Abordaje de Enfermería: tipos de vendajes según función, técnica y material – Ocronos – Editorial Científico-Técnica [Internet]. [citado 12 de enero de 2023]. Disponible en: https://revistamedica.com/vendajes-tecnica/
- Cristina Gómez Enríquez, Ma José Rodríguez Rodríguez. vendajes e inmovilizaciones Manual de bolsillo para la enfermeria. Edita: Junta de Andalucía. Consejería de Igualdad, Salud y Políticas Sociales · 2015; 2015.
- Montero EC. Vendas impregnadas en zinc: la bota de Unna y mucho más [Internet]. Elena Conde Montero. 2020 [citado 12 de enero de 2023]. Disponible en: https://www.elenaconde.com/vendas-impregnadas-en-zinc-la-bota-de-unna-y-mucho-mas/
- Venda de acolchado algodón Soffban Natural [Internet]. PARAFARMIC. [citado 12 de enero de 2023]. Disponible en: https://www.parafarmic.com/venda-algodon-acolchado-soffban-natural
- Vendaje terapéutico la mejor tienda online – vendaje terapeutico [Internet]. [citado 12 de enero de 2023]. Disponible en: https://vendajeterapeutico.com/
- comprar Vendaje Tubular de soporte Novofix 20M [Internet]. PARAFARMIC. [citado 12 de enero de 2023]. Disponible en: https://www.parafarmic.com/venda-tubular-de-soporte-novofix
- pretape [Internet]. [citado 12 de enero de 2023]. Disponible en: https://levelfisio.com/es/venda-pretape/71-108-omnitape.html?lighthousefeed_utm_source=GS+-+Google+Shopping+(Via+LighthouseFeed)&lighthousefeed_utm_medium=cpc&lighthousefeed_utm_term=ES71v108&gclid=Cj0KCQiA_P6dBhD1ARIsAAGI7HDm5z5ckLTio2F3zkGJaSEeOVX8fdbQWhIx0iaaJxAaqT9GqYmD2MAaAnr-EALw_wcB#
- Venda elástica cohesiva de fijacion CPKFIX libre de latex [Internet]. PARAFARMIC. [citado 12 de enero de 2023]. Disponible en: https://www.parafarmic.com/venda-cohesiva-cpkfix-farmaban
- Venda elástica adhesiva [Internet]. [citado 12 de enero de 2023]. Disponible en: https://www.quirumed.com/es/venda-elastica-adhesiva.html
- Venda de yeso de alta calidad y resistencia Gypsona Férula de yeso de 5 capas 15cm x 20m [Internet]. PARAFARMIC. [citado 15 de enero de 2023]. Disponible en: https://www.parafarmic.com/venda-yeso-gypsona-ferula-5-capas-15-cm-x-20-m
- Vendaje funcional. Definición y ejemplo de aplicación [Internet]. [citado 12 de enero de 2023]. Disponible en: https://www.fisioterapia-online.com/articulos/vendaje-funcional-definicion-y-ejemplo-de-aplicacion
- Fisioreumol – Laboratorios Viñas [Internet]. [citado 15 de enero de 2023]. Disponible en: https://www.vinas.es/producto/fisioreumol
- Fisioreumol con arnica para procesos dolorosos [Internet]. PARAFARMIC. [citado 15 de enero de 2023]. Disponible en: https://www.parafarmic.com/fisioreumol-tratamiento-rehabilitador
- Venda neuromuscular para la prevención y el tratamiento de lesiones [Internet]. PARAFARMIC. [citado 15 de enero de 2023]. Disponible en: https://www.parafarmic.com/venda-neuromuscular-kinesio-bb-tape-5-cm-x-5-m
- Vendaje neuromuscular. En: Wikipedia, la enciclopedia libre [Internet]. 2021 [citado 15 de enero de 2023]. Disponible en: https://es.wikipedia.org/w/index.php?title=Vendaje_neuromuscular&oldid=137670248
- Pan-reumol – Laboratorios Viñas [Internet]. [citado 15 de enero de 2023]. Disponible en: https://www.vinas.es/producto/pan-reumol

Divulgación
Insuficiencia Arterial: Qué es, causas, síntomas y tratamientos
Publicado
hace 4 semanasel
3 de diciembre de 2025
Este artículo es una inmersión profunda en la patología vascular, explicaremos qué es la insuficiencia arterial, sus causas síntomas y tratamientos. Ideal para pacientes o profesionales que busquen entender sus síntomas y las opciones de diagnóstico disponibles.
Índice
¿Qué es una arteria y cómo funciona?
La palabra “arteria” proviene del griego ἀρτηρία, que significa “tubo, conducción”. La arteria es el vaso sanguíneo encargado de distribuir la sangre expulsada de las cavidades ventriculares del corazón en cada sístole al resto del organismo y lecho capilar.
Sus paredes son muy resistentes y elásticas para resistir la presión que ejerce la sangre al salir bombeada del corazón. Cada vaso arterial consta de tres capas concéntricas:
-
Interna o íntima: constituida por el endotelio.
-
Media: capa gruesa compuesta por fibras musculares lisas, fibras elásticas y de colágeno.
-
Externa o adventicia: formada por tejido conjuntivo.
Los límites entre las tres capas están generalmente bien definidos en las arterias. Siempre presentan una lámina elástica interna separando la íntima de la media, y (a excepción de las arteriolas) presentan una lámina elástica externa que separa la media de la adventicia. La lámina externa se continúa menudo con las fibras elásticas de la adventicia.
Existen diferentes tipos arteriales:
- Arterias elásticas: Son los grandes vasos de conducción, la aorta, los troncos innominados, la carótida común y las subclavias. Sus paredes tienen una gran elasticidad, lo que permite hacer más regular el flujo sanguíneo. La capa media esta formada por una gran concentración de capas de elastina, además de células musculares lisas, fibras colágenas, proteoglicanos y glicoproteinas.
- Arterias musculares: Las principales ramas de distribución, la arteria radial, la arteria femoral, la arteria coronaria y la arteria cerebral (todas ellas importantes ramificaciones). La capa media importante es rica en fibras musculares lisas. Tienen una potente capa adventicia, rica en colágeno y fibras elásticas. Vasa vasorum, nervi vasorum que llegan a la porción más externa de la capa media.
- Arteriolas: Las ramas terminales que irrigan el territorio capilar. Tiene un tejido menos elástico y más presencia de fibras musculares lisas. La túnica adventicia es escasa.
- Microcirculación: se refiere al flujo de sangre de las arteriolas y capilares o los capilares y venas, es la parte del sistema circulatorio encargada del intercambio de gases, fluidos, nutrientes y productos de desecho.
Definición de Insuficiencia Arterial
La obstrucción arterial se caracteriza por la interrupción del flujo sanguíneo a una determinada parte de nuestro organismo como consecuencia de la oclusión crónica de la arteria que lo irriga. La disminución del flujo sanguíneo ocasiona un aporte insuficiente de oxígeno a las células del organismo , produciendo hipoperfusión, hipoxemia y necrosis si no es restablecida la circulación.
Causas y Factores de Riesgo
Existen varias causas que pueden provocar un estrechamiento de la arteria y disminuir el flujo sanguíneo:
-
Arterioesclerosis: Una placa que se acumula en las paredes de las arterias, compuesta por grasa y colesterol.
-
Trombosis: Un coágulo sanguíneo que se forma en un vaso y permanece allí.
-
Embolia: Coágulo que se desplaza desde el sitio donde se formó a otro lugar.
-
Calcificación vascular: Depósito de sales de fosfato de calcio en la pared de las arterias.
-
Otros: Hipertensión arterial, traumatismos o disección.
Entre los factores de riesgo más importantes implicados en el desarrollo de enfermedades vasculares y, por lo tanto de insuficiencia arterial están el tabaquismo, la diabetes mellitus, la hipertensión arterial sistémica, la dislipidemia, la edad y el sexo masculino.
Signos y Síntomas: ¿Cómo detectarlo?
La ubicación del dolor depende del lugar de la arteria obstruida o estrechada. Los signos más característicos incluyen:
-
Claudicación intermitente: Calambres dolorosos en caderas, muslos o pantorrillas después de realizar ciertas actividades, como caminar, que desaparecen después de algunos minutos de descanso.
-
Dolor en reposo isquémico: Si la enfermedad progresa, aparece dolor incluso estando acostado, lo suficientemente intenso como para interrumpir el sueño.
-
Cambios físicos: Entumecimiento, sensación de frío en la pierna o pie, pérdida de vello, crecimiento lento de las uñas, y piel brillante en las piernas.
-
Úlceras arteriales: Heridas que no sanan en los dedos de los pies, pies o piernas.

Diagnóstico de la Insuficiencia Arterial
Una adecuada anamnesis es necesaria para realizar un correcto diagnóstico. Para recabar datos disponemos de diferentes métodos:
-
Exploración física: Se palpan cuidadosamente los pulsos (femoral, poplíteo, tibial posterior y pedio). La ausencia de pulso tibial posterior es el mejor discriminador aislado de la isquemia crónica.
-
Índice Tobillo-Brazo (ITB): Fundamental para determinar el grado de afectación.
-
Angiografía: Se inyecta material de contraste para ver el flujo sanguíneo en tiempo real mediante radiografías, resonancia (ARM) o tomografía (ATC).
-
Análisis de sangre: Para medir colesterol, triglicéridos y presencia de diabetes.

Tratamientos Disponibles
El tratamiento empieza con la modificación de los factores de riesgo: dejar de fumar, realizar ejercicio (caminar en patrón ejercicio-descanso) y el control de diabetes/hipertensión.
Tratamientos Farmacológicos:
-
Antiagregantes plaquetarios (Aspirina, Clopidogrel).
-
Fármacos para la claudicación (Pentoxifilina, Cilostazol).
-
Inhibidores de la ECA.
Tratamientos Quirúrgicos:
-
Angioplastia: Uso de un balón para reabrir la arteria, a veces con colocación de stent.
-
Cirugía de bypass: Creación de un puente con un injerto para desviar la sangre alrededor de la obstrucción.
-
Tromboendarterectomía: Extirpación quirúrgica de la lesión oclusiva.
En pacientes con úlceras se procederá a la limpieza de estas. Si se ha conseguido la revascularización se realizarán desbridamientos amplios o incluso la amputación parcial (dedos de los pies) con el fin de evitar una sobreinfección de las heridas y conseguir una cicatrización final.
En caso de que la revascularización no funcione, se deberá proceder a la amputación parcial o total de la extremidad afectada, si existe un dolor no controlado o sobreinfección asociada.5
Se les aconseja a los pacientes que eviten el frío y los fármacos vasoconstrictores (por ejem. Seudoefedrina que forma parte de muchos remedios para la sinusitis y el resfriado).3
En CMUC ofrecemos a nuestros pacientes ozonoterapia como tratamiento para la curación de úlceras. El ozono tiene una gran capacidad oxidante que le confiere un importante poder contra bacterias, virus y hongos (este oxida la envoltura externa de bacterias y virus, destruyéndolos). También incrementa la circulación sanguínea, en especial la microcirculación (incrementa la liberación de oxígeno en los glóbulos rojos y así ceder el oxígeno a los tejidos periféricos).
Caso Clínico
Microinjertos Cutáneos – Casos Clínicos
Publicado
hace 1 mesel
18 de noviembre de 2025Por
CMUC Admin
En el primer blog de esta serie de blogs sobre los microinjertos cutáneos, os explicamos los fundamentos de la técnica Hy-Tissue Micrograft (HT-MG): un procedimiento mínimamente invasivo que utiliza microfragmentos de piel autóloga para estimular la cicatrización en heridas crónicas cuando los tratamientos convencionales no han sido eficaces.
En este segundo artículo, nos centramos en la experiencia clínica recogida en el estudio: cinco pacientes con heridas de etiologías diversas tratados mediante HT-MG.
Se trata de un estudio analítico, observacional, transversal y prospectivo, para evaluar la eficacia clínica de esta técnica en términos de cierre de la herida, disminución del dolor y seguridad del procedimiento, manteniendo un enfoque práctico y reproducible en el entorno asistencial.
Índice
Perfil de los pacientes y características de las heridas
El estudio incluyó un total de cinco pacientes, seleccionados tras valorar que sus heridas no respondían de forma adecuada al tratamiento convencional con cura en ambiente húmedo (CAH).
La edad media fue de 63,8 años, con cuatro mujeres y un hombre, y una evolución media de las lesiones de dos años, lo que refleja la cronicidad de los casos. El tamaño medio de las heridas fue de 45,8 cm², con variaciones según la localización y etiología.
Las causas de las lesiones fueron variadas, lo que permitió observar la aplicación de la técnica en distintos contextos clínicos:
-
Enfermedad de Hansen
-
Dos úlceras venosas
-
Una lesión por dermatoporosis grado IV
-
Una úlcera neuropática plantar
Todas las heridas se encontraban limpias, sin signos de infección activa y con un lecho apto para la técnica HT-MG, cumpliendo los criterios establecidos para garantizar la viabilidad del injerto.
Los cinco casos incluidos en el estudio muestran la aplicación práctica de la técnica HT-MG en heridas de distinta etiología, con resultados globalmente positivos.
Caso 1 – Lesión por enfermedad de Hansen
Paciente diagnosticado de enfermedad de Hansen con una lesión cutánea crónica que no respondía al tratamiento convencional.
Tras aplicar el microinjerto autólogo mediante HT-MG, se observó una evolución progresiva hacia la cicatrización, con una reducción del tamaño de la herida hasta un residuo final de 2 × 2 cm al cierre del seguimiento.
Caso 2 – Úlcera venosa crónica
Paciente con úlcera venosa de larga evolución.
Tras la aplicación de HT-MG, se evidenció una mejoría rápida en el aspecto del lecho y una epitelización progresiva, alcanzando la cicatrización completa durante el periodo de seguimiento.
Caso 3 – Úlcera venosa crónica
Segundo caso de etiología venosa, con características clínicas similares al anterior.
El tratamiento con HT-MG permitió una evolución favorable, con formación de nuevo tejido epitelial y cierre completo de la lesión sin complicaciones.
Caso 4 – Dermatoporosis grado IV
Paciente con dermatoporosis avanzada (grado IV), que presentaba una lesión atrófica persistente.
La aplicación de microinjertos cutáneos favoreció una respuesta cicatricial notable, con cierre completo de la herida en las semanas posteriores y mejora del tejido circundante.
Caso 5 – Úlcera neuropática plantar
Caso de úlcera neuropática en la planta del pie, con evolución tórpida pese al manejo convencional.
El procedimiento HT-MG consiguió una epitelización completa sin signos de infección ni recidiva, lo que confirma su utilidad en este tipo de lesiones complejas.
Resultados generales y observaciones clínicas
Los resultados globales del estudio muestran una respuesta positiva en todos los casos tratados con microinjertos cutáneos HT-MG. La técnica permitió reducir los tiempos de cicatrización, disminuir el dolor y mejorar la calidad del tejido epitelial obtenido tras el cierre de las heridas.
El tiempo medio de cicatrización fue de aproximadamente 2,5 meses, con una evolución satisfactoria y sin necesidad de hospitalización. Ninguno de los pacientes presentó signos de colonización bacteriana ni infección local tras la aplicación.
El sitio donante (de donde se obtuvieron las biopsias de piel) mostró una recuperación completa entre los 7 y 15 días, sin complicaciones relevantes.
Además, se destacó la facilidad de aplicación del procedimiento, lo que sugiere que puede integrarse en el ámbito ambulatorio o en atención primaria, siempre que se cumplan los requisitos de asepsia, limpieza del lecho y estado general adecuado del paciente.
Consideraciones técnicas y biológicas
El éxito de la técnica se apoya en su base biológica: los microfragmentos obtenidos conservan la matriz extracelular (MEC), que actúa como soporte estructural y favorece la regeneración tisular al mantener nichos celulares activos y factores de crecimiento.
Desde el punto de vista mecánico, se hace referencia al principio de tensegridad, según el cual la estructura de la MEC mantiene la conexión entre las células y el entorno, facilitando su supervivencia e integración en el tejido receptor.
Conclusiones del estudio
El uso de microinjertos cutáneos autólogos (HT-MG) se presenta como una alternativa eficaz y mínimamente invasiva en el tratamiento de heridas crónicas que no responden a los métodos convencionales.
La técnica permite acortar los tiempos de cicatrización, reducir el dolor y obtener una cicatriz funcional y estéticamente aceptable, sin complicaciones infecciosas ni efectos secundarios relevantes.
Entre sus ventajas se encuentran:
-
Procedimiento ambulatorio, sin necesidad de hospitalización.
-
Recuperación rápida del sitio donante.
-
Aplicación sencilla y reproducible, adaptable al entorno de atención primaria o unidades de heridas.
No obstante, el éxito del tratamiento depende de una correcta selección del lecho, que debe estar bien irrigado y libre de tejido necrótico, fibrinoso o infectado.
La técnica no debe aplicarse directamente sobre hueso o tendón expuesto, ya que comprometería la viabilidad del injerto.
El trabajo demuestra que los microinjertos cutáneos HT-MG pueden ser una herramienta útil dentro del abordaje integral de las heridas complejas, especialmente cuando otras terapias no han logrado resultados satisfactorios.
En CMUC, apostamos por la incorporación de técnicas basadas en evidencia, seguras y adaptadas al paciente, que permitan avanzar hacia una cicatrización más rápida y eficaz.
👉 Si te perdiste la primera parte de esta serie, puedes leerla aquí para conocer cómo funciona la técnica HT-MG paso a paso.
Y no olvides seguirnos para descubrir más sobre las nuevas terapias avanzadas en el tratamiento de heridas crónicas.

El objetivo de esta serie de dos blogs es explicar, de forma clara, una técnica para tratar heridas de difícil cicatrización mediante microinjertos cutáneos autólogos.
En este primer blog resumimos qué es la técnica, cómo se realiza, qué materiales requiere, cuándo no debe aplicarse y qué resultados globales se observaron.
En el segundo blog presentaremos los casos clínicos incluidos en el estudio (enfermedad de Hansen, úlceras venosas, dermatoporosis grado IV y úlcera neuropática plantar), con su evolución y hallazgos principales.
¿Por qué hablar de esto? Porque las heridas crónicas consumen muchos recursos, elevan los costes y empeoran la calidad de vida. Suelen mantenerse en inflamación persistente, con proteasas elevadas que dificultan la regeneración, alteran la matriz extracelular (MEC) y la angiogénesis, favoreciendo una cicatrización deficiente. La microfragmentación tisular se propone como alternativa mínimamente invasiva, capaz de estimular la cicatrización en casos donde el tratamiento convencional no ha sido suficiente.
Este trabajo evalúa la técnica HT-MG en un entorno especializado y describe su aplicación práctica y resultados.
Índice
Qué son los microinjertos cutáneos (HT-MG)
Los microinjertos cutáneos autólogos son pequeños microfragmentos de piel obtenidos del propio paciente a partir de biopsias. Mediante un dispositivo estéril de un solo uso (Hy-tissue Micrograft, HT-MG), esas biopsias se fragmentan mecánicamente para generar una suspensión de microinjertos que se aplica en el lecho de la herida y se infiltra en los bordes con el objetivo de estimular la cicatrización cuando los tratamientos convencionales no han sido suficientes.
Materiales y dispositivo necesarios
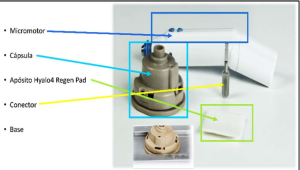
Para realizar la técnica se emplea el dispositivo Hy-tissue Micrograft (HT-MG), formado por:
-
Micromotor
-
Cápsula de microfragmentación con su conector
-
Base metálica para la fragmentación
Además, se utiliza instrumental de cirugía menor para la obtención y manejo de las biopsias cutáneas.
Procedimiento clínico (paso a paso)
1) Preparación del área
-
Desinfectar el sitio donante y limpiar la herida.
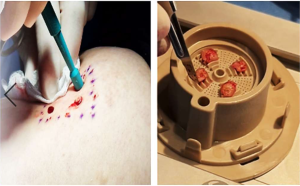
2) Obtención de biopsias
-
Tomar cuatro biopsias de piel del sitio donante.
-
Colocarlas en la rejilla de la cápsula de fragmentación.
3) Preparación de la cápsula
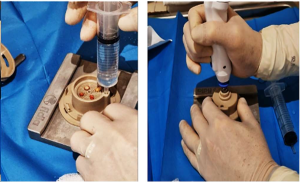
-
Cargar la cápsula con 15 ml de suero fisiológico estéril, sellarla y conectarla al micromotor.
4) Microfragmentación
-
Fragmentación mecánica durante 1 minuto hasta obtener una suspensión turbia de microinjertos.
-
Mantener la herida húmeda con PHMB durante el proceso.
-
Analgesia en bordes según sensibilidad: crema de lidocaína o vaporización de nitrógeno líquido.
-
Infiltrar microfragmentos en la periferia (~0,5 mm hacia la herida) y aplicar en el lecho.
5) Aplicación y cobertura
-
Aplicar la suspensión de microfragmentos sobre el lecho de la herida.
-
Depositar el sobrante sobre un apósito bioactivo de colágeno y ácido hialurónico (Hyalo4 Regen®) y colocarlo sobre la herida.
-
Cubrir con espuma siliconada o apósito con PHMB y asegurar con vendaje (compresivo o de sujeción según etiología).
-
En el sitio donante, colocar fragmentos de 5 mm del apósito Hyalo4 Regen® saturados con el sobrante en los huecos de las biopsias.
Contraindicaciones
La técnica no debe aplicarse cuando el injerto tenga pocas probabilidades de prender por falta de irrigación o por un lecho inadecuado. En concreto, se evita en presencia de:
-
Necrosis en placa
-
Tejido esfacelar
-
Tejido fibrinoso
-
Exposición de tendones o de hueso
En estas situaciones, primero hay que optimizar el lecho (desbridar, controlar la infección, mejorar perfusión, etc.) y solo después valorar el microinjerto.
Para realizar el procedimiento con garantías, se requieren dos condiciones básicas:
-
-
Paciente en buen estado general.
-
Lecho de la herida limpio y sin signos de infección.
-
Por qué funciona esta técnica
La microfragmentación cutánea (HT-MG) conserva la matriz extracelular (MEC) como andamiaje natural, lo que favorece la organización del tejido y mantiene nichos celulares útiles para la reparación. En la suspensión resultante hay células viables (como fibroblastos y queratinocitos), además de citocinas y factores de crecimiento implicados en la cicatrización. También se han observado queratina acelular, epitelio, fibrina y linfocitos, elementos que acompañan al proceso de regeneración.
Desde el punto de vista mecano-biológico, el artículo menciona el principio de tensegridad: la MEC contribuye a mantener la conexión célula–MEC y la estabilidad por tensión, lo que favorece la integración de los microinjertos en el lecho receptor.
Resultados observables
-
Tiempo medio de cicatrización aproximado: 2,5 meses.
-
Disminución del dolor durante la evolución.
-
Sin complicaciones por colonización o infección reportadas.
-
Sitio donante con recuperación rápida (7–15 días).
-
Procedimiento sencillo y realizable sin hospitalización, con potencial de implantación en atención primaria.
La microfragmentación de piel con HT-MG es una opción mínimamente invasiva que aprovecha tejido autólogo para estimular la cicatrización en heridas complejas, siempre que el lecho esté limpio y bien irrigado y se eviten las contraindicaciones descritas.
En el próximo blog presentaremos los casos clínicos incluidos en el trabajo (enfermedad de Hansen, úlceras venosas, dermatoporosis grado IV y úlcera neuropática plantar), con su evolución y resultados.

La radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo

¿Por qué hay quien no tolera las medias de compresión?
Insuficiencia Venosa Crónica
Tendencia
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosLa radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo
-
 Divulgaciónhace 4 años
Divulgaciónhace 4 años¿Por qué hay quien no tolera las medias de compresión?
-
 Divulgaciónhace 3 años
Divulgaciónhace 3 añosInsuficiencia Venosa Crónica
-

 Productoshace 5 años
Productoshace 5 añosApositos DACC Cutimed Sorbact
-

 Divulgaciónhace 5 años
Divulgaciónhace 5 añosLesiones por humedad
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosPresentación de un caso de quemadura por cáusticos en Paciente Diabético
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosDesbridamiento
-

 Divulgaciónhace 4 años
Divulgaciónhace 4 añosCuras Húmedas y Secas – Diferencias y Usos
























You must be logged in to post a comment Login