Divulgación
Linfedema y Lipedema
Publicado
hace 4 añosel

Índice
Linfedema y Lipedema
El linfedema y lipedema pueden tener síntomas parecidos pero son patologías muy diferentes. Te ayudamos a distinguirlas.
Conceptos: linfedema y lipedema
Linfedema
El linfedema se refiere a la inflamación de los tejidos causada por una acumulación de líquido rico en proteínas que generalmente se drena a través del sistema linfático del cuerpo. Afecta con mayor frecuencia los brazos o las piernas, pero también puede ocurrir en la pared torácica, el abdomen, el cuello y los genitales.
El Linfedema podríamos definirlo como el exceso anormal de líquido (Linfa) presente en los tejidos blandos en una zona o extremidad de nuestro cuerpo, provocando un aumento de tamaño de la misma.
La linfa es un líquido de color amarillento presente en nuestro organismo. Está formada por agua, proteínas, grasas, productos de desecho, glóbulos blancos (linfocitos) y otras sustancias.
Este acúmulo de líquido puede deberse a la afectación del sistema linfático, por un daño o bloqueo en este. También puede existir un mal funcionamiento de este sistema desde los inicios de la vida, por un mal desarrollo embrionario.
Los ganglios linfáticos son una parte importante de tu sistema linfático. El linfedema puede provocarse por tratamientos contra el cáncer que extirpan o dañan los ganglios linfáticos. Cualquier tipo de problema que bloquee el drenaje del líquido linfático puede causar linfedema.
Los casos graves de linfedema pueden afectar la capacidad de mover la extremidad afectada, aumentar los riesgos de infecciones cutáneas y de septicemia, y pueden provocar cambios y degradación de la piel. El tratamiento puede incluir vendajes de compresión, masajes, medias de compresión, bombeo neumático secuencial, cuidado minucioso de la piel y, en raras ocasiones, cirugía para eliminar el tejido inflamado o para crear nuevas vías de drenaje.
Es decir, el linfedema se produce cuando el sistema linfático no es capaz de drenar la linfa y provoca una hinchazón por acumulación de líquido en los tejidos blandos del cuerpo.
La linfedema puede resultar muy molesto para quien lo padece, pero con los tratamientos adecuados, el 95% de los pacientes presenta mejoría, que es excelente en casi un tercio de los casos.
Lipedema
El lipedema es un trastorno crónico que se presenta en mujeres durante la pubertad u otros momentos de cambios hormonales como el parto o la menopausia, caracterizado por un agrandamiento simétrico del tejido adiposo (grasa) subcutáneo nodular y doloroso en las extremidades, sin afectar las manos, los pies y el tronco, que se caracteriza por la proliferación e inflamación de las células del tejido adiposo de las extremidades superiores o inferiores. Esto provoca una descompensación entre las distintas partes del cuerpo y, a medida que la afección va ganando intensidad, surgen otros síntomas más acusados que merman considerablemente el bienestar del paciente.
Es una patología subdiagnosticada o maldiagnosticada como obesidad o linfedema ya que es una enfermedad del tejido graso, que implica un cúmulo progresivo patológico de células grasas en las piernas, aunque también puede producirse esta acumulación en los brazos. Como consecuencia se produce un aumento de volumen que causa pesadez y además es doloroso a la presión y al contacto, en las fases avanzadas duele incluso la ropa estrecha.
Hasta hace poco no se conocía bien el Lipedema, también llamado la enfermedad de las piernas gruesas, fue reconocido por la OMS como una enfermedad ya que tendía a confundirse con la celulitis, el sobrepeso, la obesidad o el Linfedema.
El lipedema es un trastorno del tejido adiposo que se produce casi exclusivamente en las mujeres. Según diversos estudios el lipedema podría afectar casi al 16% de la población femenina mundial, sin variación por razas. Tan solo el 2% de los afectados serán varones.
Este trastorno puede ser hereditario (20%). En la mayoría de los casos se desarrolla gradualmente durante la pubertad, aunque puede desarrollarse o empeorar durante la menopausia o el embarazo, también está ligado frecuentemente a trastornos hormonales (Hipotiroidismo, Ovario poliquístico, Diabetes tipo II …) y/o obesidad.
Cuando el lipedema evoluciona y empeora, se transforma en lipo-linfedema, mostrando síntomas más parecidos al linfedema.
El gran problema del lipedema es que no responde a los tratamientos dietéticos y es muy frecuente que los primeros síntomas del lipedema sea sensación de cansancio e hinchazón en la pierna que aumentan con el calor y la menstruación.
El linfedema y el lipedema históricamente van unidos, pero según vamos avanzando en los estudios y en las investigaciones vemos que tiene relación en muchos casos, pero muchas veces sus orígenes no tienen nada que ver.
A modo resumen; El linfedema es una disfunción del sistema linfático ya sea por causas desconocidas (primario) o por causas que hayan agredido de alguna forma, (secundario) como la cirugía, radioterapia, quemaduras, accidentes, infecciones… mientras que el lipedema es una proliferación de grasa que nada tiene que ver con la alimentación, y que la mayoría de las veces surge en miembros inferiores y superiores, es decir Lipedema está causado por un depósito simétrico de tejido graso y en el Linfedema se retiene líquidos asimétricamente.
Signos y síntomas del linfedema y lipedema
Para su diagnóstico es preciso realizar como ante cualquier consulta, una historia clínica en la que nos basaremos en los antecedentes, estilo de vida etc.
En nuestros centros en la valoración inicial siempre realizamos una entrevista personal al paciente para recaudar la información necesaria ya que a veces es la clave para saber la causa o el desencadenante.
La fisiopatología del lipedema sigue sin estar clara. Las causas putativas que se han propuesto incluyen adipogénesis alterada, microangiopatía y microcirculación linfática alterada. Todavía no se ha encontrado ningún biomarcador específico y actualmente el diagnóstico se realiza únicamente por motivos clínicos, pero existen pruebas auxiliares para descartar otros diagnósticos.
En el caso del linfedema realizamos una medición de la circunferencia de la zona afectada, en distintos puntos y compararla con el lado contrario del cuerpo. Tiene que existir una diferencia de 2 cm.
 Realizamos una inspección de la piel y palpación de la zona para ver cómo está el tejido y/o su dureza.
Realizamos una inspección de la piel y palpación de la zona para ver cómo está el tejido y/o su dureza.
Signo de Stemmer que consiste en pellizcar la piel de entre los dedos de los pies o de la mano. Será positivo cuando exista dificultad o imposibilidad de realizar el pellizco e indica que probablemente se padece linfedema.
Pruebas médicas
Existen pruebas médicas que confirman la existencia de Linfedema como son la linfangiografía, linfangiograma, ecografía- Doppler, TAC, etc.
Causas
El sistema linfático es una red de vasos que transportan líquido linfático rico en proteínas por todo el cuerpo. Es parte del sistema inmunitario. Los ganglios linfáticos actúan como filtros y contienen células que combaten las infecciones y el cáncer.
El líquido linfático se impulsa a través de los vasos linfáticos por las contracciones musculares al movimiento durante el día y a través de pequeñas bombas en la pared de los vasos linfáticos. El linfedema ocurre cuando los vasos linfáticos no pueden drenar de manera adecuada el líquido linfático, generalmente de un brazo o de una pierna.
Respecto al lipedema no hay un consenso sobre su etiología, pero sí correlación con factores genéticos y hormonales.
| LINFEDEMA |
LIPOEDEMA |
| Cancer
Cirugía Radiación oncológica Parasitos (países en desarrollo) Congénitas |
Hereditarias Hormonal |
La alta prevalencia de hipotiroidismo en pacientes con lipedema podría estar relacionada con la obesidad asociada al lipedema frecuentemente observada. La baja prevalencia de diabetes, dislipidemia e hipertensión parece ser una característica específica que distingue el lipedema de la obesidad inducida por el estilo de vida.(9)
Clasificación
El linfedema
Origen
Se clasifica en dos tipos según su origen:
- Aquellos que no tienen causa aparente, pueden ser congénitos o aparecer en la adolescencia o más tarde. Se producen porque las vías linfáticas no funcionan con normalidad o su número es menor del necesario para que su sistema linfático sea competente. Se caracteriza por la falta de vasos linfáticos y que se clasifica en tres grupos dependiendo de la edad de aparición (congénito, precoz, tardío – se debe a una hipoplasia-)
- Congénitos: aparecen en el primer año de vida o desde el mismo momento del nacimiento
Linfedema precoz: se manifiesta en la adolescencia
Linfedema tardío: se pone en evidencia después de los 35 años
- Cuando el sistema linfático es normal, pero ha sido alterado. Es decir el linfedema secundario describe el edema que se desarrolla durante la vida del paciente y que no es congénito, clasificándolos en:
- Oncológico
- Post operatorio: linfadenectomía
- Post radioterapia
- Postraumático
- Venosos (mixto)
- Post infeccioso (erisipelas)
- Colagenopatías
- Otros
Grados del linfedema
Según la Sociedad Internacional de Linfología los linfedemas se categorizan en cuatro grados:
- Grado 0: Subclínico o latente, no edema perceptible.
- Grado I: Edema visible y con fóvea, que mejora con declive de la extremidad.
- Grado II: Precoz: Persiste fóvea, edema sin cambios ante la elevación de la extremidad.
- Tardío: Edema sin fóvea, pero con fibrosis.
- Grado III: Elefantiasis. Edema irreversible, fibrótico con alteraciones dérmicas y subdérmicas.
A su vez, los linfedemas se clasifican también en grados, según la diferencia que existe entre el miembro afectado y el miembro sano. Podemos distinguir, según Grandval, tres grados:
- 1er grado/estadio: cuando la diferencia entre miembro afectado y sano es entre 0 y 2 cm.
- 2do grado: cuando la diferencia entre miembro afectado y sano es entre 2 y 6 cm.
- 3er grado: cuando la diferencia entre miembro afectado y sano es mayor de 6 cm.
Gravedad del linfedema
Según la gravedad del cuadro cabe distinguir varios estadios:
- Estadio 0: Aunque existe una lesión de los vasos linfáticos, todavía no hay hinchazón visible.
- Estadio 1: La hinchazón se desarrolla a lo largo del día, pero desaparece en parte o del todo al elevar el miembro. Si se presiona el tejido con el dedo, se forma un hoyuelo que persiste durante un tiempo.
- Estadio 2: La hinchazón persiste, incluso tras un reposo prolongado. La piel está dura y elevar el miembro ya no sirve de ayuda. Es difícil incluso imposible hacer hoyuelos en la piel.
- Estadio 3: Está caracterizado por la hinchazón y los cambios en la piel (por ejemplo, en forma de ampollas que segregan líquido linfático). Otra variante de esta hinchazón se denomina elefantiasis.
El lipedema
Existen varias clasificaciones como la de Schmeller & Meier-Vollearth que fija tres estadios atendiendo a la palpación y cambios cutáneos, Fonder divide en dos grupos en función de la forma de los miembros, Meier-Vollrath establece cinco tipos en función de la distribución corporal de los depósitos grasos, Schingale define cinco tipos según la localización del lipedema, pero ninguna aceptada universalmente.
Según Schmeller & Meier-Vollearth:
- Grado I: la superficie de la piel es regular y blanda. Se palpan diminutos nódulos de grasa. “Piel de naranja”, es decir celulitis, superficie cutánea con un granulado fino.
- Grado II: la superficie de la piel es irregular y dura debido al aumento en la formación de nódulos. “Piel acolchada”, superficie de la piel con nódulos gruesos y hoyos grandes.
- Grado III: la superficie de la piel se encuentra deformada debido al exceso de tejido adiposo. El número de nódulos es mayor, de distinto tamaño y se encuentran repartidos mayormente en caderas y tobillos. Pliegues de grasa gruesos y deformantes.
La enfermedad empieza a aparecer en las caderas, después afecta a todo el muslo. Cuando hay colgajos de grasa en la cara interna de las rodillas, el rozamiento al andar puede provocar infecciones.
Los lipoedemas avanzados impiden el flujo de sangre por las venas y de linfa por los vasos linfáticos. Por eso a veces la consecuencia de un lipoedema es un linfedema, que los expertos denominan “lipo-linfedema”. Se trata como un linfedema.
Factores de riesgo en linfedema y lipedema
Como dijimos anteriormente no se encuentra una etiología clara en el lipedema , pero si la existencia de factores agravantes: Índice de masa corporal (IMC) elevado, insuficiencias veno-linfáticas o inmovilidad
| LINFEDEMA | LIPOEDEMA |
| Edad avanzada
Sobrepeso u obesidad Artritis reumatoide o psoriásica Padecer Ca trastornos venosos previos
|
Causas hormonales
Genética Índice de masa corporal (IMC) elevado insuficiencias veno-linfáticas inmovilidad |
Bibliografía
- Manrique OJ, Bustos SS, Ciudad P, Adabi K, Chen WF, Forte AJ, et al. Overview of Lymphedema for Physicians and Other Clinicians: A Review of Fundamental Concepts. Mayo Clin Proc. agosto de 2020;S0025619620300331.
- Linfedemas primarios y secundarios. Causas, tipos y tratamiento. Clínica Universidad de Navarra [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.cun.es/enfermedades-tratamientos/enfermedades/linfedema
- Torre YSD la, Wadeea R, Rosas V, Herbst KL. Lipedema: friend and foe. Horm Mol Biol Clin Investig. 9 de marzo de 2018;33(1).
- Kruppa P, Georgiou I, Biermann N, Prantl L, Klein-Weigel P, Ghods M. Lipedema-Pathogenesis, Diagnosis, and Treatment Options. Dtsch Arzteblatt Int. 1 de junio de 2020;117(22-23):396-403.
- Tratamiento Lipedema con Medias de Compresión a Medida: Grau Soler [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.grausoler.es/divisiones/presoterapia/lipedema
- Qué son y como tratar el Linfedema y Lipedema – Clínica Planas Blog [Internet]. Tu blog de medicina y cirugía estética – Clínica Planas. 2019 [citado 5 de mayo de 2022]. Disponible en: https://www.clinicaplanas.com/blog/2019/03/28/linfedema-y-lipedema/
- Signo de Stemmer, un diagnóstico fiable para reconocer el linfedema en piernas [Internet]. GraceContigo. [citado 5 de mayo de 2022]. Disponible en: https://gracecontigo.com/blogs/noticias/signo-de-stemmer-un-diagnostico-fiable-para-reconocer-el-linfedema-en-piernas
- Linfedema – Síntomas y causas – Mayo Clinic [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/lymphedema/symptoms-causes/syc-20374682
- Bauer AT, von Lukowicz D, Lossagk K, Aitzetmueller M, Moog P, Cerny M, et al. New Insights on Lipedema: The Enigmatic Disease of the Peripheral Fat. Plast Reconstr Surg. diciembre de 2019;144(6):1475-84.
- Lipoedema [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.mediespana.com/salud/diagnostico-tratamiento/lipoedema/
- Linfedema [Internet]. [citado 5 de mayo de 2022]. Disponible en: https://www.mediespana.com/salud/diagnostico-tratamiento/linfedema/
- Linés MPC, Martínez AC, Cortés CL, Rodríguez LV, Donoso AM, Sarto LE. Linfedema y lipedema:: Diferencias y similitudes. Rev Sanit Investig. 2021;2(4):34.
- ▷ LIPEDEMA, ¿qué es? Causas, solución y tratamiento – Lipemedical ✅ [Internet]. Lipemedical. [citado 5 de mayo de 2022]. Disponible en: https://lipedema.es/que-es-lipedema/
- Complicaciones [Internet]. Federación Fedeal Linfedema / Lipedema en España. [citado 5 de mayo de 2022]. Disponible en: https://www.fedeal.org/enfermedad-linfedema-lipedema-fedeal/complicaciones-enfermedad-linfedema-lipedema-fedeal/
- Ferrandez JC, Theys S. Linfedemas de los miembros inferiores. EMC – Podol. 1 de enero de 2011;13(3):1-12.
- Vaquero Ramiro E, Gutiérrez Retortillo M, Goiri Noguera D, Morello Ostos P, Solera-Martínez M. Diagnóstico y tratamiento del lipedema en España. Resultados de encuesta online. Rehabilitación. 1 de abril de 2022;56(2):108-15.
- Vásquez LQS de, Villalobos VU. Lipedema: lo que debemos conocer. Rev Fac Med Univ Lberoamérica [Internet]. 14 de febrero de 2022 [citado 5 de mayo de 2022];1(1). Disponible en: http://www.unibe.ac.cr/ojs/index.php/RFMUI/article/view/113
Quizás te interese

Con el frío invernal aumentan los sabañones (perniosis). Hoy te explicamos qué son, por qué ocurren, quién tiene más riesgo, cómo prevenirlos y cuál es su tratamiento, tal y como recoge la literatura citada.
Índice
El frío y los sabañones
Con la llegada del invierno y la notable bajada de temperaturas de este año, aparecen problemas como la perniosis, más conocida como sabañones, provocados por el frío.
¿Qué es un sabañón?
Los sabañones son una inflamación dolorosa de pequeños vasos cutáneos que surge tras exposición repetida al aire frío (no helado). También llamados eritema pernio, pueden producir picor, manchas rojas, hinchazón y ampollas en manos y pies. Son más frecuentes desde finales de otoño hasta inicios de primavera, especialmente en invierno, y pueden afectar manos, pies, dedos, orejas o nariz.
Se distinguen dos formas: idiopática (sin enfermedad sistémica asociada) y secundaria (vinculada a diversos trastornos, principalmente lupus eritematoso).
Epidemiología
El eritema pernio es común en países con clima frío o templado y húmedo con invierno marcado (por ejemplo, Gran Bretaña, Francia o la costa norte de EE. UU.). Se observa con mayor frecuencia en mujeres jóvenes (15–30 años), aunque también aparece en niños y ancianos.
Clínica
Signos y síntomas habituales:
-
Pequeñas áreas enrojecidas pruriginosas, sobre todo en pies o manos.
-
Ampollas o úlceras posibles.
-
Edema cutáneo.
-
Sensación de ardor.
-
Cambios de color de rojo a azul oscuro con dolor.
Las lesiones pueden ser únicas o múltiples, a menudo simétricas y bilaterales, y adoptar forma de máculas, pápulas, placas o nódulos eritemato-violáceos sobre base edematosa; pueden ampollarse y ulcerarse, sin síntomas sistémicos.
Histología: edema en dermis papilar e infiltrado inflamatorio linfocitario perivascular superficial y/o profundo.
Eritema pernio primario (idiopático):
-
Agudo: aparece en piel sin vello a las 12–24 h tras ambiente frío y húmedo. Lesiones únicas o múltiples, simétricas y bilaterales; pápulas, máculo-placas o placas eritematosas/violáceas/parduzcas/amarillentas sobre base fría y edematosa, a veces descamativas, con posibilidad de ampollas y úlceras.
-
Crónico: tras exposición repetida al frío, con persistencia de las lesiones, cicatrización y atrofia; puede mantenerse tras la temporada fría o reaparecer con nuevas exposiciones (ese invierno o en años siguientes). Posibles cambios irreversibles: fibrosis, linfedema e hiperqueratosis.
Variantes clínicas:
-
Perniosis ecuestre (paniculitis ecuestre por frío): en glúteos y caderas de mujeres que cabalgan en invierno; pápulas/placas agrupadas que pueden ulcerarse.
-
Manos de frotador: combinación de aire húmedo y frío con trauma por frotado vigoroso en clima frío.
-
Perniosis papular: pequeñas lesiones agrupadas en caras laterales de dedos, a menudo con acrocianosis; clínicamente recuerda al eritema multiforme, sin sus cambios histológicos, y puede surgir todo el año.
-
Pernio inducido por fármacos: descrito con análogos de anfetaminas como fenfluramina y fentermina (adelgazantes).
-
Perniosis senil: lesiones más persistentes y, por lo general, con enfermedad arterial o sistémica de base.
¿Por qué se produce? Causas
La causa exacta no se conoce. El frío puede desencadenar perniosis en unos individuos y no en otros; puede aparecer de forma aislada en personas sanas o en el contexto de otras enfermedades.
Se han propuesto mecanismos como una respuesta anómala al frío con regulación deficiente del flujo cutáneo: vasoconstricción persistente de arteriolas profundas y dilatación de vasos superficiales (en lugar de la vasodilatación de rebote que mantendría la perfusión). La exposición al frío provoca vasoconstricción masiva y descenso de la temperatura cutánea (protege la temperatura central a costa de la piel).
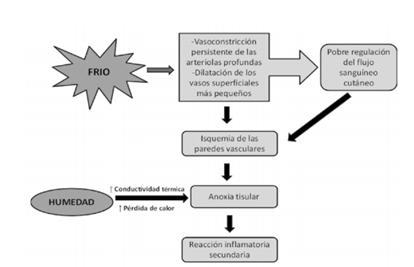
La temperatura cutánea normal (≈ 33–35 °C) al caer por debajo de 31 °C induce vasoconstricción de arteriolas y vénulas, empeorando la conductividad térmica y aumentando la
La temperatura cutánea normal es de 33-35 °C que cuando cae a 31 °C o menos provoca la vasoconstricción de las arteriolas y las vénulas, que empeora la conductividad térmica y aumenta la pérdida de calor y la resistencia a la congelación cuando la piel está húmeda. El trauma inducido por frío produce daño vascular por la anoxia tisular, provocando una reacción inflamatoria secundaria.
La naturaleza y magnitud de la perniosis, al igual que otras lesiones por frío, dependen de la interacción entre el clima, las medidas protectoras y la producción metabólica de calor, así como otros factores como la edad, la raza, el sexo femenino, la malnutrición, un índice bajo de masa corporal, entre otros.
En definitiva, es una reacción anormal del cuerpo a la exposición al frío, seguida de recalentamiento; de forma que cuando se vuelve a calentar la piel fría, los vasos sanguíneos pequeños debajo de la piel pueden expandirse más rápido de lo que pueden soportar los vasos cercanos más grandes. Esto produce un efecto de cuello de botella y pérdida de sangre hacia los tejidos cercanos.
Factores de riesgo o predisponentes.(1–4)
Los factores que pueden aumentar el riesgo de padecer sabañones son:
- El uso de ropa ajustada o que expone la piel al frío.Usar ropa y calzado ajustado en climas fríos y húmedos puede volverte más susceptible a los sabañones.
- El sexo.Las mujeres son más propensas a padecer sabañones que los hombres.
- Pieles frías y húmedas; son mas propensas a la aparición de sabañones.
- Estar por debajo del peso apropiado.Las personas que pesan cerca del 20 % menos de lo que debería según su altura tienen un mayor riesgo de padecer sabañones.
- El ambiente y la estación.Los sabañones son menos frecuentes en zonas más frías y secas porque las condiciones de vida y la ropa que se utiliza en estas zonas protegen más del frío. El riesgo es mayor en zonas de humedad alta y temperaturas frías, pero no heladas.
- Tener mala circulación como una insuficiencia venosa crónica o Enfermedad periférica arterial.Las personas con mala circulación tienden a ser más sensibles a los cambios en la temperatura, lo que las hace más susceptibles a los sabañones, debiendo tener especial atención al curso y tratamiento del sabañón ya que pueden desencadenar en una herida o úlcera.
- Padecer la enfermedad de Raynaud.Las personas con la enfermedad de Raynaud son más susceptibles a los sabañones que pueden llegar a camuflarse ya que la enfermedad de Raynaud causa diferentes tipos de cambios de color en la piel.
- Padecer un trastorno autoinmune como por ejemplo el lupus; una enfermedad del tejido conectivo siendo el trastorno autoinmune más frecuente asociado a los sabañones, asi como otras enfermedades como la Artrosis, Artritis Reumatoide etc
- Especial atención en pacientes que sufren de diabetes Mellitus, neuropatía diabética, Ya que la sensibilidad en Miembros inferiores esta disminuida por lo que la sensación de dolor no es captada por el paciente. Por ello es recomendable la inspección de los pies diarias y ante cualquier alteración acudir a consulta de podología o enfermería para la vigilancia y los cuidados necesarios.
- Con frecuencia afecta en mayor medida a las mujeres que a los varones. A menudo también existe una predisposición familiar a desarrollar lesiones idénticas, sobre todo durante la adolescencia y en los adultos jóvenes.
Complicaciones.(1,4,5)
Por lo general, los sabañones mejoran por sí solos. Busca atención para vigilar y controlar la evolución si surgen complicaciones como:
- Dolor es excepcionalmente intenso.
- Si se sospecha que puedes tener una infección o si los síntomas no mejoran después de 1 o 2 semanas.
- Si los síntomas continúan durante la temporada más cálida, consulta con el médico para descartar otras afecciones.
- Si tienes diabetes o mala circulación, es posible que la curación se vea afectada. Ten cuidado y busca atención especializada.
Los sabañones pueden causar complicaciones si la piel se ampolla. Si eso sucede, es posible que tengas úlceras e infecciones. Además de ser dolorosas, las infecciones podrían poner en riesgo la extremidad o la vida si no se tratan.
Prevención. (1–4)
- Evitar o limitar la exposición al frío.
- Vestirse con varias capas de ropa suelta, y usa guantes y calzado abrigado e impermeable.
- Cubrir lo posible toda la piel expuesta cuando salgas al exterior los días de frío.
- Mantener las manos, los pies, y la cara secos y abrigados.
- Mantener la casa y/o lugar de trabajo a una temperatura cálida agradable.
- Calentar la piel expuesta al frío gradualmente, ya que calentarla de manera repentina la piel fría puede empeorar los sabañones.
- Evitar el tabaco.
Tratamiento.(2–5)
El protocolo de tratamiento inicialmente se va a basar en tomar una serie de medidas que son básicas y un tanto generales.
Estas medidas básicas se van a centrar en proteger la zona lesionada siempre secas y calientes. Para ello el paciente debe hacer uso de guantes y de unos calcetines adecuados.
El tratamiento domiciliario se basa en la aplicación de crema hidro regenerante para prevenir y tratar los sabañones, con componentes como:
- productos ozonizados; entre sus funciones destaca:
- Aumenta la elasticidad.
- Altamente emoliente (alisa y suaviza la piel).
- Evita la aparición de manchas.
- Frena la deshidratación.
- Caléndula;
- Cicatrizante.
- Antiinflamatorio.
- Antiséptico.
- Urea; aumenta la capacidad de hidratación de la piel.
- Centella asiática; acelera la cicatrización.
- Extracto glicólico de manzanilla; contiene alfa-bisabolol con propiedades:
- Antiinflamatorias.
- Calmantes.
- Cicatrizantes.
En definitiva, como prevención y tratamiento es recomendable el uso de una crema de alto poder hidratante y regenerador, que nutra, calme y regenere las pieles irritadas que esté especialmente indicada para manos y/o pies estropeados.
Pero si estas recomendaciones básicas y tratamiento tópico domiciliario no tienen un resultado positivo debemos tratarlos de manera interna, es decir, con tratamientos farmacológicos como la pentoxifilina, la hidrocloroquina y la nitroglicerina tópica parecen ser beneficiosos para el tratamiento de la perniosis crónica, aunque el tratamiento local más común es la betametasona tópica. Estos tratamientos farmacológicos, por un lado, van a aumentar la presión del paciente, del mismo modo el paciente va a ver mejoría en su circulación sanguínea, y, por último, este tratamiento va a favorecer la dilatación de los vasos sanguíneos.
El sabañón causa inflamación, dolor y sensación de quemazón. A veces, puede llegar a producirse necrosis o a surgir pequeñas úlceras. En tal caso habría que hacer un tratamiento con corticoides tópicos o incluso con antibióticos para evitar la sobreinfección.
Desde CMUC os damos unas recomendaciones básicas:
- Evitar la exposición al frío.
- Realizar ejercicio físico con regularidad.
- Usar ropa aislante adecuada.
- Prescindir del tabaco.
- Incrementar la ingesta de alimentos con vitaminas A ya que ayudan a restaurar los tejidos dañados. Para proteger los capilares sanguíneos puedes añadir a tu dieta alimentos ricos en Vitamina C como el kiwi, la naranja, el limón o el brécol.
- Incluye en la dieta especies tales como la cayena, la canela o la pimienta. Cocinar con estos condimentos ayuda a tu circulación, ya que son alimentos vasodilatadores.
- Toma alimentos ricos en Vitamina E, como por ejemplo el aguacate, el brócoli o las espinacas. Estos alimentos ayudan a mejorar el riego sanguíneo.
- Consumir alimentos ricos en vitamina D, estimulan la circulación.
- Masajear las zonas propensas para estimular el flujo sanguíneo.
- Aplicar cremas hidratantes que palíen la sequedad de la piel.
- No exponer las manos ni los pies directamente a la estufa o al radiador pues los cambios bruscos de temperatura aumentan el riesgo de que se generen.
Pero recuerda evitar las verduras de hoja ancha ricas en vitamina K, como por ejemplo las acelgas, lechuga o espinacas, ya que su ingesta no es recomendable más de una vez en semana, porque no favorecen la insuficiencia venosa crónica o si estás en tratamiento con Sintrom o anticoagulantes debido a su acción directa sobre la coagulación en sangre.
Bibliografía.
- Sabañones – Síntomas y causas – Mayo Clinic [Internet]. [citado 30 de diciembre de 2020]. Disponible en: https://www.mayoclinic.org/es-es/diseases-conditions/chilblains/symptoms-causes/syc-20351097
- Bielsa Marsol I. Perniosis. Semin Fund Esp Reumatol. 1 de abril de 2012;13(2):55-61.
- Baker JS, Miranpuri S. Perniosis A Case Report with Literature Review. J Am Podiatr Med Assoc. marzo de 2016;106(2):138-40.
- Tobón MX, Rodríguez G. Eritema pernio: una enfermedad misteriosa. 2013;(1):14.
- Pie IV del. ▷ ¿Qué son los sabañones? Síntomas, causas y tratamiento 🔥 [Internet]. Instituto Valenciano del Pie. 2019 [citado 30 de diciembre de 2020]. Disponible en: https://institutovalencianodelpie.es/sabanones-sintomas-y-tratamiento/
Divulgación
Insuficiencia Arterial: Qué es, causas, síntomas y tratamientos
Publicado
hace 2 mesesel
3 de diciembre de 2025
Este artículo es una inmersión profunda en la patología vascular, explicaremos qué es la insuficiencia arterial, sus causas síntomas y tratamientos. Ideal para pacientes o profesionales que busquen entender sus síntomas y las opciones de diagnóstico disponibles.
Índice
¿Qué es una arteria y cómo funciona?
La palabra “arteria” proviene del griego ἀρτηρία, que significa “tubo, conducción”. La arteria es el vaso sanguíneo encargado de distribuir la sangre expulsada de las cavidades ventriculares del corazón en cada sístole al resto del organismo y lecho capilar.
Sus paredes son muy resistentes y elásticas para resistir la presión que ejerce la sangre al salir bombeada del corazón. Cada vaso arterial consta de tres capas concéntricas:
-
Interna o íntima: constituida por el endotelio.
-
Media: capa gruesa compuesta por fibras musculares lisas, fibras elásticas y de colágeno.
-
Externa o adventicia: formada por tejido conjuntivo.
Los límites entre las tres capas están generalmente bien definidos en las arterias. Siempre presentan una lámina elástica interna separando la íntima de la media, y (a excepción de las arteriolas) presentan una lámina elástica externa que separa la media de la adventicia. La lámina externa se continúa menudo con las fibras elásticas de la adventicia.
Existen diferentes tipos arteriales:
- Arterias elásticas: Son los grandes vasos de conducción, la aorta, los troncos innominados, la carótida común y las subclavias. Sus paredes tienen una gran elasticidad, lo que permite hacer más regular el flujo sanguíneo. La capa media esta formada por una gran concentración de capas de elastina, además de células musculares lisas, fibras colágenas, proteoglicanos y glicoproteinas.
- Arterias musculares: Las principales ramas de distribución, la arteria radial, la arteria femoral, la arteria coronaria y la arteria cerebral (todas ellas importantes ramificaciones). La capa media importante es rica en fibras musculares lisas. Tienen una potente capa adventicia, rica en colágeno y fibras elásticas. Vasa vasorum, nervi vasorum que llegan a la porción más externa de la capa media.
- Arteriolas: Las ramas terminales que irrigan el territorio capilar. Tiene un tejido menos elástico y más presencia de fibras musculares lisas. La túnica adventicia es escasa.
- Microcirculación: se refiere al flujo de sangre de las arteriolas y capilares o los capilares y venas, es la parte del sistema circulatorio encargada del intercambio de gases, fluidos, nutrientes y productos de desecho.
Definición de Insuficiencia Arterial
La obstrucción arterial se caracteriza por la interrupción del flujo sanguíneo a una determinada parte de nuestro organismo como consecuencia de la oclusión crónica de la arteria que lo irriga. La disminución del flujo sanguíneo ocasiona un aporte insuficiente de oxígeno a las células del organismo , produciendo hipoperfusión, hipoxemia y necrosis si no es restablecida la circulación.
Causas y Factores de Riesgo
Existen varias causas que pueden provocar un estrechamiento de la arteria y disminuir el flujo sanguíneo:
-
Arterioesclerosis: Una placa que se acumula en las paredes de las arterias, compuesta por grasa y colesterol.
-
Trombosis: Un coágulo sanguíneo que se forma en un vaso y permanece allí.
-
Embolia: Coágulo que se desplaza desde el sitio donde se formó a otro lugar.
-
Calcificación vascular: Depósito de sales de fosfato de calcio en la pared de las arterias.
-
Otros: Hipertensión arterial, traumatismos o disección.
Entre los factores de riesgo más importantes implicados en el desarrollo de enfermedades vasculares y, por lo tanto de insuficiencia arterial están el tabaquismo, la diabetes mellitus, la hipertensión arterial sistémica, la dislipidemia, la edad y el sexo masculino.
Signos y Síntomas: ¿Cómo detectarlo?
La ubicación del dolor depende del lugar de la arteria obstruida o estrechada. Los signos más característicos incluyen:
-
Claudicación intermitente: Calambres dolorosos en caderas, muslos o pantorrillas después de realizar ciertas actividades, como caminar, que desaparecen después de algunos minutos de descanso.
-
Dolor en reposo isquémico: Si la enfermedad progresa, aparece dolor incluso estando acostado, lo suficientemente intenso como para interrumpir el sueño.
-
Cambios físicos: Entumecimiento, sensación de frío en la pierna o pie, pérdida de vello, crecimiento lento de las uñas, y piel brillante en las piernas.
-
Úlceras arteriales: Heridas que no sanan en los dedos de los pies, pies o piernas.

Diagnóstico de la Insuficiencia Arterial
Una adecuada anamnesis es necesaria para realizar un correcto diagnóstico. Para recabar datos disponemos de diferentes métodos:
-
Exploración física: Se palpan cuidadosamente los pulsos (femoral, poplíteo, tibial posterior y pedio). La ausencia de pulso tibial posterior es el mejor discriminador aislado de la isquemia crónica.
-
Índice Tobillo-Brazo (ITB): Fundamental para determinar el grado de afectación.
-
Angiografía: Se inyecta material de contraste para ver el flujo sanguíneo en tiempo real mediante radiografías, resonancia (ARM) o tomografía (ATC).
-
Análisis de sangre: Para medir colesterol, triglicéridos y presencia de diabetes.

Tratamientos Disponibles
El tratamiento empieza con la modificación de los factores de riesgo: dejar de fumar, realizar ejercicio (caminar en patrón ejercicio-descanso) y el control de diabetes/hipertensión.
Tratamientos Farmacológicos:
-
Antiagregantes plaquetarios (Aspirina, Clopidogrel).
-
Fármacos para la claudicación (Pentoxifilina, Cilostazol).
-
Inhibidores de la ECA.
Tratamientos Quirúrgicos:
-
Angioplastia: Uso de un balón para reabrir la arteria, a veces con colocación de stent.
-
Cirugía de bypass: Creación de un puente con un injerto para desviar la sangre alrededor de la obstrucción.
-
Tromboendarterectomía: Extirpación quirúrgica de la lesión oclusiva.
En pacientes con úlceras se procederá a la limpieza de estas. Si se ha conseguido la revascularización se realizarán desbridamientos amplios o incluso la amputación parcial (dedos de los pies) con el fin de evitar una sobreinfección de las heridas y conseguir una cicatrización final.
En caso de que la revascularización no funcione, se deberá proceder a la amputación parcial o total de la extremidad afectada, si existe un dolor no controlado o sobreinfección asociada.5
Se les aconseja a los pacientes que eviten el frío y los fármacos vasoconstrictores (por ejem. Seudoefedrina que forma parte de muchos remedios para la sinusitis y el resfriado).3
En CMUC ofrecemos a nuestros pacientes ozonoterapia como tratamiento para la curación de úlceras. El ozono tiene una gran capacidad oxidante que le confiere un importante poder contra bacterias, virus y hongos (este oxida la envoltura externa de bacterias y virus, destruyéndolos). También incrementa la circulación sanguínea, en especial la microcirculación (incrementa la liberación de oxígeno en los glóbulos rojos y así ceder el oxígeno a los tejidos periféricos).
Caso Clínico
Microinjertos Cutáneos – Casos Clínicos
Publicado
hace 2 mesesel
18 de noviembre de 2025Por
CMUC Admin
En el primer blog de esta serie de blogs sobre los microinjertos cutáneos, os explicamos los fundamentos de la técnica Hy-Tissue Micrograft (HT-MG): un procedimiento mínimamente invasivo que utiliza microfragmentos de piel autóloga para estimular la cicatrización en heridas crónicas cuando los tratamientos convencionales no han sido eficaces.
En este segundo artículo, nos centramos en la experiencia clínica recogida en el estudio: cinco pacientes con heridas de etiologías diversas tratados mediante HT-MG.
Se trata de un estudio analítico, observacional, transversal y prospectivo, para evaluar la eficacia clínica de esta técnica en términos de cierre de la herida, disminución del dolor y seguridad del procedimiento, manteniendo un enfoque práctico y reproducible en el entorno asistencial.
Índice
Perfil de los pacientes y características de las heridas
El estudio incluyó un total de cinco pacientes, seleccionados tras valorar que sus heridas no respondían de forma adecuada al tratamiento convencional con cura en ambiente húmedo (CAH).
La edad media fue de 63,8 años, con cuatro mujeres y un hombre, y una evolución media de las lesiones de dos años, lo que refleja la cronicidad de los casos. El tamaño medio de las heridas fue de 45,8 cm², con variaciones según la localización y etiología.
Las causas de las lesiones fueron variadas, lo que permitió observar la aplicación de la técnica en distintos contextos clínicos:
-
Enfermedad de Hansen
-
Dos úlceras venosas
-
Una lesión por dermatoporosis grado IV
-
Una úlcera neuropática plantar
Todas las heridas se encontraban limpias, sin signos de infección activa y con un lecho apto para la técnica HT-MG, cumpliendo los criterios establecidos para garantizar la viabilidad del injerto.
Los cinco casos incluidos en el estudio muestran la aplicación práctica de la técnica HT-MG en heridas de distinta etiología, con resultados globalmente positivos.
Caso 1 – Lesión por enfermedad de Hansen
Paciente diagnosticado de enfermedad de Hansen con una lesión cutánea crónica que no respondía al tratamiento convencional.
Tras aplicar el microinjerto autólogo mediante HT-MG, se observó una evolución progresiva hacia la cicatrización, con una reducción del tamaño de la herida hasta un residuo final de 2 × 2 cm al cierre del seguimiento.
Caso 2 – Úlcera venosa crónica
Paciente con úlcera venosa de larga evolución.
Tras la aplicación de HT-MG, se evidenció una mejoría rápida en el aspecto del lecho y una epitelización progresiva, alcanzando la cicatrización completa durante el periodo de seguimiento.
Caso 3 – Úlcera venosa crónica
Segundo caso de etiología venosa, con características clínicas similares al anterior.
El tratamiento con HT-MG permitió una evolución favorable, con formación de nuevo tejido epitelial y cierre completo de la lesión sin complicaciones.
Caso 4 – Dermatoporosis grado IV
Paciente con dermatoporosis avanzada (grado IV), que presentaba una lesión atrófica persistente.
La aplicación de microinjertos cutáneos favoreció una respuesta cicatricial notable, con cierre completo de la herida en las semanas posteriores y mejora del tejido circundante.
Caso 5 – Úlcera neuropática plantar
Caso de úlcera neuropática en la planta del pie, con evolución tórpida pese al manejo convencional.
El procedimiento HT-MG consiguió una epitelización completa sin signos de infección ni recidiva, lo que confirma su utilidad en este tipo de lesiones complejas.
Resultados generales y observaciones clínicas
Los resultados globales del estudio muestran una respuesta positiva en todos los casos tratados con microinjertos cutáneos HT-MG. La técnica permitió reducir los tiempos de cicatrización, disminuir el dolor y mejorar la calidad del tejido epitelial obtenido tras el cierre de las heridas.
El tiempo medio de cicatrización fue de aproximadamente 2,5 meses, con una evolución satisfactoria y sin necesidad de hospitalización. Ninguno de los pacientes presentó signos de colonización bacteriana ni infección local tras la aplicación.
El sitio donante (de donde se obtuvieron las biopsias de piel) mostró una recuperación completa entre los 7 y 15 días, sin complicaciones relevantes.
Además, se destacó la facilidad de aplicación del procedimiento, lo que sugiere que puede integrarse en el ámbito ambulatorio o en atención primaria, siempre que se cumplan los requisitos de asepsia, limpieza del lecho y estado general adecuado del paciente.
Consideraciones técnicas y biológicas
El éxito de la técnica se apoya en su base biológica: los microfragmentos obtenidos conservan la matriz extracelular (MEC), que actúa como soporte estructural y favorece la regeneración tisular al mantener nichos celulares activos y factores de crecimiento.
Desde el punto de vista mecánico, se hace referencia al principio de tensegridad, según el cual la estructura de la MEC mantiene la conexión entre las células y el entorno, facilitando su supervivencia e integración en el tejido receptor.
Conclusiones del estudio
El uso de microinjertos cutáneos autólogos (HT-MG) se presenta como una alternativa eficaz y mínimamente invasiva en el tratamiento de heridas crónicas que no responden a los métodos convencionales.
La técnica permite acortar los tiempos de cicatrización, reducir el dolor y obtener una cicatriz funcional y estéticamente aceptable, sin complicaciones infecciosas ni efectos secundarios relevantes.
Entre sus ventajas se encuentran:
-
Procedimiento ambulatorio, sin necesidad de hospitalización.
-
Recuperación rápida del sitio donante.
-
Aplicación sencilla y reproducible, adaptable al entorno de atención primaria o unidades de heridas.
No obstante, el éxito del tratamiento depende de una correcta selección del lecho, que debe estar bien irrigado y libre de tejido necrótico, fibrinoso o infectado.
La técnica no debe aplicarse directamente sobre hueso o tendón expuesto, ya que comprometería la viabilidad del injerto.
El trabajo demuestra que los microinjertos cutáneos HT-MG pueden ser una herramienta útil dentro del abordaje integral de las heridas complejas, especialmente cuando otras terapias no han logrado resultados satisfactorios.
En CMUC, apostamos por la incorporación de técnicas basadas en evidencia, seguras y adaptadas al paciente, que permitan avanzar hacia una cicatrización más rápida y eficaz.
👉 Si te perdiste la primera parte de esta serie, puedes leerla aquí para conocer cómo funciona la técnica HT-MG paso a paso.
Y no olvides seguirnos para descubrir más sobre las nuevas terapias avanzadas en el tratamiento de heridas crónicas.

La radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo

¿Por qué hay quien no tolera las medias de compresión?
Insuficiencia Venosa Crónica
Tendencia
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosLa radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo
-
 Divulgaciónhace 5 años
Divulgaciónhace 5 años¿Por qué hay quien no tolera las medias de compresión?
-
 Divulgaciónhace 3 años
Divulgaciónhace 3 añosInsuficiencia Venosa Crónica
-

 Productoshace 5 años
Productoshace 5 añosApositos DACC Cutimed Sorbact
-

 Divulgaciónhace 5 años
Divulgaciónhace 5 añosLesiones por humedad
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosPresentación de un caso de quemadura por cáusticos en Paciente Diabético
-

 Caso Clínicohace 4 años
Caso Clínicohace 4 añosDermatitis de estasis: a propósito de un caso
-

 Divulgaciónhace 4 años
Divulgaciónhace 4 añosCuras Húmedas y Secas – Diferencias y Usos




































You must be logged in to post a comment Login