Caso Clínico
Microinjertos Cutáneos – Casos Clínicos
Publicado
hace 2 mesesel
Por
CMUC Admin
En el primer blog de esta serie de blogs sobre los microinjertos cutáneos, os explicamos los fundamentos de la técnica Hy-Tissue Micrograft (HT-MG): un procedimiento mínimamente invasivo que utiliza microfragmentos de piel autóloga para estimular la cicatrización en heridas crónicas cuando los tratamientos convencionales no han sido eficaces.
En este segundo artículo, nos centramos en la experiencia clínica recogida en el estudio: cinco pacientes con heridas de etiologías diversas tratados mediante HT-MG.
Se trata de un estudio analítico, observacional, transversal y prospectivo, para evaluar la eficacia clínica de esta técnica en términos de cierre de la herida, disminución del dolor y seguridad del procedimiento, manteniendo un enfoque práctico y reproducible en el entorno asistencial.
Índice
Perfil de los pacientes y características de las heridas
El estudio incluyó un total de cinco pacientes, seleccionados tras valorar que sus heridas no respondían de forma adecuada al tratamiento convencional con cura en ambiente húmedo (CAH).
La edad media fue de 63,8 años, con cuatro mujeres y un hombre, y una evolución media de las lesiones de dos años, lo que refleja la cronicidad de los casos. El tamaño medio de las heridas fue de 45,8 cm², con variaciones según la localización y etiología.
Las causas de las lesiones fueron variadas, lo que permitió observar la aplicación de la técnica en distintos contextos clínicos:
-
Enfermedad de Hansen
-
Dos úlceras venosas
-
Una lesión por dermatoporosis grado IV
-
Una úlcera neuropática plantar
Todas las heridas se encontraban limpias, sin signos de infección activa y con un lecho apto para la técnica HT-MG, cumpliendo los criterios establecidos para garantizar la viabilidad del injerto.
Los cinco casos incluidos en el estudio muestran la aplicación práctica de la técnica HT-MG en heridas de distinta etiología, con resultados globalmente positivos.
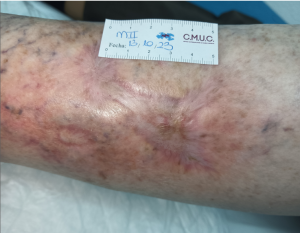
Caso 1 – Lesión por enfermedad de Hansen
Paciente diagnosticado de enfermedad de Hansen con una lesión cutánea crónica que no respondía al tratamiento convencional.
Tras aplicar el microinjerto autólogo mediante HT-MG, se observó una evolución progresiva hacia la cicatrización, con una reducción del tamaño de la herida hasta un residuo final de 2 × 2 cm al cierre del seguimiento.
Caso 2 – Úlcera venosa crónica
Paciente con úlcera venosa de larga evolución.
Tras la aplicación de HT-MG, se evidenció una mejoría rápida en el aspecto del lecho y una epitelización progresiva, alcanzando la cicatrización completa durante el periodo de seguimiento.
Caso 3 – Úlcera venosa crónica
Segundo caso de etiología venosa, con características clínicas similares al anterior.
El tratamiento con HT-MG permitió una evolución favorable, con formación de nuevo tejido epitelial y cierre completo de la lesión sin complicaciones.
Caso 4 – Dermatoporosis grado IV
Paciente con dermatoporosis avanzada (grado IV), que presentaba una lesión atrófica persistente.
La aplicación de microinjertos cutáneos favoreció una respuesta cicatricial notable, con cierre completo de la herida en las semanas posteriores y mejora del tejido circundante.
Caso 5 – Úlcera neuropática plantar
Caso de úlcera neuropática en la planta del pie, con evolución tórpida pese al manejo convencional.
El procedimiento HT-MG consiguió una epitelización completa sin signos de infección ni recidiva, lo que confirma su utilidad en este tipo de lesiones complejas.
Resultados generales y observaciones clínicas
Los resultados globales del estudio muestran una respuesta positiva en todos los casos tratados con microinjertos cutáneos HT-MG. La técnica permitió reducir los tiempos de cicatrización, disminuir el dolor y mejorar la calidad del tejido epitelial obtenido tras el cierre de las heridas.
El tiempo medio de cicatrización fue de aproximadamente 2,5 meses, con una evolución satisfactoria y sin necesidad de hospitalización. Ninguno de los pacientes presentó signos de colonización bacteriana ni infección local tras la aplicación.
El sitio donante (de donde se obtuvieron las biopsias de piel) mostró una recuperación completa entre los 7 y 15 días, sin complicaciones relevantes.
Además, se destacó la facilidad de aplicación del procedimiento, lo que sugiere que puede integrarse en el ámbito ambulatorio o en atención primaria, siempre que se cumplan los requisitos de asepsia, limpieza del lecho y estado general adecuado del paciente.
Consideraciones técnicas y biológicas
El éxito de la técnica se apoya en su base biológica: los microfragmentos obtenidos conservan la matriz extracelular (MEC), que actúa como soporte estructural y favorece la regeneración tisular al mantener nichos celulares activos y factores de crecimiento.
Desde el punto de vista mecánico, se hace referencia al principio de tensegridad, según el cual la estructura de la MEC mantiene la conexión entre las células y el entorno, facilitando su supervivencia e integración en el tejido receptor.
Conclusiones del estudio
El uso de microinjertos cutáneos autólogos (HT-MG) se presenta como una alternativa eficaz y mínimamente invasiva en el tratamiento de heridas crónicas que no responden a los métodos convencionales.
La técnica permite acortar los tiempos de cicatrización, reducir el dolor y obtener una cicatriz funcional y estéticamente aceptable, sin complicaciones infecciosas ni efectos secundarios relevantes.
Entre sus ventajas se encuentran:
-
Procedimiento ambulatorio, sin necesidad de hospitalización.
-
Recuperación rápida del sitio donante.
-
Aplicación sencilla y reproducible, adaptable al entorno de atención primaria o unidades de heridas.
No obstante, el éxito del tratamiento depende de una correcta selección del lecho, que debe estar bien irrigado y libre de tejido necrótico, fibrinoso o infectado.
La técnica no debe aplicarse directamente sobre hueso o tendón expuesto, ya que comprometería la viabilidad del injerto.
El trabajo demuestra que los microinjertos cutáneos HT-MG pueden ser una herramienta útil dentro del abordaje integral de las heridas complejas, especialmente cuando otras terapias no han logrado resultados satisfactorios.
En CMUC, apostamos por la incorporación de técnicas basadas en evidencia, seguras y adaptadas al paciente, que permitan avanzar hacia una cicatrización más rápida y eficaz.
👉 Si te perdiste la primera parte de esta serie, puedes leerla aquí para conocer cómo funciona la técnica HT-MG paso a paso.
Y no olvides seguirnos para descubrir más sobre las nuevas terapias avanzadas en el tratamiento de heridas crónicas.
Caso Clínico
Caso clínico: Tratamiento de Úlcera de Martorell con Ozonoterapia
Publicado
hace 3 semanasel
29 de diciembre de 2025Por
CMUC Admin
Tras hablar sobre qué es la insuficiencia arterial, en esta entrada presentamos un caso clínico real de úlcera de Martorell en una paciente diabética e hipertensa, demostrando la eficacia de un diagnóstico correcto y un tratamiento personalizado.
Índice
La Úlcera de Martorell
La úlcera de Martorell, también llamada úlcera supramaleolar por arteriolitis, es más conocida como úlcera hipertensiva. Fue descrita por primera vez por el cardiólogo Fernando Martorell en 1945. Estas lesiones son una complicación de la hipertensión arterial; la obstrucción severa presenta isquemia local y una úlcera por falta de irrigación.
Se presenta con mayor frecuencia en mujeres entre 55 y 65 años.
Suele presentarse a partir de una mácula (área plana de la piel de color diferente a la piel normal) o pápula (una lesión circunscrita, elevada y sólida) con bordes necróticos, con cianosis y eritema perilesional. En 55,6% de los casos se desencadena por un mínimo trauma y el 44,4% de forma espontánea. (2)
Criterios para el diagnóstico:
- Hipertensión arterial diastólica.
- Úlcera isquémica superficial localizada en la cara externa o anteroexterna de los miembros inferiores(supramaleolar), en la unión del tercio medio con el tercio inferior.
- Pulsos periféricos presentes.
- Ausencia de patología venosa.
- Simetría de las lesiones (úlceras bilaterales o unilaterales, y cicatrices en la pierna contralateral).
- Mayor prevalencia en las mujeres.
- Ausencia de calcificación arterial.
Presentación del Paciente
-
Sexo/Edad: Mujer de 71 años.
-
Antecedentes: Diabetes Mellitus Tipo II, Hipertensión Arterial (más de 20 años), Obesidad, Hipercolesterolemia.
-
Observaciones: Vida sedentaria, dependiente para actividades básicas, pero colaboradora.
Valoración Inicial de la Herida
La paciente acude a nuestro servicio de enfermería en noviembre para tratar una úlcera en el miembro inferior derecho con una evolución de aproximadamente dos meses, hasta ese momento acudía a su centro de salud a realizar las curas.
A su llegada presenta una úlcera en el miembro inferior derecho en cara interna de 3,9cm de alto y 4,6cm de ancho. En el lecho de la herida presenta fibrina desnaturalizada con zonas de esfacelo, con un halo eritematoso en la piel perilesional, poco exudativa.
Así mismo, presenta en el mismo miembro inferior hipoxia tisular en la cara externa.
En la exploración física se palpan pulsos en tibial posterior, pedio y popliteo.
También da señal positiva el doppler realizado en pedio y tibial posterior.
Su Indice tobillo-brazo es en ambos miembros inferiores de 0,88 (posible arterioesclerosis).
En la escala Fedpalla presenta Grado II, que indica buen pronóstico para la cicatrización.
En la escala de dolor EVA la paciente indica un 9. Refiere dolor nocturno y al caminar.
Debido a que presenta signos compatibles con una infección, se realiza un cultivo del exudado de la herida que da positivo en Staphylococcus aureus (abundante) y Pseudomonas aeruginosa (abundante). Su médico de atención primaria le pauta antibioterapia durante diez días.
Tratamientos aplicados y evolución clínica
Iniciamos el tratamiento de la úlcera realizando curas en ambiente húmedo y complementando con sesiones de terapia de ozono gas local en días alternos y un vendaje de compresión floja.
El ozono es un poderoso germicida (elimina hongos, bacterias y virus) y favorece una alta oxigenación de las heridas. Cada sesión de terapia con ozono gas dura unos cuarenta minutos, en las primeras semanas del tratamiento la paciente refiere durante estas sesiones dolor por lo que se reduce el tiempo.
Durante el tratamiento se han realizado desbridamientos mecánicos.
Se ha realizado cura en ambiente húmedo según las necesidades de la lesión. También hemos adaptado el tratamiento según el dolor que ha referido la paciente (durante la noche y después de cada cura) para aportarle una mayor comodidad entre cada tratamiento.
Para el cuidado de la piel hemos utilizados productos de ozono; lavamos el miembro inferior con jabón ozonizado y agua ozonizada para eliminar restos de crema, aplicamos aceite ozonizado en la piel perilesional e zona de hipoxia tisular, y para la hidratación de la piel crema de ozono.
Aproximadamente un mes después de iniciar el tratamiento en la zona donde presentaba hipoxia tisular (en la cara externa del miembro inferior derecho) se crea una nueva úlcera de 0,6cm de alto y 0,5cm de ancho, la cual, presenta fibrina desnaturalizada en el lecho de la herida, piel perilesional sana y exudado moderado. Esta nueva herida se le aplica el mismo tratamiento que la herida inicial.
A las trece semanas se retira la terapia de ozono gas, debido a la buena evolución de las heridas:
La herida inicial en la cara interna del miembro inferior derecho esta epitelizada. Se continua aplicando aceite ozonizado sobre la cicatriz.
La herida en la cara externa ha disminuido de tamaño. Se continua con las curas húmedas cada dos días y el vendaje de compresión floja.
En marzo después de 17 semanas de tratamiento ambas heridas han epitelizado.
Conclusión y Recomendaciones al Alta
- Hidratación con crema de ozono
- aplicar aceite ozonizado en las cicatrices, sin frotar.
- Control de la diabetes mellitus y la hipertensión como hasta el momento.
- Deambulación diaria
Este caso de tratamiento de la úlcera de Martorell demuestra que una adecuada anamnesis es esencial para aplicar un tratamiento individual que ayude a la cicatrización de úlceras complejas.

En este nuevo artículo haremos un breve resumen sobre el pioderma gangrenoso y expondremos un caso clínico.
-
Índice
¿ Qué es el Pioderma gangrenoso?(1,2)
Es un trastorno infrecuente, que provoca la aparición de úlceras cutáneas de gran tamaño y muy dolorosas, en especial en miembros inferiores.
Su etiología o causa es desconocida; sin embargo, se considera que está relacionada con alteraciones del sistema inmunitario. Además, se ha observado una posible asociación con enfermedades inflamatorias intestinales, artritis y ciertos trastornos hematológicos.
-
Curso clínico del Pioderma gangrenoso.(1–3)
El curso y la evolución hacia la úlcera varían según cada paciente; sin embargo, de manera general, la lesión suele iniciarse como un bulto o erupción rojiza en la piel, semejante a una picadura. Con el paso del tiempo, esta evolución tiende a ser desfavorable, ya que la zona se necrosa y acaba transformándose en una úlcera de mayor tamaño.
En cuanto a sus características clínicas, la úlcera por pioderma gangrenoso suele ser profunda, con bordes bien definidos y sobreelevados, rodeados por un halo eritematoso o violáceo. El área periulceral, por su parte, se presenta enrojecida e indurada.
Puede aparecer una única lesión o varias simultáneamente. Con frecuencia, a partir del nódulo inicial, la lesión progresa rápidamente y se transforma en una úlcera profunda en un plazo de apenas 24 a 48 horas.
Según el tipo de pioderma, el cuadro puede comenzar con un nódulo, una pústula o una ampolla, lo que determinará su clasificación específica; por ejemplo, pioderma gangrenoso ampolloso.
En resumen, el pioderma gangrenoso es una dermatosis neutrofílica caracterizada por la aparición de una úlcera necrótica, de rápido crecimiento, muy dolorosa y con bordes inflamatorios y socavados.
Tras la cicatrización, suele quedar una cicatriz atrófica y cribiforme, frecuentemente acompañada de hiperpigmentación residual.
-
Diagnóstico.
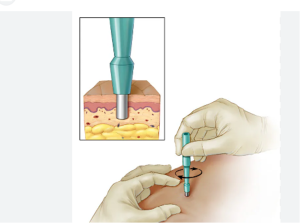
El diagnóstico del Pioderma se realiza mediante las características clínicas y confirmación con biopsia del tejido.
Imagen de biopsia. (4)
El diagnóstico temprano del pioderma gangrenoso es fundamental, ya que permite iniciar rápidamente el tratamiento adecuado. De esta manera, se evita la progresión de la lesión y la aparición de secuelas, reduciendo además el tiempo de dolor y favoreciendo una evolución clínica más rápida y favorable.
-
Tratamiento(1,3,5)
La inmunosupresión es la base para manejar el Pioderma de forma sistémica mediante los corticoides sistémicos y la ciclosporina A.
A nivel tópico, el tratamiento del Pioderma, tiene una doble finalidad; manejo de la lesión mediante la eliminación del tejido necrótico, control del exudado, prevención y control de la sobreinfección, reducir el dolor y favorecer la cicatrización; y por otro lado, controlar el proceso inflamatorio con inmunosupresores tópicos.
Son útiles las curas húmedas con soluciones astringentes en piodermas exudativos y soluciones antisépticas, así como los antibióticos tópicos, o los corticoides tópicos en tratamiento coadyuvante de los medicamentos sistémicos.
-
Caso clínico
Paciente varón de 80 años, independiente para las AVBD que acude a nuestro servicio de Enfermería por ulceras en pierna Izquierda en tratamiento con Decloban pomada y polihexanida en gel alternando los días, y a la llegada a nuestro centro estaba realizando curas con apósitos urgo start plus.
Antecedentes: insuficiencia venosa crónica, policitemia vera.
Tratamiento habitual: con Adiro y furosemida.
Refiere haber iniciado hace 6 meses con una única úlcera necrótica tras comenzar con hidroxicarbamida para su patología de base, debiendo ser retirado tras biopsia de herida tomada y confirmación de pioderma.
Ha tomado ATB oral ciprofloxacino 7 días c/12h por infección por pseudomona areuginosa.
Exploración:
Se observa vendaje torniquete en zona afectada con apósito que cubre toda la superficie lateral externa de las lesiones, con tejido necrótico y esfacelado, y exudado moderado compatible con infección.
Piel perilesional eritematosa, edema perilesional sin fóvea. Signos compatibles con infección.
Se observan varices tronculares dilatadas en ambos MMII, telangiectasias más acentuadas en zonas de maleolos de ambos MMII.
Pulsos distales en ambos MMII presentes.
No refiere claudicación intermitente.
Valoración:
- ITB en pierna derecha de 1.07 mmhg.
- ITB en pierna izquierda de 1.2mmhg.
- Escala Fedpalla: grado II pronóstico bueno para la epitelización.
- Escala EVA: 10 en reposo y aumentado al tacto.
- Escala CEAP: C2
- Diagnóstico: Pioderma gangrenoso s/a tratamiento policitemia vera.
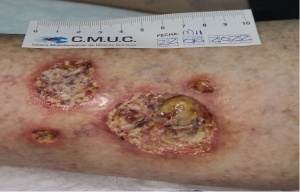
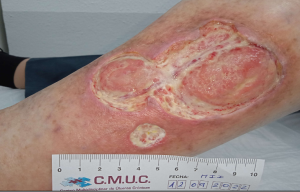
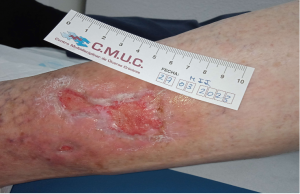
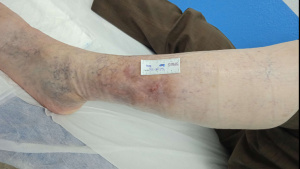
En las siguiente imágenes veremos la evolución favorable de un Pioderma gangrenoso hasta conseguir su epitelización.
Imagen 1. Valoración inicial Pioderma gangrenoso. CMUC
Imagen 2. Pioderma gangrenoso a los 3 meses de tratamiento. CMUC
Imagen 3. Pioderma gangrenoso a los 9 meses de tratamiento. CMUC
Imagen 4. Alta del paciente con Pioderma gangrenoso por epitelización. CMUC
Imagen 5. Cicatriz tras curación de pioderma. CMUC
Tras 15 meses de tratamiento, sesiones de oxígeno hiperbárico se consigue la epitelización de las lesiones, que además de padecer Pioderma se ha tratado la sobreinfección constante y la insuficiencia venosa.
Inicialmente se comenzó con desbridamiento cortante tras anestesia local, sesiones de ozonoterapia gas y curas en ambiente húmedo con corticoides tópicos hasta comenzar sesiones de oxígeno hiperbárico.
Posteriormente se utilizó alginato de plata en pasta, para combatir la infección junto con antibióticos orales, según resultado de cultivos y antibiogramas, y manejo del exudado, en una etapa de la lesión más exudativa.
Finalmente se consiguió la epitelización completa con proteasa activa.
Las curas se realizaron bajo el concepto TIMERS y en ambiente húmedo, junto con vendajes de compresión de tracción corta que provoco una reducción del edema, aumento del drenaje linfático entre otros efectos positivos de la terapia compresiva.
Recomendaciones al alta;
- Higiene diaria con jabón a base de aceites ozonizados.
- Hidratación con hidratante a base de aceites ozonizados.
- Colocación diaria de media compresiva.
- Deambulación activa diaria.
Bibliografía.
- Pioderma gangrenoso – Síntomas y causas – Mayo Clinic [Internet]. [citado 22 de abril de 2024]. Disponible en: https://www.mayoclinic.org/es/diseases-conditions/pyoderma-gangrenosum/symptoms-causes/syc-20350386
- Pioderma gangrenoso – Trastornos dermatológicos – Manual MSD versión para profesionales [Internet]. [citado 22 de abril de 2024]. Disponible en: https://www.msdmanuals.com/es-es/professional/trastornos-dermatol%C3%B3gicos/hipersensibilidad-y-trastornos-reactivos-de-la-piel/pioderma-gangrenoso
- Ferrándiz-Pulido C, García-Patos Briones V. Pioderma gangrenoso. Diagnóstico y tratamiento. Piel Form Contin En Dermatol. 1 de enero de 2008;23(1):24-9.
- Biopsia de piel – Mayo Clinic [Internet]. [citado 23 de abril de 2024]. Disponible en: https://www.mayoclinic.org/es/tests-procedures/skin-biopsy/about/pac-20384634
- Suárez-Pérez JA, Herrera-Acosta E, López-Navarro N, Vilchez-Márquez F, Prieto JD, Bosch RJ, et al. Pioderma gangrenoso: Presentación de 15 casos y revisión de la literatura. Actas Dermo-Sifiliográficas. 1 de marzo de 2012;103(2):120-6.
Caso Clínico
Homogeneizar y comprimir en el tratamiento de úlceras venosas
Publicado
hace 11 mesesel
10 de marzo de 2025Por
CMUC Admin
Anteriormente hemos abordado la importancia de los vendajes, el cuidado adecuado de la piel previo a su aplicación y la necesidad de homogeneizar de la extremidad para optimizar su efectividad.
En este caso, nos encontramos con un paciente varón de 40 años, diagnosticado con diabetes mellitus tipo II no insulinodependiente y obesidad. No presenta alergias a medicamentos y padece insuficiencia venosa crónica (IVC), una afección que impide un retorno venoso eficiente.
Antes de comenzar a explicar el caso clínico de hoy, nos gustaría informaros de que en nuestro LinkedIn compartimos contenido divulgativo de forma habitual en un formato menos extenso: con avances en el tratamiento de heridas, consejos prácticos para profesionales de la salud y la oportunidad de interactuar directamente entre profesionales. Si te interesa estar al día o compartir tus ideas, te invitamos a seguirnos.
La insuficiencia venosa crónica es una enfermedad progresiva que, sin un tratamiento adecuado, puede derivar en complicaciones que afectan significativamente la calidad de vida del paciente. Por ello, se ha derivado al servicio de vascular para su valoración, control y establecimiento de un plan de tratamiento adecuado.
El paciente acude a consulta debido a la presencia de úlceras recurrentes durante los últimos 10 meses, localizadas en el tercio inferior externo de la pierna izquierda.
Índice
Exploración clínica
Al evaluar al paciente, se identifican signos y síntomas típicos en personas con diabetes, tales como:
- Xerosis (sequedad cutánea), engrosamiento ungueal y ausencia de vello en miembros inferiores. Estas características son manifestaciones vasculares asociadas a la diabetes mellitus, tanto a nivel macroangiopático como microangiopático.
- Dermopatía diabética, que se presenta en forma de manchas pretibiales, una de las alteraciones cutáneas más frecuentes en personas con diabetes.
Además, se observan signos característicos de la insuficiencia venosa crónica, como:
- Varices tronculares, más pronunciadas en el miembro inferior derecho. Las venas varicosas son dilataciones y elongaciones de las venas superficiales, resultado del deterioro prolongado del sistema venoso.
- Calambres musculares nocturnos, un síntoma frecuente en la IVC.
- Linfedema leve a moderado, con la típica forma de “botella de champán invertida”.
- Pigmentación ocre (dermatitis ocre o pigmentaria), producida por la extravasación de eritrocitos y el depósito de hemosiderina en los tejidos.
Evaluación diagnóstica
Durante la valoración clínica, se realizaron las siguientes pruebas:
- Palpación de pulsos distales: Se detectaron pulsos pedio y tibial posterior positivos en ambos miembros inferiores.
- Índice Tobillo-Brazo (ITB): Se obtuvo un valor de 1.14 mmHg en el miembro inferior izquierdo y 1.13 mmHg en el derecho.
- Escalas de valoración clínica, que indican la presencia de una úlcera venosa complicada con diabetes mellitus mal controlada:
- Escala CEAP: C6r. Esta clasificación, establecida por el American Venous Forum, categoriza la insuficiencia venosa crónica según manifestaciones clínicas (C), etiología (E), distribución anatómica (A) y hallazgos fisiopatológicos (P). En el estadio C6, se identifican cambios cutáneos con úlcera abierta.
- Escala Fedpalla: Grado I, indicando un pronóstico favorable para la epitelización. Esta escala permite evaluar la piel perilesional en función de su capacidad de regeneración.
- Escala EVA: 7 al tacto, 5-6 en reposo. La Escala Visual Analógica (EVA) mide la intensidad del dolor en una línea de 10 cm, donde 1 representa la menor molestia y 10 el dolor más intenso.
- Pruebas de sensibilidad con monofilamento y diapasón: Resultados positivos, indicando sensibilidad conservada. Estas pruebas permiten detectar posibles signos de neuropatía diabética, una afección que conlleva la pérdida de sensibilidad en los pies, aumentando el riesgo de desarrollar úlceras sin percibir dolor.
Para el tratamiento, establecemos un plan basado en curas en ambiente húmedo y vendajes compresivos, adaptado a las necesidades del paciente.
Protocolo de tratamiento
En nuestros centros seguimos un protocolo estandarizado que se centra en el cuidado integral de la piel mediante el principio de las 3H: Higiene, Hidratación y Humedad. Como primer paso, realizamos una limpieza exhaustiva de ambos miembros inferiores con un jabón syndet formulado con aceites ozonizados. Además, procedemos a la higiene y desbridamiento del lecho de la herida si es necesario.
Al examinar la lesión, observamos costras y placa necrótica, con exudado escaso y sin signos de infección. Siguiendo el concepto TIMERS, realizamos un desbridamiento para optimizar el lecho de la herida y favorecer la cicatrización.
Tras el desbridamiento, aplicamos el protocolo CMUC de cura en ambiente húmedo (CAH), asegurando el cumplimiento de las 3H:
Higiene: Limpieza profunda del área afectada.
Hidratación: Aplicación de aceite ozonizado en la piel perilesional, aprovechando sus propiedades antiinflamatorias, regenerantes y reparadoras.
Humedad controlada: Uso de un gel antimicrobiano en el lecho de la herida para mantener un entorno óptimo de cicatrización.
Aplicación del vendaje compresivo
Tras completar la higiene, hidratación y control de la humedad, aplicamos una crema con aceites ozonizados para mejorar la elasticidad de la piel. Luego, procedemos a:
Homogeneizar de la extremidad con compresas y vendaje de sujeción.
Aplicación del vendaje compresivo con venda de tracción corta, ejerciendo una presión de 30-40 mmHg, en días alternos.
Esta presión ha sido determinada a partir del Índice Tobillo-Brazo (ITB) del paciente, permitiendo el uso seguro de vendaje compresivo para mejorar el retorno venoso.
Además, el uso previo de vendaje de gomaespuma ayuda a corregir la deformidad en “botella de champán invertida”, favoreciendo una distribución uniforme de la presión. De este modo, la compresión redirige el flujo sanguíneo desde las venas superficiales hacia el sistema venoso profundo, mejorando la circulación y reduciendo la sobrecarga venosa.
Seguimiento y compresión hasta la epitelización
El tratamiento se mantiene con la misma compresión hasta lograr la epitelización completa, lo que en este caso se ha conseguido en 4 meses. Una vez alcanzada esta fase, se procede a la colocación de medias de compresión fuerte (30-40 mmHg), fabricadas a medida, con una patente de silicona que evita su deslizamiento.
Sin embargo, la colocación de estas medias puede resultar complicada para el paciente, especialmente porque vive solo y presenta limitaciones de movilidad y flexibilidad. Para facilitar su uso, existen dispositivos específicos que permiten ponerlas de manera más sencilla e independiente.
Solución recomendada: Medi Butler
En este caso, hemos recomendado el calzador Medi Butler, una herramienta diseñada para facilitar la colocación de medias de compresión en personas con movilidad reducida.
Tiradores ajustables: Permiten adaptar la longitud del asa según las necesidades del usuario.
Extremos largos: Ideales para pacientes con dificultad en la flexión abdominal, como en este caso.
Mayor autonomía: Facilita la colocación diaria, mejorando la comodidad y promoviendo la independencia del paciente.
Aunque esta es nuestra recomendación en este caso, existen otros modelos de calzadores que pueden ajustarse a diferentes necesidades. Puedes consultar más información sobre estas opciones en nuestra página web.
Cuidado de la piel
Para complementar el tratamiento, recomendamos mantener una buena hidratación de la piel, especialmente con productos ozonizados específicos para el pie diabético, que favorecen la regeneración y prevención de lesiones cutáneas.
Así como recomendamos de forma generalizada;
- Valoración y seguimiento por cirugía vascular.
- Evitar fuentes de calor directas.
- Cuidados del pie diabético.
- Deambulación activa diaria o realización de ejercicios.
Como profesionales sanitarios que somos en CMUC hemos estado realizando una educación para la salud en cada consulta en la que se explican los cuidados para tratamiento y/o prevención de lesiones en el pie diabético y en la IVC.
Como recomendaciones específicas sobre la IVC recomendamos:
- Lavado y secado de la piel a diario, evitando la fricción, siempre a toquecitos.
- Hidratación diaria de la piel con cremas ozonizadas de manera externa, así como internamente bebiendo entre 1,5 ó 2 litros de agua diariamente para mantener la piel elástica y activar la circulación sanguínea.
- Las medias de compresión deben ser colocadas a primera hora de la mañana y retiradas justo antes de irse a dormir, realizando siempre una correcta higiene si precisa tras su retirada y una hidratación.
- Se recomienda cambio de medias cada 6-3 meses.
- Caminar diariamente a un mismo ritmo diaria unos 40 minutos para activar la bomba muscular y favorecer el retorno venoso.
Evitar fuentes de calor directa. El calor agrava los síntomas de la insuficiencia venosa crónica, por ello en verano empeoran los pacientes o comienzan a tener síntomas de la insuficiencia venosa crónica; sensación de pesadez y cansancio y agudizando los problemas de circulación, edema, eccema y finalmente inicio de úlceras o empeoramiento de ellas porque el calor provoca que las venas se dilaten y por gravedad surja un acumulo de sangre en las piernas.
Y en relación con los cuidados del pie diabético indicamos:
- Inspección de los pies diariamente, de forma minuciosa y completa (planta y dorso de los pies, espacios interdigitales, uñas,) buscando posibles lesiones (callosidades, grietas, micosis, etc.) en el caso de no poder realizarlo personalmente o con ayuda de un espejo solicitar ayuda a un familiar/cuidador.
- Tratamiento preventivo de las lesiones de los pies: hidratación diaria excepto entre los dedos (para evitar posibles hongos, humedades que puedan provocar úlceras interdigitales) para prevenir callosidades y durezas. No usar nunca callicidas, tijeras ni cuchillas para las callosidades.
- Visitar al Podólogo mensualmente o cada 15 días según la indicación del podólogo especialista en pie diabético para prevenir callosidades, durezas, uñas encarnadas y engrosadas.
- No caminar nunca descalzo. Evitar fuentes de calor cerca de los pies como el uso de mantas eléctricas, estufas, chimeneas, radiador etc, para evitar quemaduras y posibles lesiones en la piel como ha ocurrido en este caso.
- Evitar rozaduras usando calzado especial para diabético con alto y ancho especial, o en el caso de tener deformidades uso de calzado ortopédico realizado a medida, así como las plantillas. Como ha ocurrido en este caso con la lesión plantar.
Hasta hoy el paciente ha conseguido mantener la piel bien hidratada y comprimida sin recidiva, lo que nos confirma la importancia de mantener una buena hidratación así como el uso de una compresión es el mejor tratamiento preventivo, entre otros, para evitar úlceras vasculares venosas.
Lecturas similares recomendadas
- https://www.ulceras.info/divulgacion/por-que-hay-quien-no-tolera-una-media-de-compresion/?highlight=%22medias%22
- https://www.ulceras.info/noticias/ejercicios-problemas-circulatorios/?highlight=%22ejercicios%22
- https://www.ulceras.info/noticias/consejos-cuidado-pie-diabetico/?highlight=%22pie%20diabetico%22
- https://www.ulceras.info/productos/la-eficacia-del-aceite-ozonizado-en-pieles-fragiles-con-o-sin-ulceras/?highlight=%22piel%22
Bibliografía:
- Aguado RG, Farrès NP, Oliva BE, Camps EMF, Pérez MB, Herrera MÁD. Insuficiencia venosa crónica. FMC – Form Médica Contin Aten Primaria [Internet]. 2016 [citado el 19 de enero de 2023];23:5–38. Disponible en: https://www.patologiavascular.com/insuficiencia-venosa-cronica/
- Piel y Diabetes [Internet]. Cedlabs.com. 2020 [citado el 19 de enero de 2023]. Disponible en: https://www.cedlabs.com/publicaciones/detalle/9-piel-y-diabetes
- Úlceras vasculares: Venosas [Internet]. Ulceras.net. [citado el 19 de enero de 2023]. Disponible en: https://ulceras.net/seccion.php?idsm=77&id=91
- Palomar-Llatas F, Ruiz-Hontangas A, Castellano-Rioja E, Arantón-Areosa L, Rumbo-Prieto JM, Fornes-Pujalte B. Validación de la escala FEDPALLA-II para valoración y pronóstico de la piel perilesional en úlceras y heridas: ENFERMERÍA DERMATOLÓGICA [Internet]. 2019 Aug 30 [cited 2023 Jan 18];13(37):43–51. Available from: https://enfermeriadermatologica.org/index.php/anedidic/article/view/33
- 5 claves de la escala EVA [Internet]. IFSES. 2022. Available from: https://ifses.es/escala-eva/
- Aceites ozonizados [Internet]. Ozoderm. 2021 [citado el 19 de enero de 2023]. Disponible en: https://www.ozoaqua.es/ozoderm/aceites-ozonizados/
- medi Butler con tiradores ajustables [Internet]. Mediespana.com. [citado el 19 de enero de 2023]. Disponible en: https://www.mediespana.com/productos/medivario-handlebutler/

La radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo

¿Por qué hay quien no tolera las medias de compresión?
Insuficiencia Venosa Crónica
Tendencia
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosLa radiodermitis, un efecto secundario de la radioterapia: qué es y cómo paliarlo
-
 Divulgaciónhace 5 años
Divulgaciónhace 5 años¿Por qué hay quien no tolera las medias de compresión?
-
 Divulgaciónhace 3 años
Divulgaciónhace 3 añosInsuficiencia Venosa Crónica
-

 Productoshace 5 años
Productoshace 5 añosApositos DACC Cutimed Sorbact
-

 Divulgaciónhace 5 años
Divulgaciónhace 5 añosLesiones por humedad
-

 Divulgaciónhace 7 años
Divulgaciónhace 7 añosPresentación de un caso de quemadura por cáusticos en Paciente Diabético
-

 Caso Clínicohace 4 años
Caso Clínicohace 4 añosDermatitis de estasis: a propósito de un caso
-

 Divulgaciónhace 4 años
Divulgaciónhace 4 añosCuras Húmedas y Secas – Diferencias y Usos






















You must be logged in to post a comment Login